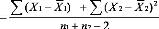|

EVALUATION DU PBF INITIE PAR HEALTHNET
TPO EN ZONE
DE SANTE URBANO-RURALE DE
BUTEMBO
I
REPUBLIQUE DEMOCRATIQUE DU CONGO
ENSEIGNEMENT
SUPERIEUR ET UNIVERSITAIRE
UNIVERSITE CATHOLIQUE DU GRABEN
"U.C.G"

FACULTE DES SCIENCES ECONOMIQUES ET
GESTION
DEPARTEMENT DE GESTION FINANCIERE
EFFECTUE PAR MUYISA LUSOLO Landry
Mémoire présenté et
défendu en vue de l'obtention du diplôme de Licence en Sciences
Economiques et Gestion/ Département de Gestion
Financière
DIRECTEUR : P.A.
VAHAVI MULUME Bertrand
ENCADREUR : Assistant
KAMBALE KATALIKO Jean-Claude
ANNEE ACADEMIQUE 2010-2011
II
EPIGRAPHE
« Les projets échouent, faute d'une assemblée
qui délibère; Mais ils réussissent quand il y a de
nombreux conseillers » proverbe 15, 22
III
DEDICACE
A vous mes parents TAMBWE MUSHOLO et KAHINDO CECILE, qui m'avez
donné la vie et mis à l'école ;
A vous mes frères : BARAKA PUMA, DIDIER MUSHOLO, mes
soeurs : KASOKI FURAHA, FAIDA CHANTALE, TAMBWE MWANGAZA Collette, MBAMBU KOKO,
mes cousins, cousines, tantes, oncles et amis (es) qui espérez en moi et
me soutenez en tout temps dans les moments difficiles de ma vie,
A ma future épouse et à mes enfants qui assureront
l'harmonie de mon
foyer,
IV
REMERCIEMENTS
En genèse de ce travail, qu'il nous soit permis
d'exprimer ici, tout d'abord notre sincère reconnaissance envers
l'Eternel, créateur du Ciel et de la Terre, car : " Si le
Seigneur ne bâtit la maison, en vain peinent les maçons, si le
Seigneur ne garde la ville en vain la garde veille. " nous
déclare le Psaume 126, 1.
L'expression de notre gratitude s'adresse à nos parents
TAMBWE MUSHOLO et KAHINDO CECILE qui nous ont établi
l'éducation de base de ce que nous sommes
aujourd'hui.
En suite, nous réitérons nos compliments
à notre directeur de travail le Professeur Associé VAHAVI MULUME
Bertrand et notre encadreur Assistant KAMBALE KATALIKO Claude qui malgré
leurs multiples occupations se sont donnés pour coordonner ce
travail.
L'expression de notre gratitude s'adresse à plus au Dr
Denis BYAMUNGU, au Dr BAUMA M. Ngoy et au Médecin chef de la zone urbano
rurale de Butembo pour les différentes orientations nous données.
Aussi nous remercions le comptable et les superviseurs de la zone urbano rurale
de Butembo
Nos reconnaissances s'en vont également aux
autorités académiques ainsi qu'à tout le corps professoral
et administratif de l'Université Catholique du Graben pour toutes les
connaissances intellectuelles et morales nous transmises et pour tout autre
sacrifice consenti pour nous.
Nos sentiments de gratitude et de reconnaissance
s'adressent ensuite à tous les amis qui, de près ou de
loin, ont concourus à l'effectivité de cet oeuvre. En ce niveau
nous voyons MUGHOLE MAHAMBA Gérardine, MASTAKI Trésor, MBALE
MUYISA Fiston, NZANZU MATSIVA, MUHINDO KACHELEWA, LOANDO Patrick, MATUMO Via,
THOM'S BISIMWA, ZAWADI MBALI et tous ceux dont la mémoire nous fait
oublier les noms au moment de la rédaction de cette ouvrage.
V
SIGLES ET ABREVIATIONS
TPO : Projet National d'appui au
Développement Conduit par les
Communautés
BIT : Bureau international du travail
PBF : Performance Based Financial ZSUR : zone
de santé urbano-rural de Butembo
UCG : Université Catholique du Graben
ONG : organisation non gouvernementale OMS :
Organisation Mondiale de la santé ZS : zone de
santé
TBC : Tuberculose
FOSA : formation sanitaire
COSA : comité de santé
CS : centre de santé
HGR : Hôpital général de
référence
PCA : Paquet complémentaire
d'activités des soins de santé de référence
MFS: Mineral and food system
PNUD : programme de nations unies pour le
développement
FEPSI : Femmes Engagées Pour la Promotion
de la Santé Intégrale.
VI
RESUME DU TRAVAIL
Notre travail scientifique est intitulé « Evaluation
du PBF initié par HealthNet TPO dans la zone de santé
urbano-rurale de Butembo. »
Les acteurs de la santé dans les pays à faible
revenu portent une attention croissante au financement basé sur la
performance ou financement basé sur les résultats. Ce
système vise à améliorer les performances qualitative et
quantitative des prestations des soins. Sa finalité est de rendre les
soins de santé essentiels de bonne qualité, accessibles à
tous avec la participation de la communauté. Avec les sensibilisations
des COSA, ce système devrait augmenter le taux d'utilisation des
services de santé par les patients et dans ce cas les FOSA devraient
accroitre leurs recettes propres.
Notre préoccupation consistait à savoir si que
le système PBF initié par HealthNet TPO pour financer la
santé, a réduit la barrière financière
d'accès aux soins de santé ? En plus, nous voulons savoir si ce
système a accru l'autofinancement des FOSA appuyées pour assurer
son après projet.
En réponse hypothétique à cette
préoccupation, nous n'avons entrevu que le PBF ait réduit la
barrière financière d'accès aux soins de santé et
que le PBF n'ait pas accrus l'autofinancement les FOSA appuyés. Pour
soutenir nos hypothèses il nous a été nécessaire
d'analyser les différentes données dans les FOSA appuyées
avant intervention de PBF, pendant intervention de PBF aussi après
l'intervention pour voir la tendance des mécanismes de financement
basé sur les performances des FOSA.
Après les enquêtes sur terrain nous avons eu le
résultat tel que le système PBF a quand mrme réduit la
barrière financière d'accès aux soins de santé en
effet le système a incité la population malade à aller se
faire soigné dans les FOSA appuyées. Le coût de soins ayant
été réduit, les patients sont venu en grand nombre dans
les FOSA et plus de la moitié parvenait à honorer leurs factures.
La moyenne mensuelle du taux de solvabilité a été de
69,25% avant l'intervention, de 73,32% pendant l'intervention puis de 76,59%
après l'intervention. Après PBF les FOSA ont augmenté un
peu la facturation ce qui a diminuer le taux d'utilisation de service curatif.
C'est ce qui nous a poussé à confirmer notre première
hypothèse. Mais aujourd'hui la situation est revenue à la
position initiale. Certains préfèrent acheter les
médicaments aux pharmacies plutôt que d'aller à
l'hôpital.
En 2008 les FOSA ont réalisé en moyenne 26995,5$
de recettes propres par mois, en 2010 une moyenne de 30180$ par mois puis en
2011, 31275$ par mois. Ces recettes de 2011 sont atteintes grâce à
une augmentation de la facturation, vu le nombre des patients qui a
diminué. C'est difficile d'atteindre ce montant avec la tarification de
HealthNET TPO. Avec
VII
le nombre des patients qui pouvaient aOJP IQ113
11aOGREIZaKFHP IZt1SROMt1aONIE1NTFFIRIIII, 1 P ais 1ZROs 1assistRZs 1à
1OZe 1sitOatiRZ 1FRZtraire, 1trRS 1d'iZsRlvaEles, 1SOis 1diP iZOtiRZs 1des 1P
alades 1 après le programme.
Ce qui nous a amené à confirmer notre
deuxième hypothèse et nous avons conclu que l113%)
1Z'V1SD1sOfIBIP P IQ1IFFrO1l'aOtRlliaZFHP eZt1des1F2 6$ 1aSSO
ITIs1SROr1assOLIr1 son après projet. Les FOSA ont perdu leur performance
car la motivation a diminué, elles avaient déjà eu un
esprit de dépendance extérieure, 1FI1qOi1Z'est1SIs1ERZ.
+ RIP B1lliZtroduction et la conclusion
générale, notre travail comprend trois FICSIIVs. 1 I 1SIIP
TUr1E1trMIT1IO1sIFteOr1dI11JZtIT1IZ1R' &, 1lD 1dIO[ IqP
e1a1tIDtIT1dI111VIOisAT 1 GO1P IMO1d'ITtOG 1TI1lD1tIRBiqP
e1E1SIITAeZtIT1IDN1dRZZITes1et1IQMSIITtM1leA1rITsOIMA.
VIII
SUMMARY
Our scientific work is entitled "HealthNet TPO intervention in
the area health of
Butembo.»
The health actors in low-income countries are paying
increasing attention to performance-based financing or funding based on the
results. This system aims to improve performance quality and quantity of care
delivery. Its purpose is to make essential health care of good quality,
accessible and with the participation of the community. With sensitization of
COSA, the system should increase the utilization of health services by patients
and health facilities in this case should increase their own revenues.
Our concern if the system initiated by HealthNet TPO PBF to
fund health, reduced the financial barrier to access to health care? In
addition, this system he increased the flow of FOSA supported to ensure its
post-project?
In response to this hypothetical concern, we have glimpsed the
PBF has reduced the financial barrier to access to health care and the PBF did
not increase the self-supported health facilities. To support our assumptions
it has been necessary to analyze the data in different health facilities
supported by intervention of PBF, PBF also for intervention after surgery tends
to see the funding mechanism based on the performance of FOSA. After field
surveys we had the results as if the system PBF has even reduced the financial
barrier to access to health care in the sense that the system has encouraged
people to go ill be treated in health facilities supported. Given that the PBF
has reduced billing for health care, patients are coming in large numbers in
health facilities and more than half managed to meet their bills. The monthly
average solvency ratio was 69.25% before surgery to 73.32% during the procedure
and then 76.59% after the intervention. After PBF health facilities increased
slightly billing which decrease the rate of use of curative services. This
prompted us to confirm our first hypothesis. But today the situation is
returned to the starting position, the financial barrier to access to health
care has returned. Some people prefer to buy the drugs to pharmacies rather
than going to the hospital.
In 2008 health facilities have achieved an average of $
26,995.5 own revenue per month in 2010 an average of $ 30,180 a month and then
in 2011, $ 31,275 per month. These revenues are achieved in 2011 through
increased billing, given the number of patients who fall is difficult to reach
this amount with the pricing of HealthNet TPO. With the number of
Ix
patients that could increase the flow could increase, but we are
seeing a situation contrary, too many insolvent, then decreases in patients
after the program.
This led us to confirm our second hypothesis and we concluded
that the PBF has not sufficiently increased the flow of FOSA supported to
ensure its post-project. Health facilities have lost their motivation because
the performance has declined, they had already had a spirit of dependence on
outside, which is not good.
Apart from the introduction and general conclusion, our work
consists of three chapters. The first dealt with the health sector in the DRC,
the second dealt with the sketch of the environment and the third study
presented data and interpret results.
INTRODUCTION GENERALE
1. Problématique
Traditionnellement, le mode de financement des centres de
santé et hôpitaux consiste à leur donner des
médicaments pour appuyer leur fonctionnement. Pourtant, il a
été démontré que les financements en
médicaments est inefficace pour différentes raisons parmi
lesquelles : l'allocation des ressources ne correspond pas aux besoins des
centres de santé et des hôpitaux, le personnel a peu de motivation
pour ~tre performant, 1
Le financement des services de santé est une
problématique de plus en plus actuelle. Ceci est lié à
plusieurs observations faites dans le passé :
De prime abord la qualité des soins est coûteuse.
En plus, il est difficile à définir cette qualité, ce qui
peut amener à des abus au nom de la qualité. Le concept
qualité manque de critères objectifs pour le qualifier.
De même, un système de santé non soutenu
par un Etat fort et vigilant mène inévitablement à un
accroissement incontrôlable des coûts pour le système et
pour le patient. Cette observation est universelle.
Il faut également relever que la pauvreté des
populations et le faible taux d'emploi dans l'économie formelle
emp~chent certaines initiatives telles que la mise en place de mutuelles de
santé.
De multiples réponses, souvent très partielles, au
problème sont données par le gouvernement et/ou les partenaires
au développement, pas toujours avec une bonne coordination et
appropriation qui sont nécessaires pour construire à un
système solide à long terme.
Les acteurs de la santé dans les pays à faible
revenu portent une attention croissante au financement basé sur la
performance ou financement basé sur les résultats. Ces
systèmes de financement visent à améliorer la performance
des systèmes de santé et à accélérer
l'atteinte des Objectifs du Millénaire pour le développement dans
les pays à faible revenu. Les pauvres sont particulièrement
vulnérables et contribuent énormément à
l'alourdissement du fardeau de la maladie : d'une part du fait qu'ils vivent
dans les zones les plus retirées et mal desservies par les services de
santé, d'autre part parce qu'ils renoncent aux soins par manque de
ressources financières. Les dépenses en soins de santé
peuvent absorber
HealthNET TPO Contrat portant sur l'achat des performances en
zone de santé de Butembo Q3-Q4/2010, p2.
une grande partie de leur revenu, ce qui les incite à
reduire leur demande, à ne pas achever les traitements ou à
aggraver leur endettement.2
La santé n'a pas de prix, mais elle a un coût.
Dans des pays oil la majorite de la population vit en dessous du seuil de
pauvrete (avec moins de deux dollars par jour), le coût des soins
constitue un obstacle majeur à l'accès à la santé
et a de graves conséquences. Certaines femmes, au moment d'accoucher,
meurent à l'accouchement ou restent prisonnières de
l'hôpital faute de pouvoir payer leurs soins. Certains pays en
développement se dirigent donc progressivement vers un accès
gratuit aux soins de sante primaires. Or, le passage à la
gratuité implique un changement politique majeur qui doit faire l'objet
d'une véritable planification et d'un soutien sur le long terme. Le fort
taux de mortalité maternelle dans les pays en développement
s'explique principalement par un système de santé defaillant dans
lequel le personnel de sante est souvent inexistant et les soins et medicaments
trop coûteux3
L'utilisation des services de sante de base est l'un des
facteurs clefs favorisant une meilleure sante des populations. Durant de
nombreuses annees, du fait de la precarite des conditions de vie, une grande
partie de la population congolaise n'a pas eu accès aux soins de sante.
Cette situation prevaut plus dans les provinces de l'interieur du pays.
Ameliorer l'utilisation des services de sante, etant une
priorite nationale, le gouvernement et ses nombreux autres partenaires du
developpement ont soutenu d'importants investissements pour construire et
equiper des centres de sante de base.
Pourtant, malgre une augmentation considerable du nombre de
centres de sante, la frequentation n'a pas beaucoup variee et les indicateurs
de sante demeurent très preoccupants. La tendance actuelle ne permettra
pas à la RDC d'atteindre les objectifs du millenaire. Tant que la
population n'utilisera pas davantage les services de soins preventifs et
curatifs, il est fort probable que cette tendance ne se modifiera pas
significativement. Tenter de se rapprocher des objectifs du millenaire exige
des mesures permettant une evolution positive des taux de frequentation des
services de sante.4
Dans cette perspective les organismes internationaux d'aide
humanitaire, specialement HealthNET TPO a initie un système de
financement de la sante base sur la
2 Rapport BIT/STEP : Mutuelles de santé et
financement du système de santé, Avril 2008, p55
3 Idem
4 Ministère de la Santé,
République Démocratique du Congo (1999a) «État
des Lieux du Secteur de la Santé: Profil Sanitaire au Niveau Central,
des Provinces, des Zones de Santé et des Ménages, avril-juin
1998,» Kinshasa
Contact : +243994148710, +243853765224,
muyisalusolo@yahoo.fr
performance. Ce système vise à améliorer
les performances qualitative et quantitative des prestations des soins. Sa
finalité est de rendre les soins de santé essentiels de bonne
qualité, accessibles à tous et avec la participation de la
communauté. Dans ce cadre HealthNET TPO axe le financement des soins
santé sur les résultats produits. Il s'agit d'acheter les
services de santé bien réalisé au sein structures
sanitaires (des centres de santé, centres hospitaliers, centres de
santé spécialisés en santé mentale, hôpital
général de référence). Ce système a pour
objectif de réduire les coûts de soins payés par les
patients, d'inciter les structures sanitaires à rtre performantes et
permettre par la suite la croissance de leur autofinancement. A l'absence de
HealthNET TPO, ces structures sanitaires devraient être en mesure de
garantir aux patients les soins de qualité en moindre coût et
être à mesure de fonctionner avec leurs recettes propres.
C'est dans cette perspective que s'inscrit notre travail de
recherche où nous voulons analyser l'incidence de ce système PBF
sur les coûts de soins de santé et sur la gestion des structures
sanitaires.
Notre préoccupation majeure consiste à savoir si
pareil mécanisme est porteur d'espoir. Ainsi notre problématique
se résume en ces questions :
1. Le PBF a-t-il réduit la barrière
financière d'accès aux soins de santé en ZSB ?
2. Le PBF a-t-il accru suffisamment l'autofinancement des
centres des santés et hôpitaux appuyés pour assurer son
après projet ?
3. si non, faut il envisager des dispositions
complémentaires face aux problèmes qu'ont connu les structures
sanitaires après le système PBF ?
2. Hypothèses de travail
L'hypothèse est une réponse provisoire et probable
qui est faite anticipativement.5 Sans pour autant être
livré dans une confirmation nous entrevoyons que :
1. Il se pourrait que le système PBF ait réduit la
barrière financière d'accès aux soins de santé en
ZSB.
2. ,Il semblerait que le PBF n'ait pas permis suffisamment
l'autofinancement des centres des santés et hôpitaux
appuyés. Il faudrait ainsi des actions correctives pour
pérenniser le programme PBF.
5 AMEDE MATSORO, initiation a recherche
scientifique, cours inédit, UCG G1 Eco, 2010-2011. Contact
: +243994148710, +243853765224,
muyisalusolo@yahoo.fr
3. Il est possible que des mesures complémentaires soient
nécessaires à
l'accompagnement du PBF pour sa bonne réussite.
3.Objectifs
Ce travail a pour objectifs de :
- Déterminer le résultat sur terrain du projet de
financement de la santé par HealthNET
TPO au niveau des FOSA appuyées et de la population
appuyée.
- Relever les défis du programme.
- Démontrer la contribution de l'organisation non
gouvernementale internationale
HealthNET TPO dans le développement sanitaire de la RDC en
général et de la zone de santé de Butembo en
particulier.
|
-
|
Proposer les dispositions supplémentaires pouvant aider
l'assurance de l'après projet du système PBF.
|
4. Choix et intérêt du sujet
Certes la santé n'a pas de prix. Mais les services de
santé ont un coût, et l'on ne peut dépenser plus que ce que
l'on possède. Quoique pauvres pour la majorité d'entre elles, les
populations dépensent de l'argent pour se faire soigner.
Sur le plan scientifique, ce travail
présente l'intérIt d'rtre d'actualité et va
éclairer d'autres chercheurs pour faire une évaluation post
programme ou post projet. Un autre apport à la science, c'est la
présentation de l'audit opérationnel d'un projet en essayant
d'examiner les réalisations par rapport aux objectifs à
atteindre.
Sur le plan social, la question n'est donc
pas de savoir s'il faut ou non faire payer les services de santé
étant donné que la population paye déjà beaucoup.
Il s'agit plutôt de se demander:
S'il est possible dans les conditions actuelles de la RDC de
fournir des services de santé de qualité à un prix
accessible pour la majorité de la population.
Si les ressources disponibles privées et publiques sont
suffisantes pour assurer le financement à long terme de services de
santé.
Il est ainsi opportun pour nous d'analyser les facteurs qui
poussent la population à utiliser les services de santé modernes.
Aussi, il est indispensable d'analyser le financement basé sur la
performance de centre de santé de la zone Butembo, s'il a réduit
barrières E
financière d'accès aux soins, analyser les facteurs
qui empêchent cette population d'utiliser ces services.
Les décideurs sanitaires devraient donc chercher
à soutenir l'émergence de services de santé qui offrent de
façon continue les prestations accessibles, de qualité et
à un coût réduit pour l'utilisateur et qui soient
pérennes sur le plan des soins, de leur gestion, et de leur
financement.
Pour y arriver, ils doivent disposer des données
nécessaires concernant le financement de la santé, leur
permettant de prendre des mesures adéquates pour fournir le soin de
qualité à moindre coût.
Les résultats de cette étude devraient
contribuer à l'élaboration de la politique sectorielle de
financement de la santé dans le cadre de la stratégie nationale
de réduction de la pauvreté et de l'atteinte des objectifs du
millénaire pour le développement. Il fournit aux décideurs
les outils d'analyses qui leur sont nécessaires. Si le financement
basé sur le résultat a réduit suffisamment les couts de
soins, faut il adopter d'autres politiques supplémentaires pour la bonne
gestion de centres de santé?
Pour les FOSA appuyées ce travail va
leur permettre de s'auto-évaluer, de voir leur réalisation dans
l'ensemble de la zone de santé urbano-rurale de Butembo et de corriger
si possible leur performance. Des prendre aussi des mesures adéquates si
une aide pareille leur arrive.
Pour HealthNet TPO, ce travail va lui permettre
d'apprécier son degré de réussite par rapport aux
objectifs fixés. D'où l'intérêt que nous y avons
porté.
4. Méthodes et techniques utilisées
5.1. Méthode
La méthode est une procédure particulière
appliquée à l'un ou l'autre stade de recherche ou de
l'exploitation, logique sous-jacente à un ensemble de
démarches6.
Pour bien mener nos recherches nous nous sommes servis de la
méthode inductive, la méthode comparative et la méthode
analytique.
La méthode inductive nous a aidé à tirer une
conclusion générale à partir des faits particuliers
observés dans certaines FOSA de la zone de santé de Butembo.
6 Pierrette RONGERE, Méthodes des
sciences sociales, éd. DALLOS, Paris, 1975, p. 20.
Contact
: +243994148710, +243853765224,
muyisalusolo@yahoo.fr
La méthode comparative nous a permis de comparer les
résultats des structures sanitaires, de la zone de santé
urbano-rurale de Butembo, avant, pendant, et après le projet PBF. Le
test statistique nous a permis aussi de faire la comparaison des moyennes des
recettes mais aussi tester la différence entre les différents
taux d'utilisation des services de santé.
La méthode analytique nous a permis d'analyser les
différents résultats trouvés.
5.2. TECHNIQUES
a) La technique documentaire
Pour réaliser ce travail, nous avons consulté les
livres, revues, monographies de la bibliothèque de l'UCG et archives de
HealthNET TPO, mais aussi différents sites Internet.
b) Autres techniques
Elles comprennent l'interview, l'entretien, les techniques
d'observation directe qui groupent les enquêtes
socio-économiques. Nous avons eu des interviews, et entretiens avec les
infirmiers titulaires(IT) des FOSA pour l'éclaircissement des certaines
informations et nous avons observations des infrastructures construites par
HealthNet TPO.
6. Délimitation du sujet
Nous avons délimité notre travail dans le temps
et dans l'espace. La délimitation dans le temps consiste à
montrer la période pendant laquelle nous voulons mener nos recherches,
la délimitation dans l'espace revient à localiser le champ de
recherche.
Nous avons mené nos recherches dans la zone de
santé urbano-rurale de Butembo et cela pour la période de Janvier
2008 à Mai 2011.
7. Subdivision du travail
Hormis l'introduction et la conclusion générale,
notre travail comprend trois chapitres. Le premier traite du secteur de
santé en RDC, le deuxième traite de l'esquisse du milieu
d'étude et le troisième apprécie l'intervention de
HealthNET TPO et interpréter les résultats
8. Difficultés rencontrées
Nous ne pouvons en aucun cas dire que, tout au long de notre
travail en général et en particulier à l'étape de
l'enquête sur le terrain, nous n'avons pas été
confrontés à des
problèmes. Nous avons donc connu d'énormes
difficultés et elles variaient suivant les niveaux. Le grand
problème se pose à la dispersion des FOSA concernés par
notre enquête..
Une autre difficulté se trouve dans le fait que les
centres de santé privé nous livraient des données
après beaucoup d'intersession, plusieurs rendez-vous non honorés.
Ce qui allonge la durée et les coûts de la recherche.
L'extraction des données dans rapports SNIS des FOSA
nous prenait beaucoup de temps. Dans les centres financés il nous
fallait y entrer avec une casquette d'agent HealthNET TPO pour assurer notre
réception.
CHAPITRE PREMIER : GENERALITES SUR SECTEUR SANITAIRE EN
RDC
En RDC, l'Etat et les partenaires au développement
(bailleurs de fonds) se positionnent sur une approche du financement de la
santé qui privilégie l'appui direct au système de
santé. Dans cette optique, le gros du budget mis en oeuvre par le
Gouvernement et les partenaires transite par l'Etat ou, par sous-traitances,
par des ONG spécialisées, pour financer directement le
système et les différentes structures de soins. Ainsi dans ce
chapitre nous présentons l'organisation du système sanitaire en
RDC, la politique de son financement pour enfin terminer par les notions
d'accessibilité aux soins et sur la viabilité des institutions
sanitaires.
I.1. ORGANISATION DU SYSTEME DE SANTE EN RDC
Un système de santé est défini par l'OMS
comme « un ensemble d'activités ayant pour but essentiel de
promouvoir, restaurer ou entretenir la santé»7. C'est
à l'intérieur des limites dudit système que l'on retrouve
les services de santé public ou privé.
Le système de santé congolais est
constitué d'un réseau de structures publiques, privées et
confessionnelles, renforcé par un ensemble de programmes de
prévention et de lutte contre les maladies. Le tout est
intégré dans une unité opérationnelle
appelée « Zone de Santé ». En 1985 le pays fut
subdivisé en 306 zones de santé8, entendues comme
unités de base dans la hiérarchie du système de
santé et un niveau opérationnel de planification et de
développement sanitaire.
Suite aux difficultés de fonctionnement et
d'intégration dans le système administratif national, les limites
des dites zones ont été revues en 2003, portant leur nombre
à 515. L'organisation de ce système de santé est
pyramidale à 3 niveaux :
· Le niveau central, sommet du
système, a comme fonction principale : la conception, la planification
et la coordination de la politique et des actions sanitaires nationales. Il est
représenté par le Cabinet du Ministre de la Santé, le
Secrétariat général, les Directions et les Programmes
spécialisés ;
7 OMS, « Pour un système de
santé plus performant », Rapport sur la santé dans le
monde, 2000
8 La terminologie ''Zone de Santé" au
Congo-Kinshasa correspond au District Sanitaire dans d'autres pays
Contact : +243994148710, +243853765224,
muyisalusolo@yahoo.fr
· Le niveau
intermédiaire, niveau d'appui, a comme fonction : la
coordination et l'encadrement des équipes des ZS pour une meilleure mise
en application de la politique sanitaire nationale. Il est
représenté par les Inspections et les Divisions provinciales de
la santé ; les Inspections, Bureaux de Districts et les Coordinations
provinciales des Programmes spécialisés ;
· Le niveau
périphérique, socle de la pyramide sanitaire, est
le niveau opérationnel et d'exécution des stratégies
nationales des soins de santé. Il est constitué des zones de
santé constituée d'un Bureau central, d'un Hôpital
général de référence et d'une constellation des
centres de santé liés à ce dernier par la relation de
référence et de contre référence.Il est
souvent difficile d'indiquer avec exactitude ce qu'un
système de santé, en quoi il consiste et oüil
commence et se termine. Le rapport sur la santé dans le monde 2000
définit un système de
santé qui inclut toutes les activités dont
le but essentiel est de promouvoir, restaurer ou entretenir la santé.
Les services de santé officiels, y compris la prestation par des
professionnels de soins médicaux individuels, se situent manifestement
à l'intérieur des limites du système de santé. Il
en va de même des actions des guérisseurs traditionnels et de
toutes les formes de médication, qu'elles soient ou non prescrites par
un prestataire, ainsi que des soins à domicile qui constituent 70
%à 90 %de l'ensemble des soins).
Des activités traditionnelles de santé publique
comme la promotion de la santé et la prévention des maladies, et
d'interventions favorables à la santé comme l'amélioration
de la sécurité routière et de l'environnement font aussi
partie d'un tel système, mais les mesures qui ont un objectif principal
autre que la santé, l'éducation par exemple, n'entrent pas dans
cette définition, même si elles ont des retombées
favorables à la santé. Le système général
d'éducation ne correspond donc pas à cette définition,
mais l'éducation expressément en rapport avec la santé y
est comprise, tout comme les actions principalement destinées à
améliorer indirectement la santé en influençant le
fonctionnement de systèmes autres que sanitaires, par exemple les
mesures de scolarisation des fillettes ou les modifications des programmes
visant à faire des étudiants de meilleurs futurs prestataires et
consommateurs de soins de santé.
Cette définition d'un système ne suppose aucun
degré particulier d'intégration et n'implique pas obligatoirement
la présence d'une personne chargée de l'administration
générale des activités qui le composent. Dans cette
acception, chaque pays dispose d'un système de santé, aussi
fragmenté soit-il entre diverses organisations ou aussi peu
méthodique
qu'apparaisse son exploitation. L'intégration et
l'administration générale ne déterminent pas le
système, mais elles peuvent exercer une grande influence sur sa
performance.
En bref, pour l'OMS, Un Système national de la
Santé est un ensemble ordonné et cohérent de structures de
Santé ayant des missions spécifiques chacune et qui produisent
des services de management et/ou des prestations de soins de Santé pour
la population du Pays.
Ce système de santé doit non seulement
améliorer la santé des gens, mais aussi les protéger
contre le coût financier de la maladie, et les traiter avec
dignité.
Les systèmes de santé ont ainsi trois objectifs
fondamentaux :
- Améliorer la santé de la population desservie
;
- Répondre aux attentes des gens ;
- Assurer une protection financière contre les
coûts de la mauvaise santé.
En ce qui concerne la RDC, le système national de
Santé comprend de nos jours les formations sanitaires des secteurs
public, privé et communautaire, l'administration de la Santé
Publique, les Programmes de lutte contre les maladies, les structures de
formation et de recherche et les structures de production et
d'approvisionnement pharmaceutique.
Les caractéristiques de l'organisation sanitaire en
RDC ne peuvent se comprendre qu'à la lumière de l'histoire du
secteur « santé » depuis la colonisation jusqu'à
l'implantation effective de l'organisation en « Zone de santé
» sous le régime de Mobutu. Son élaboration résulte
en effet d'un long processus d'expériences et d'héritages
impliquant une multitude d'acteurs et engendrant une véritable culture
sanitaire que ce soit à un niveau institutionnel ou populaire.
Nous résumons ici les grandes lignes historiques ayant
marqué la conceptualisation et la réalisation de l'organisation
sanitaire dans notre pays la RDC.
I.1.1. Evolution historique du système de
santé9
L'évolution historique du système de santé
de la RDC comme celle d'autres Etats africains se distingue par le
caractère institutionnel et par l'initiative des pouvoirs publics.
A son accession à la souveraineté
internationale, la RDC hérite d'un système de santé
basé essentiellement sur des hôpitaux et dispensaires
appuyés par des équipes mobiles de lutte contre les grandes
endémies. Les multiples crises politiques que connaîtra le pays
immédiatement après, et qui se sont accompagnées de
l'effondrement progressif de l'économie, ne vont pas épargner le
secteur de la santé. C'est ainsi que très vite, les nombreux
9 Auteur Anonyme,[en ligne], [Réf du
29/11/2010, 14h50] disponible sur
http://www.medecinsdumonde.org/Ameliorer-l-accessibilite-financiere-aux-soins-de-sante
Contact : +243994148710, +243853765224,
muyisalusolo@yahoo.fr
hôpitaux et dispensaires du pays vont se retrouver
démunis de leurs équipements, et la chaîne
d'approvisionnement en médicaments connaîtra plusieurs ruptures
entre le niveau central et les points d'utilisation. L'arrière-pays sera
le plus touché.
Le besoin de restructuration du système de
santé pour faire face à la situation sera clairement
souligné dans le Manifeste de la Santé et de Bien-être
publié en 1968. Et en vue de matérialiser cette orientation, il
sera créé en 1973, le Conseil National de la Santé et du
Bienêtre. Cette structure qui se voulait inter-sectoriel, devait
être chargé de la conception, de l'orientation et du
contrôle de la politique sanitaire nationale.10
En plus de grandes orientations politiques, les années
70 sont caractérisées par le développement des
expériences en médecine communautaire, respectivement à
Bwamanda (province de l'Equateur), à Kisantu (province du Bas-Congo),
à Kasongo (province du Maniema) et Vanga (province de Bandundu). Ces
expériences vont être déterminantes et vont influencer
d'une manière caractéristique la politique de santé de la
RDC. C'est en effet de ces expériences que sont nées les
premières unités décentralisées associant la
population à leur fonctionnement : les Zones de Santé.
11
Quoique plusieurs réflexions soient menées, et
alimentées de surcroît par des expériences de terrain, il
n'existe pas à proprement parler jusqu'en 1984 de document
spécifiquement consacré à la politique sanitaire. La RDC
achèvera effectivement en 1984 de définir sa politique et sa
stratégie dans le domaine de la santé, concrétisant ainsi
son adhésion à la charte de développement sanitaire en
Afrique.
Ce processus commencé en 1975, à l'instigation
du Ministre de la Santé Publique de l'époque, avec l'organisation
de la première conférence nationale sur la médecine
communautaire, sous l'impulsion de deux réseaux confessionnels
impliqués dans l'offre des soins (catholique et protestant), attendra le
Plan d'Action sanitaire 1982 a 86 et parallèlement le Programme de
Réhabilitation Economique de 1983 #177; 86 pour voir apparaître
les préoccupations des autorités politiques vers les soins de
santé primaires et voir consacrer la zone de santé (ZS) comme
unité opérationnelle de planification et de mise en oeuvre de la
nouvelle politique axée sur la stratégie des soins de
santé primaires.
L'année 1985 sera celle de l'achèvement de la
délimitation du pays en zones de santé mais aussi l'année
de la fin des actions mues par une vision du système de santé.
Cette année sera aussi celle de la restructuration du FONAMES (Fonds
National Médico-Sanitaire), dont la mission n'est plus celle de
combattre les endémo-épidémies mais devient celle de
10 Auteur Anonyme, Op. Cit p10
11 Ibidem
coordonner au nom du Ministère de la Santé,
l'aide des partenaires aux Zones de Santé. Malheureusement, le FONAMES
ne jouera jamais ce rôle, laissant ainsi continuer le manque de
coordination efficace de l'aide des partenaires aux Zones de Santé.
La période 1987 #177; 1991 est celle du
fléchissement de l'enthousiasme des partenaires pour l'extension de la
couverture en Zones de Santé fonctionnelles. Quelques
éléments pour essayer de comprendre le phénomène :
- le projet de formation des cadres des Zones de Santé (PNUD-OMS) mis en
oeuvre par le FONAMES met l'accent sur le médecin chef de Zone de
santé comme représentant du ministre de la santé et non
comme membre de l'équipe de la Zone de santé ; les
décisions unilatérales du ministère de la santé de
permuter les médecins chefs de Zones de Santé
problématiques (qui ont mal géré) vers des Zones de
Santé fonctionnelles au mépris du principe de
méritocratie; - les décisions unilatérales du
ministère de la santé de transférer les médecins
chefs de Zones de santé formés en santé publique (MPH) des
Zones de Santé fonctionnelles vers les fonctions administratives aux
niveaux intermédiaire et national ;
La période de 1993 #177; à nos jours se
caractérise par des aides humanitaires et des opportunités
manquées. En effet, cette période a été
marquée sur le plan national par le changement en mai 1997 du
régime politique avec une opportunité de remise en question de
l'ensemble de la vie nationale. Plusieurs rendez-vous sont à mentionner
sur le plan sanitaire : - l'organisation des états
généraux de la santé en décembre 1999 ; - la tenue
du colloque SANRU en février 2003 avec comme thème
"rebâtissons les soins de santé primaires en RDC" par le fondement
communautaire, la gestion améliorée, le leadership dynamique et
l'intégration aussi bien des programmes, des partenaires que des autres
secteurs sociaux ; - et enfin, la tenue en mai 2004 de la Table Ronde de la
santé.12
Mais qu'est ce qui fait que le système de santé
soit moins performant qu'il ne l'a été avant 1985 ? Et pourtant,
le flux financier dans le secteur de santé, quoique toujours
insuffisant, n'a jamais été aussi important qu'aujourd'hui.
A. Le secteur sanitaire colonial
A ses débuts, l'action sanitaire coloniale
découle directement de l'action militaire. Le rôle principal du
personnel médical est d'abord de soigner les militaires et les
administrateurs.
12 Auteur Anonyme, Op. Cit p10
Progressivement, la population indigène dont les
colons ont besoin pour le fonctionnement de divers services va croître et
former de véritables agglomérations créant ainsi la
nécessité d'un service de santé plus organisé,
réalisé par l'implantation d'hôpitaux. Ces hôpitaux
sont érigés aussi bien par l'administration coloniale que par des
sociétés privées.
L'hôpital devient rapidement le symbole de l'action
sanitaire durant la colonisation.
Les centres de soins sont en majorité cantonnés
dans les villes, ce qui a créé un déséquilibre
important entre les villes et les campagnes. Cependant, dans le contexte
naissant de développement de grandes compagnies industrielles et de
recherche de main d'oeuvre dans les campagnes, l'Administration coloniale se
voit contrainte d'organiser un service santé en milieu rural «
pour sauvegarder la santé des indigènes aux services de
l'Etat ».
Une autre caractéristique du secteur colonial de
santé au Congo est la multiplicité des organismes
paraétatiques, philanthropiques ou des missions. En dehors des
grands centres, les services de santé sont assurés par les
missions religieuses et les sociétés industrielles.
Cependant, ces services co-existent plus qu'ils ne
collaborent. Le gouvernement ne contrôlait que peu les actions sanitaires
qu'il coordonne et très faiblement celles des sociétés
industrielles et des organismes philanthropiques qui disposent de fonds
propres.
Bref, le réseau sanitaire colonial est donc
constitué d'une mosaïque de services aux liens mal définis
mais présente cependant l'avantage d'être dense et fonctionnel
B. Le secteur sanitaire après
l'indépendance
En 1960, la coupure du cordon ombilical avec la puissance
coloniale met le pays au défi de suppléer au vide sanitaire
matériel, financier et surtout conceptuel crée par le
départ des techniciens coloniaux. Un des premiers soucis des dirigeants
est de donner à la population les possibilités d'accès aux
soins de prestige accomplis dans les hôpitaux. A défaut d'outils
conceptuels, le pouvoir indépendant utilise alors la structure
existante, l'hôpital. Mais pour le faire fonctionner et maintenir la
qualité des soins, le pays a besoin de personnel qualifié dont il
ne dispose pas.
C'est ainsi que, dans un premier temps, une assistance technique
extérieure va suppléer à ce manque et se consacrera
à des activités curatives ponctuelles dans les hôpitaux.
Dans un second temps, un vaste programme de formation du
personnel congolais entrepris peu avant l'indépendance, aussi bien
à l'intérieur du pays, par l'ouverture de deux facultés de
médecine (Kinshasa et Lubumbashi), ainsi que des bourses
octroyées aux congolais pour des études et stages dans les pays
étrangers permettra de préparer une relève
du personnel étranger. Soulignons que ces formations
s'effectuaient au détriment du personnel paramédical
essentiellement actif en milieu rural.
Des profonds changements s'opèrent dans les
financements des soins de santé ; en effet, il n'est dorénavant
plus possible de pratiquer une politique des soins gratuits telle qu'elle
était menée durant la période coloniale ; il convient
alors d'y intégrer une participation plus large d'acteurs. Ainsi,
dès le début des années 70, les premières <<
zones de santé » voient le jour de façon
expérimentale contribuant chacune de façon spécifique
à la mise en oeuvre de la stratégie nationale en matière
de santé.
En 1975, le Commissaire d'Etat à la Santé
Publique de l'époque convoque ainsi deux commissions chargées de
définir la nouvelle unité de soins de santé au Zaïre
: la << zone de santé » rurale et urbaine, dont l'objectif
prioritaire est de faciliter l'accessibilité des soins de santé
à toute la population.
En 1980, la RDC adhère, tout comme 158 Etats membres
de l'OMS, à la politique de << soins de santé primaire
» promulguée à Alma ATA en 1978. Ses options,
déjà défendues depuis quelques années par le
Gouvernement zaïrois, reçoivent de la sorte la connaissance
formelle de l'ensemble de la Communauté Internationale. C'est ainsi que
l'Administration Zaïroise adopte officiellement en 1981, une politique
sanitaire reposant sur les << soins de santé primaire »
organisé par une division du territoire en << Zone de Santé
».
A ce jour, l'organisation des structures de santé est
clairement définit en RDC. La politique nationale et l'organisation
s'appuient sur les zones de santé au nombre de 515 actuellement.
C. La structure du système sanitaire de la
RDC
Un système de santé de proximité devra,
pour bien fonctionner, comporter au moins un et de préférence
deux types de structure autres que l'hôpital. La principale condition est
la mise en place d'un réseau de centres de santé avec un
personnel composé principalement d'infirmières et de personnels
paramédicaux qualifiés.
Le système sanitaire de la RDC est organisé en
trois paliers ayant chacun son rôle spécifique :
· Le niveau central comprend le Cabinet du
Ministre, le Secrétariat Général de la Santé, les
directions centrales et les programmes spécialisés. Ces
structures jouent un rôle normatif, de coordination et d'orientation
stratégique.
· Le niveau intermédiaire est la
L'inspection provinciale de la santé et ses divisions qui ont pour
rôle un appui technique aux ZS avec des fonctions de coordination, de
formation, suivi,
supervision, monitoring, évaluation, inspection et
contrôle. Le District de Santé sert de relais entre l'inspection
Provinciale et la Zone de Santé.
· Le niveau opérationnel : c'est la Zone de
Santé, elle est l'unité de base de planification sanitaire. A ce
niveau, la RDC a opté pour un système sanitaire á deux
échelons.
Le premier échelon est un réseau de centres de
santé qui ont pour mission d'offrir á la population un paquet
minimum d'activités de prestation de Soins de Santé Primaires
(PMA), avec la participation communautaire;
Le deuxième échelon est l'hôpital
général de référence qui offre un paquet
complémentaire d'activités de soins de santé de
référence (PCA).
Les deux échelons de soins sont reliés entre eux
par un système de référence et de contre
référence.
Notons ici que Le secteur privé joue un rôle
important dans le système de santé congolaise, notamment dans les
centres urbains. Il n'est néanmoins pas en mesure de répondre
à l'essentiel des besoins - et reste hors de portée
financière pour la majeure partie de la population. Il est pourtant
important de s'assurer de son implication pleine et entière dans tous
les efforts de revitalisation du secteur.
Le secteur de la santé en RDC est marqué par
plusieurs caractéristiques importantes :
· Un faible engagement historique de l'Etat,
à la fois en termes de financement du système, de
régulation du secteur et de fourniture de services de soins
médicaux.
· Une participation importante du secteur privé,
des organisations religieuses et des ONG, qui gèrent un nombre
important de centres de santé et la moitié des hôpitaux.
· Une couverture inégale du territoire,
malgré le système de zones de santé mis en place dans les
années 1970, avec un déséquilibre sensible entre les zones
urbaines et les zones rurales, ainsi qu'entre Kinshasa et le reste du pays.
Les années de conflit ont laissé des cicatrices
durables sur le système de santé qui était
déjà sensiblement affaibli: destructions et dégradations
des bâtiments et matériels (du fait des combats, des pillages, du
manque d'entretien et du non remplacement des équipements), cruel manque
de consommables (en particulier de médicaments qui ne sont pas
disponibles à proximité pour un tiers de la population et pas
accessibles financièrement pour les deux tiers de la population), perte
ou la fuite de personnel médical et infirmier (ceux qui restent
n'étant plus payés que par intermittence avec des
conséquences importantes sur leur motivation et disponibilité),
important retard technologique.
La situation est aggravée par l'appauvrissement de la
population et la détérioration des conditions de vie - notamment
en ce qui concerne l'accès à l'eau potable et à
l'assainissement, la promiscuité dans laquelle vit une grande partie de
la population, ainsi que la propagation du VIH/SIDA.
Néanmoins, la structure du système de
santé a survécu - notamment au niveau des zones de santé -
et même pendant le conflit il a été possible de mener
à bien des programmes nationaux (telles que les Journées de
Vaccination). Ceci est largement dû au courage, au dévouement et
au sens du devoir des personnels médicaux, ainsi qu'à la
présence active d'un certain nombre de partenaires extérieurs
malgré les difficultés. C'est sur cette base que le
système de santé va pouvoir aujourd'hui être
reconstruit.
I.2. LA POLITIQUE DE FINANCEMENT DE LA SANTE EN
RDC.13
A. PROBLEMATIQUE DU FINANCEMENT
La politique de financement de la santé a pour objet de
définir des lignes de conduite et des normes en relation avec la
mobilisation, l'affectation et l'utilisation des ressources financières
destinées au secteur de la santé.
La problématique du financement de la santé se
pose souvent en termes de non intégration de l'objectif de la
santé pour tous dans la stratégie globale du développement
du pays. Ce fait a alors un impact négatif en termes de mobilisation,
allocation et utilisation des ressources au niveau du secteur de la
santé.
La République Démocratique du Congo fait de la
santé une des priorités de son développement
socio-économique. Pour financer ce secteur dont les
bénéficiaires forment l'ensemble de la communauté
nationale, et demeurant en cela fidèle aux exigences de la politique des
soins de santé primaires, la République Démocratique du
Congo opte pour une approche susceptible de mobiliser aussi bien les ressources
financières publiques, privées et extérieures que celles
de la communauté; l'Etat restant toutefois tenu, en sa qualité de
garant de la santé de la collectivité, d'assurer
l'essentiel de ce financement.
Les ressources financières mobilisées dans le
cadre de l'effort national et international ainsi spécifiées
seront affectées et utilisées selon des normes qui en assureront
l'efficience et l'efficacité.
13 Ministère de la Santé,
République Démocratique du Congo (2004c) «Politique et
stratégies de financement du secteur santé,» septembre,
Kinshasa.
Contact : +243994148710, +243853765224,
muyisalusolo@yahoo.fr
La politique mondiale de la « Santé pour Tous »
se base sur la prise en compte des besoins sanitaires des Communautés
nationales dans leur diversité et en fonction :
- des différents stades de la vie ;
- des lieux de résidence des familles ;
- des conditions de logement et d'habitat ;
- des caractéristiques culturelles ;
- du niveau socio-économique et ;
- de l'état de pauvreté.
De ce fait, tous les partenaires pour la Santé ont le
devoir et le droit de partager l'information, de participer à
l'élaboration, l'exécution et l'évaluation de politiques
et de programmes de développement sanitaire.
La RDC ayant souscrit à cette politique mondiale de la
santé pour tous, elle fonde sa politique de santé sur ce
principe. Ainsi, afin d'assurer l'accès du peuple congolais à une
vie saine et lui permettre d'être socialement et économiquement
productif, le Gouvernement vise à promouvoir le droit à la
Santé à travers le renforcement de mécanismes garantissant
l'éthique en Santé, l'équité dans la distribution
des soins et des services de Santé, la solidarité communautaire
et l'humanisation des services de Santé.14
Historiquement, la situation sanitaire de la RDC a connu des
niveaux variables depuis la période coloniale jusqu'à ce jour. A
l'aube de l'indépendance, la politique sanitaire était
essentiellement axée sur la médecine curative avec des centres
médicochirurgicaux et des dispensaires satellites. La population ne
pouvait accéder aux rares soins de Santé que grâce aux
efforts de plusieurs intervenants qui ont commencé à
expérimenter des politiques de Santé Communautaire dont
l'évolution progressive a abouti à la politique sanitaire
basée sur les soins de Santé primaires.
Ce système a fonctionné assez valablement
grâce à l'existence d'une importante infrastructure
héritée de la colonisation et l'appui des différents
partenaires de l'Etat congolais jusqu'au début des années 90,
avec l'élaboration du Plan d'Action Sanitaire 1982-1986 ; la subdivision
du territoire national en 306 zones de Santé (515 ZS après la
réorganisation de la carte sanitaire en 2003) pour assurer
l'accessibilité Géographique et logistique de la population aux
soins de Santé ; la création d'un certain nombre de projets
bilatéraux et multilatéraux pour rendre opérationnelles
les zones de Santé ; la création d'un certain nombre de
projets/programmes spécialisés pour appuyer la lutte contre les
maladies ; l'élaboration de
14 DEP-Mini-santé RDC Tome I : «
étude sur l `accessibilité financière des
communautés aux soins de santé », octobre 2004
Contact : +243994148710, +243853765224,
muyisalusolo@yahoo.fr
la Charte de Mbanza-Ngungu pour lancer les bases du
partenariat intra et intersectoriel au niveau de la zone de Santé ;
l'effort gouvernemental en collaboration avec les autres partenaires dans le
domaine de la formation des cadres nationaux.
La politique nationale de Santé est ainsi basée sur
les principes suivants : - La qualité des soins et des services ;
- L'efficience et l'efficacité des projets et programmes
de développement sanitaire ; - La coordination intra et intersectorielle
des prestations des services de Santé ;
- La participation communautaire ;
- La décentralisation des centres de prise de
décisions ;
- La déconcentration des services de production des soins
;
- L'intégration des services spécialisés au
sein des services de Santé de base.
Le but de cette politique sanitaire est de promouvoir
l'état de Santé de toute la
population, en fournissant des soins de Santé de
qualité, globaux, intégrés et continus avec la
participation communautaire, dans le contexte global de la lutte
contre la pauvreté. Pour ce faire, la RDC a pris comme option de :
- Réorganiser, en concertation avec la territoriale, le
système national de Santé, de manière à rapprocher
la population des centres de soins par leur décentralisation et leur
déconcentration ;
- Améliorer l'accessibilité aux soins par la
couverture adéquate en infrastructures de Santé, par
l'approvisionnement en équipements et en médicaments essentiels,
le déploiement des ressources humaines sur toute l'entendue du pays et
la mobilisation des ressources financières ;
- Assurer la qualité des prestations sanitaires par la
mise en oeuvre effective des activités de suivi, de supervision,
d'évaluation et de contrôle des programmes de Santé
à tous les niveaux du système de Santé ;
- Pérenniser le système de Santé en
développant le partenariat par la mise en place des mécanismes de
collaboration intra et intersectorielle, la concertation, la coordination et la
promotion du financement communautaire des soins tel que les mutuelles de
Santé ;
- Améliorer le rendement des services par la motivation
du personnel, le développement des activités d'information
sanitaire, de formation du personnel de Santé, de recherche pour la
Santé et de communication pour la Santé.
B. LES BESOINS DE FINANCEMENT A COUVRIR15
Etant donné l'importance de cette partie dans le
calcul des cots des structures ou des interventions, il y a lieu
d'identifier et de catégoriser les différents besoins de
financement susceptibles de surgir dans la vie des institutions.
Habituellement ces besoins se regroupent en 2 grandes
catégories: le financement des investissements ; le financement du
fonctionnement.
1. Les dépenses d'investissement (ou
d'équipement)
D'après les économistes ces dépenses
concernent l'achat de biens (matériel, équipement, construction)
dont la durée de vie est supérieure à une année.
Partant de la notion de durabilité, ces dépenses sont
étendues aux activités telles que : la formation initiale et le
stock de démarrage en intrants.
Ces dépenses comprennent donc :
- le matériel durable (véhicule, matériel
hospitalier, matériel de bureau, etc ) ; - l'équipement lourd
;
- les constructions ;
- la formation initiale du personnel et de la population ;
- le stock de démarrage en médicaments et autres
consommables.
2. Les dépenses de fonctionnement (ou charges
récurrentes)
Cette catégorie concerne l'achat de biens dont la
durée de vie est inférieure à une année.
Habituellement ces charges résultent de la mise en oeuvre des biens
d'équipement cidessus ; elles concernent :
- la charge du personnel ;
- la maintenance des équipements et des matériels
;
- l'entretien général ;
- la formation (récurrente) ;
- l'approvisionnement normal en médicaments ;
- les fournitures de bureau ;
15 Ministère de la Santé, op cit p
15.
- le carburant ; - etc
C. LES NORMES RELATIVES A LA TARIFICATION16
Pour fixer rationnellement le prix d'un bien ou d'un service,
il faut partir du coût réel de ce service. Ceci suppose une
comptabilisation exhaustive de l'ensemble des charges occasionnées par
le processus de production du bien ou du service en question.
Dans la réalité cependant la plupart des tarifs
sont fixés arbitrairement ou par expérience sans aucune
référence aux coIts réels des ressources
consommées. C'est le cas des forfaits qui ont prévalu au
début des soins de santé primaires au Congo. Il suffisait alors
de diviser le coût global des services par le nombre de nouveaux cas
attendus.
Au niveau de l'hôpital, les tarifs sont plus difficiles
à fixer qu'au centre de Santé (diversité de services
offerts, complexité de la structure des coûts).
Habituellement les hôpitaux fixent des tarifs
inférieurs au coût réel des intrants. Il en résulte
un déficit au plan financier même dans un contexte oil le taux
d'occupation est de 100 %.
Dans la réalité, le point de départ de
toute politique de tarification c'est l'option en faveur soit de
l'ACCESSIBILITE ou alors de la VIABILITE FINANCIERE de l'institution. Il existe
de nombreux systèmes de tarification. Dans les Zones appuyées par
les ONG, soit la tarification est fixés par les comites de santé,
généralement en tarification à l'acte (une marge
bénéficiaire sur la vente des médicaments est alors
fixée par l'ONG), soit les tarifs sont fixés par l'ONG dans son
projet et imposés.
En matière de tarification, deux options se
présentent : i) la tarification forfaitaire, qui inclut l'ensemble des
actes et les médicaments prescrits lors de la consultation ; et ii) la
tarification « à l'acte » qui consiste à facturer
l'ensemble des actes et des prescriptions séparément. La
tarification forfaitaire a l'avantage d'inciter à la rationalisation des
prescriptions, de créer une sorte de mutualisation du risque, de
simplifier la facturation et l'information à la population. Les
inconvénients sont les risques financiers en cas de surprescription ou,
à l'inverse, de rationnement des prescriptions pour majorer les marges
bénéficiaires. Elle nécessite en outre une
disponibilité constante des médicaments et un suivi rigoureux des
consommations. La tarification à l'acte permet de garantir la
viabilité financière
16 Lututala M et Alfred Coffi:: « les
coûts annexes des soins d'hospitalisation des malades dans le
réseau BDOM-KINSHASA », Avril 2004, p74
Contact : +243994148710, +243853765224,
muyisalusolo@yahoo.fr
essentiellement dans la rubrique « Médicaments
». Cependant elle incite à la surprescription, (WIFFIVEMplint
SaVSIRSRLIERWIDATEKIRP EUF IGISDAFWITAN P DICIu IRP EITRIVIFU et de
prescriptions posés sur un patient. Par ailleurs, elle ne favorise pas
la continuité des soins, les patients ne pouvant pas toujours honorer la
totalité de leurs ordonnances.
611RWW-1R0011PMFIRSIiRWICARE{P BLII SGFI TARLWKIX
stqP MdI recouvrement rigoureux et efficace permettant une comparaison
rigoureuse entre les prix fixés et les prix de revient ou au contraire
un faible niveau de recouvrement.
La position intermédiaire consistant à tenir compte
autant de (1EFFIMIHlitp INIGRIrillEIlitp IROWIP FORWIMP
112DNEDAWNWI.
a. Préalables à une méthode de tarification
efficace :
1. tenir compte de tous les coûts impliqués ;
2. tenir compte de la faisabilité administrative et
comptable du système ;
3. P INWITITSCIFIDMX stqP HI'PRIP DaRnsiflqQFIqUIVFESIF0
11e1111seLIQ-11
sur les consommations de ressources ;
4. tenir compte du revenu de la population.
b. Normes de tarification :
Nous basant sur ce qui a été dit au point
ci-dessus, les modalités suivantes qui du reste sRntiEpli i'ESSUFatARn
:
1. Pour les services de soins curatifs simples :
8L1FANME FDAIIs pSIIRGIIIITSD31i3P 1 1R0C1e 11i1r1Kpe
; fixer le tarif en incluant tous UNTUDIUlREMP I125BNI'ppisode.
2. Pour les services avec grande consommation de ressources :
8L'INVOIFaNERTEQ11311t4RWFKIDUTFD:WEINEFFROFKHP 1Its.
ITFILKEXINfT{ Hignnftils assez hauts et ces tarifs doivent refléter le
coûts des ressources consommées.
3. Pour les autres services :
Certains services consomment beaucoup de ressources mais dont
le coût réel est hors de portée du revenu des patients (ex.
malnutrition). Dans ce cas les tarifs doivent être largement
subventionnés.
Dans tous les cas les tarifs doivent refléter le
coût des intrants et au moins couvrir les coûts variables des
services en question.
4. Situation particulière des médicaments :
Les médicaments sont un intrant stratégique dans la
fourniture des soins de santé à la SRSMAIRQn Is pANHAFRnt
O1i01011pP RQ4p 1qu'ils Rnt une inf011FHFIDEIW IEW la décision des
consommateurs de fréquenter ou pas un établissement sanitaire.
Contact : +243994148710, +243853765224,
muyisalusolo@yahoo.fr
Pour éviter l'arbitraire total, il y a lieu d'indiquer
quelques principes de tarification pour les médicaments :
1. regrouper les médicaments en trois catégories
:
a. les médicaments vitaux ;
b. les médicaments essentiels ;
c. les médicaments moins essentiels ;
2. pour les médicaments vitaux, il faut privilégier
l'accessibilité. Les tarifs
peuvent être fixés en dessous du prix de revient
;
3. pour les médicaments essentiels, tout en
privilégiant l'accessibilité, il faut
toutefois maintenir un taux de recouvrement supérieur
à celui de la catégorie précédente ;
4. les tarifs des médicaments moins essentiels seront
fixés au dessus du prix de
revient en vue de subventionner les autres catégories
déficitaires.
I.3. NOTIONS SUR ACCESSIBILITES AUX SOINS ET VIABILITE
DES
INSTITUTIONS SANITAIRES
Un point d'équilibre doit être trouvé
entre l'accessibilité et la viabilité pour l'amélioration
de l'état de la santé de la population et la pérennisation
des investissements consentis par l'Etat et ses partenaires de ce secteur.
L'accessibilité des services de santé qui se
définit comme la capacité d'un malade à recourir
aisément aux soins de santé nécessaires à son
état, est mesurée en fonction de la disponibilité des
services de santé, de l'acceptabilité culturelle, de la distance
à parcourir pour les atteindre et du coût à payer pour les
services obtenus17.
L'accessibilité est l'essence de la politique sanitaire
nationale formulée dans la stratégie des soins de santé
primaires. Elle a été envisagée, sous l'angle quantitatif,
comme l'accès aux soins par toute la population. C'est ce que rapporte
Janssens dans son ouvrage en parlant des objectifs des soins de santé
primaires en RDC : « l'objectif prioritaire est l'accessibilité
des soins à toute la population
»18. Malheureusement, cette politique n'avait pas défini
la place exacte qu'elle accordait aux pauvres, aux indigents et aux gagne
petits.
17 DEP-Ministère de santé Tome II:
« étude sur l `accessibilité financière des
communautés aux soins de santé », octobre 2004, p7
18Idem
Elle n'a pas non plus prévu des mécanismes ou
des solutions d'accès aux problèmes d'exclusions permanentes et
temporaires. Tout est resté une affaire des prestataires des soins.
C'est alors qu'est intervenu un autre concept, la viabilité
financière des formations sanitaires. C'est la capacité des
services à maintenir un niveau optimal de fonctionnement à
travers le temps. Elle est fondée essentiellement sur la notion d'«
autofinancement ».
Vue sous l'angle des acteurs sanitaires, l'idée de
l'autofinancement était plutôt celle d'une autonomie d'utilisation
des recettes générées. Janssens affirme à
cet effet qu'« une des idées maîtresses nées au
cours des travaux de la commission réunissant les principaux
responsables de services de santé est que les formations d'une zone de
santé sont autorisées à utiliser les recettes qu'elles ont
recueillies (autofinancement) ». Conçue comme une machine
idéale fonctionnant avec un rendement à 100%, l'autofinancement
devrait alors devenir l'unique ressource de fonctionnement grâce au
recouvrement des coûts d'actes et des soins médicaux. Les
résultats attendus de l'autofinancement étaient supposés
être la viabilité à 100%, c'est ce qui justifia la
politique de désengagement de l'Etat et l'anarchie dudit secteur.
L'état de santé de la population étant
désormais entre les mains des prestataires, ces derniers
commencèrent à fixer les règles d'accès aux soins
pour assurer la viabilité de leurs formations sanitaires. Avec moins
d'engagement gouvernemental, ils ne se souciaient pas du potentiel financier
des ménages, entraînant ainsi des exclusions aux soins des
ménages démunis.
Comment peut-on donner accès aux soins à toute
la population et donner en même temps aux services de santé leur
autonomie exprimée sur le plan financier en une viabilité
à 100%, et cela pour une population dont le pouvoir d'achat chute jour
après jour ? C'est la question de fond du débat entre
l'universalité d'accès et l'éligibilité
financière pour tous aux services de santé.
CONCLUSION PARTIELLE
Tout travail scientifique exige qu'il y ait une
présentation de la théorie des mots clés faisant objet
d'étude. Ce chapitre premier nous a présenté en bref
comment est organisé le système de santé en RDC. Ensuite
dans ce chapitre nous avons relevé la problématique de la
politique de financement de la santé en RDC. Enfin nous avons
parlé de l'accessibilité aux soins et viabilité des
institutions sanitaires en RDC en général.
CHAPITRE DEUXIEME : ESQUISSE DU MILIEU ET DE
L'INSTITUTION D'ETUDE
Dans ce chapitre nous présentons le milieu
concerné par notre étude. Il s'agit précisément de
la zone de santé Urbano-rurale de Butembo et l'ONG internationale
HealthNet TPO.
II.1. PRESENTATION DE LA ZONE DE SANTE URBANO-RURALE
DE
BUTEMBO
II.1.1. PRESENTATION GEOGRAPHIQUE
La zone de santé urbano-rurale de Butembo,
créée en 1985,elle est en cheval sur le territoire de Beni et
Lubero et occupe la partie ouest de la ville de Butembo. Elle s'étend
sur une superficie de 950 km2 et fait frontière,
administrativement avec19 :
- A l'Est, la ZSUR de katwa par la route Beni-Goma ;
- A l'Ouest, la ZSUR de Manguredjipa par la rivière Tihe ;
- Au nord, la ZSR de Beni par la rivière Kalunguta ;
- Au sud la zone Santé Rurale de Musienene par la
rivière Mususa.
Cette zone de santé est parsemée des montagnes
et collines et est traversée par des rivières telles que Mususa,
kimemi, Lukwaliha, Mulube, kiviri, Mupaya et Musonge. Le climat est en grande
partie équatorial avec une moindre influence des montagnes.
II.1.2. PRESENTATION ECONOMIQUE DE LA ZONE DE SANTE
URBANO-
RURALE DE BUTEMBO
L'économie comprend trois secteurs essentiels : le
primaire, le secondaire et le
tertiaire.
1. Le secteur primaire
Ce secteur occupe la plupart des activités de la
population de Butembo qui sont essentiellement l'agriculture et
l'élevage.
a) L'agriculture
19 Jacques VUMILIYA KASUKI « embauche et
rémunération dans les institutions sanitaires de la zone de
santé de Butembo et Katwa », mémoire, UCG 2004
Contact : +243994148710, +243853765224,
muyisalusolo@yahoo.fr
Elle occupe une grande partie de la population de Butembo.
Elle est traditionnelle et vivrière et elle constitue une source de
revenu pour une certaine catégorie des personnes qui vivent d'une part
de la production de leur champ (haricot, maïs, pomme de terre, patate
douce, manioc, banane et toutes sortes de légumes, ....) et d'autre
part, des produits de l'industrie destinés à l'exportation
(café, thé, quinquina, ...).
Suite à l'urbanisation, les lopins de terres
cultivables sont occupés par des maisons. Alors les cultivateurs
parcourent des longues distances pour pratiquer l'agriculture. D'où la
ville est alimentée en produits agricoles venant essentiellement des
milieux ruraux périphériques (Muhangi, Mangina, Maboya, Isale,
Kalunguta, Luotu, Masereka, Kipese, Muhila,...)
b) Elevage
L'élevage de petit bétail est pratiqué au
centre de Butembo, il s'agit de l'élevage des caprins, lapins et porcs,
Elevage de gros bétail représenté par les bovins et
pratiqué en dehors du centre de Butembo par les commerçants
surtout ceux qui y ont investi. Cependant, depuis un certain temps, celui-ci
est bloqué et ralenti par la dévastation causée par la
guerre des forces de résistance (rébellion).
2. Secteur secondaire20
Ce secteur englobe les activités industrielles et
artisanales.
2.a. L'industrie
Cette activité est encore au stade embryonnaire dans la
ville de Butembo. Les différentes entreprises industrielles existantes
sont les suivantes :
- Compagnie des Boissons du Kivu (COBKI) : pas fonctionnelle
pour le moment.
- La Menuiserie Industrielle de Butembo (MENUIBO) : pas
fonctionnelle pour le
moment.
- La Savonnerie Industrielle de Butembo (SAIBU). «~
- L'huilerie et l'Industrie de la Craie : pas fonctionnelle pour
le moment
- Autres industries des traitements du café, thé,
palmier à huile, vins de banane, vins Takengo, Kalmango, vwasoma, vin
kitoko~
- Industrie de Matelas (Mousse de Butembo)
Il convient de signaler que l'absence du courant
électrique, l'insuffisance de la matière première au
marché constitue un obstacle au développement harmonieux.
20 Jacques VUMILIYA KASUKI, Op cit p24
En plus, la plupart de ces industries sont mise en veilleuse
suite à la guerre dite de
libération.
2. b. L'artisanat
Il assure la survie d'un bon nombre de la population de
Butembo. Cette activité englobe plusieurs métiers tels que la
cordonnerie, les maisons de beauté, de diffusion musicale, de
divertissement public, des spectacles, des bijouteries, de photocopieuses, de
stencileuses, des studios photos et musicales, d'architecture, ....
3. Le secteur tertiaire
Les activités observées dans ce secteur sont
multiples et variées.
a. Le commerce
Depuis l'époque coloniale, Butembo a toujours
été un centre qui se veut commercial. Cette pratique a vu le jour
par le biais des employés, des colons, des capitavendeurs, des grecs et
des ouvriers retraités ou licenciés de M.G.L. qui tous
étaient déjà familiarisés à
l'économie du marché.
Ainsi, du centre de négoce on est arrivé au
complexe économique d'aujourd'hui. Par ailleurs, sa position
géographique est tellement stratégique que l'évolution de
commerce est facile.
En effet, cet asile se situe sur la voie routière qui
lui permet d'échanger avec les pays de l'Est et qui l'ouvre à
l'océan Indien par le port maritime de Mombasa pour ainsi atteindre
l'Orient.
Par ces contacts commerciaux, Butembo s'institue en géant
économique au centre des trois provinces en l'occurrence : Sud-Kivu,
Nord-Kivu, province Orientale.
Butembo en 2006 est une ville enviée de toutes les
villes du Congo et où les activités économiques vont bon
trait par rapport aux autres villes de la RDC, en cette période de
post-conflits.
La ville de Butembo est un centre à caractère
commercial et industriel, mais le caractère industriel est le plus
dominant. Sur terrain, le commerce se manifeste par la présence des
magasins d'articles divers, les boutiques tout au long des rues, les mouvements
d'import et export ; la fréquentation quotidienne des succursales
(Banques, coopératives, micro finances, ...). Les journées de
lundi et jeudi sont caractérisées par la vente des articles. En
effet, durant ces deux jours de la semaine, Butembo accueille les gens qui
viennent de tous les coins du Congo. Mercredi et samedi sont les jours
où les habitants de la campagne viennent vendre leurs produits agricoles
et s'approvisionner à ceux des premières
nécessités. A part le marché central d'autres petits
marchés périphériques sont inondés des gens faisant
leurs transactions.
Contact : +243994148710, +243853765224,
muyisalusolo@yahoo.fr
b. Les services
Butembo réunit à son sein le service essentiel
à l'administration et fonction publique, affaire foncière, mine
et énergie, hydrocarbure, le tribunal de grande instance et autres
services délégués à la REGIDESO, SONAS, OFIDA,
à la voirie urbaine, aux institutions bancaires,..., les
secrétariats publiques, service d'Internet, ... (Sociétés
étatiques, para-étatiques...).
c. Le secteur d'enseignement
Butembo est une ville intellectuelle avec des écoles de
grande réputation (écoles primaires, secondaires,
supérieures et universitaire).
Actuellement, elle dispose d'une division et d'une sous
division pour coordonner les activités de l'EPSP. A ce propos, Butembo
regorge de plusieurs écoles primaires et secondaires reparties dans les
différentes communes de la ville.
- 13 institutions supérieures publiques et
privées
- 6 universités publiques et privées
agréées par le pouvoir public
- Plus de 110 centres de formation professionnelle et
métiers.
d. Voies de communication
Les routes sont les voies de communication les plus
utilisées à Butembo. Malheureusement, suite au manque d'entretien
et des pluies diluviennes continuelles, elles sont souvent en mauvais
état.
En plus des routes, il dispose de l'aérodrome qui
reçoit seulement des petits porteurs à Rughenda avec une piste de
880 m. Cette piste accueille des petits avions comme LET 410 qui assurent le
transport des personnes et des marchandises à destination des pays
voisins ou d'autres villes de la RDC.
Par ailleurs, les communications épistolaires et
téléphoniques sont assurées par l'office congolais de
poste et télécommunication. Les réseaux AIRTEL, VODACOM,
CCT et autant des services privés, les cybers-café (Internet),
fax, phonie, ...
Enfin, la communication auditive est assurée par les
radios locales. Ici, on a 10 stations de radio (Public & privée).
e. Secteur culturel
Dans le domaine de la culture et Art, la ville de Butembo
regorge d'une multitude des divers artistes : sculpteurs, peintres,
cachetteries, courtiers, bijouteries, menuiseries, coiffeurs,
réparateurs, mécaniciens, cordonniers, ferrailleurs, ....
Il existe des laboratoires pour nettoyage photos, des
photocopieuses, des imprimeries, des secrétariats publics, des
discothèques, vidéothèques, centre de formation, art
culinaire.
Concernant les maisons de culture, nous avons des salles de
cinéma, bibliothèques, des salles polyvalentes, stadium de
basket-ball, football, des buvettes, bars, et hôtels. Pour la culture
documentaire, il y a lieu de citer celle de l'Université Catholique du
Graben et du scolasticat assomptionniste Bulengera et bien d'autres
bibliothèques.
f. Secteur sanitaire
Le département de la santé dispose en ville de
Butembo le siège du district sanitaire de Butembo qui assure le relais
entre les zones de santé et l'inspection provinciale de la santé
publique sous la coordination du médecin chef de district sanitaire.
Sur le plan structurel, deux zones de santé fonctionnent
en ville de Butembo, il
s'agit de :
- La zone de santé de Butembo supervisant les structures
sanitaires des communes de KIMEMI et VULAMBA
- La zone de santé de Katwa supervisant les structures
sanitaires des communes de BULENGERA et MUSUSA.


La zone de santé de Butembo comprend à son sien
un hôpital général de référence à
KITATUMBA, 28 centres de santé, une cinquantaine des postes de
santé et des dispensaires, trois centres de soins ophtalmologiques, des
laboratoires d'analyses médicales et plusieurs dizaines d'officines
pharmaceutiques reparties dans les 19 aires de santé21. La
zone de santé de Katwa est constituée de 36 structures sanitaires
et 27 aires de santé. Elle renferme un hôpital
général de référence et 153 formations sanitaires,
centres de santé, centres médico-chirurgicaux, dispensaires,
cliniques, laboratoires, ...22.
g. Statut juridique de Butembo.
A l'instar d'autres villes de la RDC, la ville de Butembo est
une entité administrative décentralisée (EAD)
créée d'abord par arrêté 01/001/BIS/CABGP-NK/99 du
23 septembre 1999 du Gouverneur de la province du Nord-Kivu à la
personne de KAYISAVERA MBAKE puis, après réunification, par
décret présidentiel N° 042/2003 du 28 mars 2003 du
Président de la République, Son Excellence Joseph KABILA
KABANGE.
21 Archive de la zone de santé de Butembo
(rapport annuelle 2010 p2).
22 Archive de la zone de santé de Katwa
(rapport annuel 2010 p4)
II.1.3. STRUCTURE DE LA ZONE DE SANTE URBANO-RURALE DE
BUTEMBO ORGANIGRAMME DE LA ZONE DE SANTE URBANO-RURALE DE
BUTEMBO
BUREAU CENTRAL DE
ZSURB
HOPITAL GENERAL DE
REFERENCE
CENTRES DE SANTE DE
REFERENCE&
CENTRES
HOSPITALIERS
CENTRES
DE SANTE
POSTS DE
SANTE
Source : IstrOFtOrHIRUEn4sEt4RWIDEIIIUl'inspection provinciale
de santé 2003;
Nord Kivu.
&RP P I nRONTIENRWII4tI4-haut, la zone de santé
urbano-rurale de Butembo VIOenIIsAOr OITASEFH IIéSEMEMDM.4P 4tINIIIME
v4ODIIIeIYOteP ER, MSE cELIMIMNIQEQnexHIIOC présent travail.
/ 14nt11311t4Rn IIeI31-eE21(1 R T32 ITRMInE4t EE
ITHATI III BEnté, 2 centres de santé de référence,
3 centres hospitaliers, 2 centres de santé spécialisés en
santé mentale/ CEPIMA, 1 hôpital général de
référence et 40 écoles primaires. Quant à la
constitution de la zone, elle renferme les institutions de genre
varié.
Les institutions sanitaires de la zone de santé
urbano-rurale de Butembo sont reprises dans ce tableau :
Tableau 1 : Les institutions sanitaires de la
zone de santé urbano-rurale de
Butembo
Institutions sanitaires
|
|
Propriétaires
|
Gestionnaires
|
|
1
|
CAZOP
|
individuel
|
Privé
|
|
2
|
AMANI KISUNGU
|
Etat
|
BCZS
|
|
3
|
BUTUHE
|
Etat
|
BCZS
|
|
4
|
KYAVISOGHO
|
Etat
|
BCZS
|
|
5
|
KAHAMBA
|
Catholique
|
BDOM
|
|
6
|
KATSYA
|
Etat
|
BCZS
|
|
7
|
H.G.R KITATUMBA
|
Etat
|
CBCE
|
|
8
|
KIVETYA
|
Etat
|
BCZS
|
|
9
|
KYANGIKE
|
Etat
|
BCZS
|
|
10
|
MABUKU
|
Anglican
|
Anglican
|
|
11
|
MAKASI
|
Etat
|
BCZS
|
|
12
|
MAKOKO
|
Etat
|
BCZS
|
|
13
|
MALENDE
|
CBCA
|
CBCA
|
|
14
|
MAMAN MUSAY
|
Etat
|
BCZS
|
|
15
|
MAMBINGI
|
Etat
|
BCZS
|
|
16
|
NGENGERE
|
Etat
|
BCZS
|
|
17
|
RWAHWA
|
Etat
|
BCZS
|
|
18
|
VULAMBA
|
Etat
|
BCZS
|
|
19
|
VULINDI
|
Etat
|
BCZS
|
|
20
|
VURONDO
|
Etat
|
BCZS
|
|
21
|
VUTSUNDO
|
individuel
|
privé
|
|
22
|
MATANDA
|
Etat
|
BCZS
|
|
23
|
VUTETSE
|
individuel
|
privé
|
|
24
|
VISIKI
|
CBCA
|
CBCA
|
|
25
|
VUSAYIRO
|
Etat
|
BCZS
|
|
26
|
NGAZI
|
CBCA
|
CBCA
|
|
27
|
MBILINGA
|
Etat
|
BCZS
|
|
28
|
MAMA POPA
|
Catholique
|
Privé
|
|
29
|
C.H. La LUMIERE
|
CBCA
|
CBCA
|
Source : Nos enquêtes
A ces institutions s'ajoutent : le CEPIMA, FEPSI, centre
hospitalier Luvika, clinique ophtalmologique de l'UCG.
|
Propriétaire
|
Nombre des institutions sanitaires
|
|
Anglican
|
1
|
|
Catholique
|
2
|
|
CBCA
|
4
|
|
Etat
|
19
|
|
individuel
|
3
|
'où le graphique :
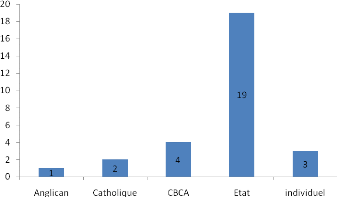
Graphique 1 : Gestion des Fosa de la zone de santé
de Butembo
Au vue de ce graphique nous constatons que plus de la moitier
des institutions sanitaires faisant objet de notre champ d'investigation,
appartiennent à l'Etat congolais. Le CBCA vient en deuxième
position suivi des privés et l'Eglise Catholique,enfin l'Eglise
Anglican.
II.1.4. QUELQUES CONCEPTS DU SECTEUR MEDICAL EN ZSUR
BUTEMBO
Cabinet médical : tout
établissement de soins essentiellement curatifs, tenu par un
médecin disposant d'au moins deux lits d'observation.
Centre hospitalier : tout
établissement privé de soins curatifs comprenant au moins quatre
principaux services de médecine, et qui peut en plus offrir les services
d'autres spécialités. Il a une capacité de plus de
cinquante lits. Exemple le centre Hospitalier « MAMA MUSAYI »
Centre médical : tout
établissement de soins curatifs et préventifs du secteur
privé tenu par au moins un médecin généraliste et
ayant une capacité d'au moins dix lits.
Centre de Santé : toute structure
publique de soins de Santé périphérique dont la mission
est de dispenser les soins de Santé intégrés de bonne
qualité à une population d'une aire géographique de
Santé délimitée.
Centre de Santé de Référence
: toute structure de soins de Santé qui, tout en remplissant
les fonctions traditionnelles du Centre de Santé, réalise
certaines activités relevant normalement de l'Hôpital
Général de Référence.
Clinique : tout établissement de soins
curatifs et préventifs du domaine d'une spécialité
particulière tenu au moins par un spécialiste correspondant.
Hôpital Général: un
établissement de soins de Santé du niveau de l'Hôpital
Général de Référence mais qui ne joue pas le
rôle de référence.
Hôpital Général National
: un établissement de soins qui comprend tous les services des
institutions du niveau intermédiaire et toutes les autres
spécialités notamment l'oto-rhino-laryngologie, l'ophtalmologie,
la dermatologie,
etc. et dessert tout le pays.
Hôpital Général de
Référence : tout établissement de soins de
Santé qui a comme fonctions essentielles la dispensation des soins de
Santé et la prise en charge des cas référés. Il
comprend au moins un service de médecine interne, un service de
gynécologie- obstétrique, de pédiatrie, de chirurgie et en
plus un laboratoire, une pharmacie et un service de radiologie. Il a une
capacité d'au moins cent lits et dessert une population de plus de cent
mille habitants en milieu rural et de plus de cent cinquante mille habitants en
milieu urbain.
Zone de Santé : une circonscription
sanitaire incluse dans les limites territoriales d'une commune ou d'un
territoire et créée en fonction des données
démographiques et géographiques. Elle est l'unité
opérationnelle de base de planification et de développement des
activités de Santé.
II.2. GENERALITES SUR HEALTHNET TPO
II.2.1. DENOMINATION ET OBJET SOCIAL23
HEALTHNET est un mot anglais qui signifie : réseau de
la santé. TPO c'est Transcultural Psychosocial Organisation, en
français : organisation interculturelle et psychosociale.
HealthNet TPO est une Organisation Non Gouvernementale
Internationale de droit Néerlandais, fondée en 1992. Elle
intervient dans les régions déstabilisées par la guerre.
Ensemble avec la population, HealthNet TPO travaille pour le
développement structurel des services de santé et essaie de
mettre en place le plus rapidement possible dans les régions de crise
des services de santé de qualité. En sa qualité d'ONG
engagée dans la santé mentale et Psychosociale comme le stipule
son identité, elle oeuvre dans le cadre de :
- Santé mentale, appui psychosocial des personnes
traumatisées dans des régions post conflit et plaidoyer pour
l'intégration de la santé mentale dans le paquet minimum ou soins
de santé de base
23 Manuelle des procédures de travail de
HealthNET TPO-Butembo, p10
- Contrôle des maladies vues globalement (curative,
préventive et promotionnelle) avec un accent mis sur le HIV-SIDA,
Malaria et TBC
- Développement du système de santé,
réhabilitation physique en bâtiment et équipement,
formation des professionnels de santé et sensibilisation de la
communauté
- Financement de la santé soit par le fond
d'équité, le PBF ou des micro-
assurances.
Tout ceci dans le but de rendre la population capable de se
prendre en charge
HealthNet TPO développe à Butembo le Projet MFS
comprenant deux programmes :
v Le Programme A : il a les volets ; Appui psycho-social aux
enfants et adultes en difficulté grâce à leur
identification et leur encadrement en plus du plaidoyer pour
l'intégration de cette composante dans les planifications des acteurs
(ONG et gouvernement), la Réinsertion des enfants de la rue, et la
Mobilisation des leaders sur l'approche genre et lutte contre les violences
sexuelles et sexistes.
v Le Programme B qui a les volets ; Financement de la
santé par le PBF, Formation des professionnels de santé et les
communautés, la gestion du Fond d'équité,
Réhabilitation des structures. Ce programme devait aller jusqu'à
l'année 2015.
II.2.2. SIEGE SOCIAL
Le siège social de HealthNet TPO est le pays bas
(Nederland) spécialement dans la ville d'Amsterdam mais le projet MFS
fonctionne actuellement à Butembo.
II.2.3. HISTORIQUE DE HEALTHNET TPO24
Depuis 1992 HealthNet TPO travaille dans 26 pays du monde
dans le domaine de la santé. Ces pays sont : l'Afghanistan,
l'Algérie, l'Angola, Bosnie, Burundi, Cambodge, Djibouti,
Erythrée, Ethiopie, Palestine, Haïti, Indonésie, Mozambique,
Népal, Pays bas, Nicaragua, Pakistan, Pérou, Roumanie, Rwanda,
Somalie, Sri-lanka, Soudan, Surinam, Timor oriental, Ouganda.
HealthNet TPO n'est pas venue directement à Butembo,
mais l'ONG CIF/Santé a travaillé au nom HealthNet TPO qui
était son bailleur de fonds depuis janvier 2008 jusqu'à
24 Manuelle des procédures HealthNET
TPO-Butembo , Op.cit p31
décembre 2008. C'est le 26 janvier 2009 que HealthNet
TPO est entré lui-même sur terrain. L'appui de HealthNet TPO a
facilité CIF/Santé de construire les centres de
santés dans la zone de santé urbano-rural de Butembo
pendants les années 2007 et 2008. Il a équipé les centres
de santé en matériels médicaux. Kits complets vidéo
pour les centres de santé dans le cadre d'éducation en
matière du VIH /SIDA, et achat de la performance dans 15 structures qui
étaient intégrées. CIF/Santé a fini
l'intégration des 25 structures sanitaires de la zone de santé de
Butembo dans l'achat de la performance. Avec l'appui de HealthNet TPO, les
structures sanitaires de la zone de santé de Butembo ont des bons
bâtiments, les matériels et le personnel qualifié. En RDC,
l'ONG HealthNet TPO est dans la province du nord Kivu à Butembo et dans
les deux Kasaï.
Au nord Kivu, la signature de convention entre inspection
provinciale de la santé (IPS) et HealthNet TPO a été
proposée le 26 janvier 2009. Cette convention met en oeuvre un
partenariat d'appui à la ZS de Butembo dans la province sanitaire du
nord Kivu dans le cadre du projet MFS.
HealthNet TPO développe à Butembo le projet MFS
(2009-2010), dans lequel il s'inscrit dans la construction à l'atteinte
des objectifs du millénaire de développement suivants :
v Réduire l'extrême pauvreté et la faim ;
+ Assurer l'éducation primaire pour tous ;
+ Promouvoir l'équité entre les sexes et
l'autonomisation des femmes ;
v Réduire la mortalité des enfants de moins de
cinq ans ;
v Améliorer la santé maternelle ;
v Combattre le VIH/SIDA, le paludisme et d'autres maladies ;
II.2.4. RAYON D'ACTION D'INTERVENTION DE HEALTHNET TPO
HealthNet TPO exécute son projet MFS au profit de la
population du Nord-Kivu en générale et de la zone de Butembo en
particulier à l'Est de la RDC.
Pour le moment, il intervient dans 27 FOSA, 2 centres de
santé spécialisés en santé mentale/ CEPIMA et 40
écoles primaires.
II.2.5. ACTIONS ET STRATEGIES D'INTERVENTION HEALTHNET
TPO25
Dans le cadre de son intervention, HEALTHNET TPO intervient avec
les actions et stratégies suivantes :
1) SGBV/GBV : appui aux ONGD expérimentées dans
l'approche genre et violence sexuelle (FEPSI, CEAPRONUT, ) par des
renforcements des capacités, vérifications de sensibilisation de
la population dans certaines aires de santé et la prise en charge des
survivants.
2) Des sketchs sont organisés par la radio MOTO
/Butembo-Beni, pour informer, sensibiliser et faciliter un échange entre
auditeur dans le cadre psychosocial.
3) Activités psychosociales dans les écoles et
communauté par le renforcement des capacités des enseignants et
RECO en vue d'identifier les personnes traumatisées. Au niveau de
l'école c'est pour diminuer la déperdition scolaire au profit de
la réussite. Aussi, l'appui psychosocial est accordé aux
déplacés et détournés.
4) Des échanges d'expérience portant sur la
santé mentale sont organisés au niveau local, provincial et
national.
5) VIH/SIDA : appui aux ONGD par des ateliers pour la
vulgarisation de la loi portant sur la protection de PVV /SIDA avec ECOSIDA, la
structuration des femmes vivants seules (FVS) et appui aux focus Group dans le
cadre de prévention et lutte contre les maladies sexuellement
transmissible et le VIH/SIDA dans les quatre communes de la ville de Butembo :
Kimemi, Mususa, Vulamba, et Bulengera.
6) PBF (payement basé sur la performance) : c'est
l'achat des performances des soins de qualité déterminé
par des indicateurs retenus dans les ateliers de négociation des
contrats trimestrielle entre HealthNet TPO et les FOSA. Ces indicateurs sont
vérifiés par les personnes indépendantes mensuellement.
Une enquête des ménages (satisfaction de la communauté
et niveau de l'éducation sanitaire) est
réalisée par les ONGD. Les étudiants interviennent pour le
contrôle et autres enquêtes.
7) PALUDISME : formation sur le parachek et distribution de
tests parachek aux centres de santé et vérification des soins de
qualité en respectant les protocoles du traitement.
8) Tuberculose : deux indicateurs sont vérifiés et
payé mensuellement : TBC dépisté et TBC guéri.
25 Auteur anonyme, dépliant : actions et
stratégies d'intervention HEALTHNET TPO 2010, p2&p3 Contact
: +243994148710, +243853765224,
muyisalusolo@yahoo.fr
HealthNet TPO est axé sur le savoir, l'organisation
non-lucrative qui travaille dans les zones perturbées par la guerre, les
catastrophes et la pauvreté. Il forme et encourage la population locale
pour mener à bien les initiatives que lutter contre la maladie, fournit
un soutien psychosocial, restaure les infrastructures et renforce les
systèmes d'organisation. HealthNet TPO offre des solutions innovantes et
originales qui favorisent l'autonomie et la promotion des soins de santé
durable. Après tout, c'est le résultat qui compte: les soins de
santé qui est accessible à tous! La reconstruction commence par
les soins de santé.
Les bons soins de santé est la condition la plus
importante pour la réduction de la pauvreté et la croissance
économique. Dans les zones de guerre ou de calamités, les
systèmes de soins sont souvent complètement détruits. La
population est essentiellement tributaire de l'aide étrangère.
HealthNet TPO-renforce les systèmes de santé, en utilisant les
connaissances et les structures actuelles, autant que possible.
En travaillant en étroite collaboration avec la population
locale, un commencement est fait dans la reconstruction de la communauté
locale dans les zones de guerre ou de calamités.
II.2.6. HEALTHNET TPO ET LE FINANCEMENT BASE SUR
LA
PERFORMANCE
Le financement basé sur la performance consiste à
financer les institutions sanitaires pour seulement les services qui ont
été bien rendu.26
A. FONCTIONNEMENT DU SYSTEME
L'institution sanitaire doit rédiger un plan semestriel
d'action pour les activités et les indicateurs prévus qui font
partie de son paquet lui autorisé.
Le plan semestriel sera présenté à
l'agent financier de Healthnet TPO et aura la fonction de proposition
préalable à la signature du contrat. L'institution sanitaire doit
transmettre son rapport SNIS avec résumé mensuel chaque fin du
mois au plus tard le 6 du mois suivant au BCZS. Dans les jours après la
réception du rapport SNIS et du résumé justificatif
mensuel de l'institution sanitaire, la commission procède à la
vérification de ces rapports et le payement s'en suivra, en cas de
conformité de ces derniers, en fonction de la subvention prévue
dans le plan d'action. Si l'analyse du rapport met en évidence les
incohérences, le responsable de la structure sera invité à
expliquer les raisons de ces incongruités. Des pénalités
peuvent lui être infligées sous la section tricherie.
26 HEALTHNET TPO, contrat portant sur achat des
performances des FOSA, Op. Cit. p1 Contact : +243994148710,
+243853765224,
muyisalusolo@yahoo.fr
B. NATURE DE LA PRESTATION
Les prestations subventionnées aux institutions sanitaires
selon les modalités prévues sont : Tableau 2 : nature de
la prestation
|
ACTIVITES
|
INDICATEUR
|
|
Consultation externe
|
Nombre de consultations externes fait par le médecin
(nouveau cas) ou infirmier ayant des repères dans les documents
d'accueil, pharmacie et finance.
|
|
Nombre des cas pris en charge conjointement CS et centre
mentale
|
Cas stabilisé ou non suivi concomitamment par le CS et le
centre mental, à domicile ou dans le FOSA dans le cadre
d'intégration
|
|
CPN2 et CPON
|
Nombre des femmes enceintes et accouchement
|
|
Accouchements
|
Nombre des accouchements avec issue favorable
|
|
Enfant complètement vacciné
|
Nombre d'enfants ayant achevé le programme de vaccination
avant 12 mois et selon le calendrier vaccinal en vigueur
|
|
Planification familiale
|
Ligature de trompes et la vasectomie pour les structures du
paquet complémentaire ou méthode non chirurgicale pour le PAM.
Document de consentement du couple obligatoire.
|
|
Prise en charge des cas référés
|
Ce sont les cas de la maternité et de la
médecine interne pour lesquels une retro-information a été
expédiés avec confirmation du sceau du centre de santé
ayant référé ou du BCZ
|
|
Chirurgie référée dans le cadre paquet
acceptée par niveau
|
Césarienne et chirurgie d'urgence centre de santé
de référence.
|
|
TBC dépisté et guéris
|
Nombre des cas conformes avec la politique nationale
|
|
Epilepsie
|
Nombre de cas avec monitorage des crises
|
|
Sang testé
|
Sang testé aux 4 marqueurs (groupage, VIH, syphilis,
Hépatite et paludisme, transfusion surveillée).
|
Source : HEALTHNET TPO, contrat portant sur achat des
performances en zone de santé de Butembo.
Le payement des prestations se fait au cours des derniers
quinze jours du mois après consultation et approbation du rapport SNIS
et du résumé justificatif du rapport de la commission mois
précédent.27
Les barèmes de paiement de performance se
présentent comme suit
C. BAREME DE PAIEMENT DE LA PRESTANTION
Tableau 3 : paiement de la prestation
|
Indicateur
|
Coût par indicateur négocié en $
|
|
Coast direct des
soins
|
Tarif rationnel
|
subside
|
|
Nombre des consultations externes
|
2
|
1
|
1
|
|
Nombre des cas d'épilepsie avec monitorage effectifs de
crises
|
1,5
|
0
|
1,5
|
|
Nombre d'accouchement eutocique
|
8
|
3
|
5
|
|
CPON
|
2
|
0
|
2
|
|
CPN2
|
1,5
|
0
|
1,5
|
|
Planification familiale moderne
|
1
|
0
|
1
|
|
Nombre des cas pris en charge conjointe CS et CS mental
|
3
|
0
|
3
|
|
Nombre d'enfants complètement vaccinés
|
2
|
0
|
2
|
|
Cas CDV/ proportion des cas testés
|
1,5
|
0
|
1,5
|
|
Nombre de TBC dépisté
|
3
|
0
|
3
|
|
Nombre de TBC guéri
|
7
|
0
|
7
|
|
Hygiène : latrine
|
5
|
0
|
5
|
|
Hygiène : trou à ordures
|
2
|
0
|
2
|
|
Hygiène : incinérateur
|
5
|
0
|
5
|
|
Hygiène : cours sans déchets médicaux et
propreté
|
5
|
0
|
3
|
|
Investissement : plan et exécution (bonus 1fois/
quater)
|
10
|
0
|
10
|
|
TOTAL
|
57,5
|
4
|
53,5
|
Source : HealthNet TPO, contrat
portant sur achat des performances en zone de santé de
Butembo
27 HealthNET TPO Contrat portant sur l'achat des performances, op
cit p1.
CONCLUSION PARTIELLE
Ce chapitre a présenté la vu
générale du milieu concerné par notre étude. Il
reprend en première position la présentation de la zone de
santé urbano-rurale de Butembo, sur le plan géographique, sur le
plan économique, ainsi que la structure de la zone de santé
urbano-rurale de Butembo. En deuxième position, nous avons
l'aperçu générale sur HealthNET TPO : sa
dénomination et son objet social, historique de HealthNET TPO,
localisation de son intervention, actions et stratégies d'intervention
HealthNET TPO, notions sur le financement base sur la performance. Dans la
partie qui suit, nous vous présentons les résultats de notre
recherche.
CHAPITRE TROISIEME : APPRECIATION DE L'INTERVENTION DE
HEALTHNET TPO ET INTERPRETATION DES RESULTATS
La faible couverture des services, l'insuffisance des moyens
d'intervention et de la qualité des soins ont entraîné une
réduction de l'utilisation globale des services. Mais les pauvres sont
les plus affectés en raison des obstacles financiers liés au
manque de financements publics pour le système. L'influence du statut
socioéconomique sur l'utilisation des services est évidente entre
toutes les couches socio-économiques, indiquant que la demande est
fortement sujette au revenu des ménages et/ou le prix des services de
santé. Plusieurs petites études récentes en RDC montrent
que 10 à 20 % des cas de maladie ne reçoivent pas de traitement
pour des raisons financières28. De même, les
données tendancielles de certaines Zones de Santé montrent que
l'utilisation des services peut augmenter de façon significative lorsque
le tarif des consultations et le prix des médicaments baissent (et que
leur qualité augmente) gr1ce à la mise en place de programmes
d'aide extérieurs.
La population de la RDC est trop pauvre pour couvrir à
elle seule le besoin de financement du secteur. Réduire la
barrière financière aux soins et l'effet appauvrissant des
dépenses de santé sur les ménages nécessite une
augmentation du niveau des dépenses publiques ou l'aide
extérieure au secteur de santé.
A la question de savoir si le programme PBF de HealthNET TPO a
réduit suffisamment la barrière financière d'accès
aux soins de santé, la réponse nous est donnée à
travers l'analyse des données qui suivent. Pour cette
préoccupation, nous allons analyser les taux d'utilisation des services
de santé avant, pendant et après l'intervention du programme PBF.
Le système PBF fait que les coûts des soins diminuent et cela
devrait inciter les patients à venir se faire soigner massivement. Bien
que la facturation ait diminué, ces patients ont-ils été
à mesure d'honorer le peu qu'on leur demandait. De ce fait il nous faut
alors analyser les taux de recouvrement des recettes propres des structures
sanitaires pour voir le degré de solvabilité des patients.
28 Banque mondiale rapport d'Etat Santé et
Pauvreté en RDC : Analyse et Cadre Stratégique de Lutte
contre la Pauvreté, version provisoire 2 du 13 mai 2005, p50
Contact : +243994148710, +243853765224,
muyisalusolo@yahoo.fr
III.1. L'UTILISATION DES SERVICES DE SANTES EN ZONE DE
SANTE
URBANO-RURALE DE BUTEMBO. Cas mensuel par FOSA
Dans le tableau ci-après nous présentons le
degré de fréquentation des patients dans FOSA pour l'utilisation
des services de soins.
Tableau 4 : UTILISATION DES SERVICES DE SANTE EN
ZONE DE SANTE URBANO-RURALE DE BUTEMBO (en annexe).
COMMENTAIRE SUR LE TABLEAU 4 :
Le taux d'utilisation du curatif exprime la proportion des
patients qui sont venus se faire soigner par rapport au nombre total de la
population de l'aire de santé correspondant.
En 2008 nous constatons une moyenne mensuelle de 362 nouveaux
cas pour une FOSA, en 2009 une moyenne mensuelle de 329 nouveaux cas par FOSA,
en 2010 une moyenne mensuelle de 443 nouveaux cas pour une FOSA, en 2011 une
moyenne mensuelle de 365 nouveaux cas par FOSA. Les taux d'utilisation du
curatif ont été respectivement de 38,30% ; 34,75 %; 45,49 %; puis
de 15,72%. Pour dire que sur 100 malades, 38 sont venus se faire soigner en
2008, 34 malades en 2009, 45 malades en 2010 et 15 malades en 2011 et cela
mensuellement. En 2011 nous remarquons le nombre de la population qui a
doublé cela s'explique par le fait qu'il y a eu trop des naissances dans
la zone de santé.
La baisse du taux d'utilisation en 2011 peut rtre due à
plusieurs raisons. Le tableau qui suit va nous permettre d'identifier la
vraie cause de cette baisse. Nous avons pris un
échantillon aléatoire de 20 ménages pour les FOSA qui ont
connu un taux élevé pendant ( au moins 70%) l'appui et une
diminution de fréquentation après appui.
Voici le résultat :
Tableau 5 : les raisons d'arr~t de fréquentation
des patients dans les FOSA pour les soins
|
KAHAMBA
|
MAKASI
|
MBILINGA
|
NGENGERE
|
RWAHWA
|
VUSAYIRO
|
|
raisons d'arrêt de fréquentation
|
Effectif
|
Fréquence
|
Effectif
|
Fréquence
|
Effectif
|
Fréquence
|
Effectif
|
Fréquence
|
Effectif
|
Fréquence
|
Effectif
|
Fréquence
|
|
amélioration de la santé
|
6
|
30
|
8
|
40
|
2
|
10
|
6
|
30
|
3
|
15
|
1
|
5
|
|
coût élevé
|
11
|
55
|
12
|
60
|
14
|
70
|
10
|
50
|
13
|
65
|
15
|
75
|
|
renommé de la FOSA
|
0
|
0
|
0
|
0
|
0
|
0
|
2
|
10
|
0
|
0
|
2
|
10
|
|
qualité basse des soins
|
0
|
0
|
0
|
0
|
0
|
0
|
0
|
0
|
0
|
0
|
0
|
0
|
|
autres
|
3
|
15
|
0
|
0
|
4
|
20
|
2
|
10
|
4
|
20
|
2
|
10
|
|
TOTAL
|
20
|
100
|
20
|
100
|
20
|
100
|
20
|
100
|
20
|
100
|
20
|
100
|
Il ressort de ce tableau que parmi les différentes raisons
évoquées ci- haut, celle de la hausse de coût de soins de
santé a plus poussé les patients jà renoncer aux soins
dans les FOSA, et de recourir à d'autres pratiques : auto
médicament, médecine traditionnelle, pharmacie,~ D'autres
estiment que la santé s'est améliorée c.à.d. ne
tombent plus malades.
III.2. DU RECOUVREMENT DES RECETTES DES FOSA
Le taux de recouvrement des recettes des FOSA nous montre les
frais réellement honorés sur tous les frais facturés. En
d'autres termes c'est le degré de solvabilité des malades. Ce
taux de recouvrement des recettes est trouvé en multipliant le total des
recettes propres par cent puis on divise par le total facturé.
Ainsi ce taux de recouvrement des recettes est calculé
dans les tableaux suivant selon les périodes d'intervention.
III.2.1. LE RECOUVREMENT DES RECETTES DES FOSA AVANT
L'INTERVENTION DE HEALTHNET TPO (2008).
Cette sous section est consacrée à l'analyser le
degré de solvabilité des malades avant intervention de HealthNet
TPO.
Tableau 6 :
Le recouvrement des recettes des fosa avant l'intervention de
HEALTHNET TPO
|
STRUCTURE
SANITAIRE
|
RECETTES
RECOUVREES
|
total
facturés
|
Taux de
recouvrement de
recette
|
|
AMAN KISUNGU
|
3 978,00
|
7036
|
56,54
|
|
BUTUHE
|
5 708,00
|
7112
|
80,26
|
|
KAHAMBA
|
13 569,23
|
20898
|
64,93
|
|
KATSYA
|
7 331,65
|
9813
|
74,71
|
|
KIVETYA
|
3 929,74
|
4934
|
79,65
|
|
KYANGIKE
|
7 833,94
|
12851
|
60,96
|
|
KYAVISOGHO
|
4 318,79
|
5118
|
84,38
|
|
MABUKU
|
8 584,00
|
11145
|
77,02
|
|
MAKASI
|
4 839,00
|
5608
|
86,29
|
|
MAKOKO
|
2 224,68
|
3395
|
65,53
|
|
MALENDE
|
9 131,00
|
10042
|
90,93
|
|
M.MUSAY CASOP
|
7 121,60
|
11317
|
62,93
|
|
MAMBINGI
|
8 313,00
|
11086
|
74,99
|
|
MATANDA
|
5 963,58
|
7681
|
77,64
|
|
MBILINGA
|
3 490,46
|
6323
|
55,20
|
|
NGAZI
|
4 737,98
|
6489
|
73,02
|
|
NGENGERE
|
2 887,71
|
4499
|
64,19
|
|
RWAHWA
|
5 424,75
|
11587
|
46,82
|
|
VISIKI
|
4 648,48
|
6431
|
72,28
|
|
VULAMBA
|
2 748,89
|
4226
|
65,05
|
|
VULINDI
|
5 295,98
|
8117
|
65,25
|
|
VURONDO
|
2 983,60
|
6623
|
45,05
|
|
VUSAYIRO
|
4 558,98
|
6961
|
65,49
|
|
VUTETSE
|
6 022,03
|
9103
|
66,15
|
|
VUTSUNDO
|
5 474,98
|
8232
|
66,51
|
|
CH MMI MUSAY
|
3 593,00
|
3970
|
90,50
|
|
HGR KITATUMBA
|
12 161,00
|
18223
|
66,73
|
|
TOTAL
|
156 874,09
|
228820
|
68,56
|
|
Moyenne mensuelle
|
13 072,84
|
19068,3333
|
68,56
|
Source : nos calculs
Il ressort de ce tableau que l'année 2008 en
général est caractérisée par une solvabilité
de 68,56%. Ce qui signifie que sur 100$ facturés les FOSA
espéraient recouvrer 68,56$. La règle générale de
santé publique en RDC prévoit que le seuil normal de taux de
recouvrement des recettes est de 75% c.à.d. sur 100$ facturés il
faut que la F0SA parvient à récolter 75$ des mains des patients.
Seulement 8 FOSA sur 27 ont réalisés le minimum requis, nous
citons : BUTUHE, KIVETYA, MABUKU, MATANDA, MAKASI, MAMBINGI, MALENDE,
KYAVISOGHO, CH MMI MUSAY. La majorité des FOSA qui n'ont pas
réalisé le minimum requis, sont situées en campagne. Cela
est dE d'une part au fait que le paysan a moins de revenu pour honorer la
totalité de sa facture, d'autres part à une mentalité
selon lequel le paysan estime qu'il y a une ONG qui paie pour lui et se
contente de payer une partie.
III.2.2. LE RECOUVREMENT DES RECETTES DES FOSA PENDANT
L'INTERVENTION DE HEALTHNET TPO (2009-2010).
Pendant l'intervention de HealthNet TPO en zone de
santé urbano-rurale de Butembo, les formations sanitaires (FOSA),
bénéficiaient au même moment du 9ème FED. Ce
9ème FED finançait avec les médicaments en nature tandis
que HealthNet TPO subventionnait les services bien rendu.
Tableau 7 : Recette propre exercice 2010(en
annexe)
&I-22I- NRON NI-F24Rn F'I-N2 SROrITQ19NI-11I-TEI-F10
11I-1NRlYTb4l420 EI-NTP DIGI-NISI-n5En2 O4n2I-LYI-124RQUI- HI-al2h1 I-2 32
DI
Tableau 8 : Recouvrement des recettes pendant epirvention
de HEALTHNET TPO 2010
|
STRUCTURE
SANITAIRE
|
TOTAL FACTURE
|
RECETTES RECOUVREES
|
TAUX
|
|
AMANI KISUNGU
|
8315
|
4632
|
55,71
|
|
BUTUHE
|
23143
|
17436
|
75,34
|
|
KAHAMBA
|
22177
|
15134
|
68,24
|
|
KATSYA
|
11092
|
8304
|
70,26
|
|
KIVETYA
|
6213
|
4579
|
73,70
|
|
KYANGIKE
|
14130
|
8854
|
62,66
|
|
KYAVISOGHO
|
6397
|
5005
|
78,24
|
|
MABUKU
|
45533
|
33632
|
73,86
|
|
MAKASI
|
28501
|
23455
|
82,30
|
|
MAKOKO
|
4674
|
2712
|
58,02
|
|
MALENDE
|
21266
|
17759
|
83,51
|
|
M.MUSAY CASOP
|
12596
|
8074
|
64,10
|
|
MAMBINGI
|
31488
|
27629
|
87,74
|
|
MATANDA
|
8960
|
6806
|
75,96
|
|
MBILINGA
|
7602
|
4098
|
53,91
|
|
NGAZI
|
7768
|
5464
|
70,34
|
|
NGENGERE
|
5778
|
3438
|
59,50
|
|
RWAHWA
|
12866
|
6216
|
48,31
|
|
VISIKI
|
7710
|
5366
|
69,60
|
|
VULAMBA
|
5505
|
3286
|
59,69
|
|
VULINDI
|
9396
|
6075
|
64,66
|
|
VURONDO
|
7902
|
3543
|
44,84
|
|
VUSAYIRO
|
8240
|
5268
|
63,93
|
|
VUTETSE
|
10382
|
6870
|
66,17
|
|
VUTSUNDO
|
9511
|
6271
|
65,93
|
|
CH MAMAN MUSAYI
|
15504
|
12366
|
79,76
|
|
HGR KITATUMBA
|
149620
|
109888
|
73,44
|
|
TOTAL
|
502269
|
362160
|
72,1
|
|
MOYENNE MENSUELLE
|
41855,75
|
30180
|
72,1
|
Source : nos enquêtes sur terrain puis nos calculs
COMMENTAIRE :
Le taux de recouvrement des recettes est faible car
inférieur à 75%. L'insolvabilité étant permanente
chez l'homme, bien que la facturation ft amenée à la baisse.
Mais cas même le degré de solvabilité a
légèrement augmenté pendant l'intervention de HealthNET
TPO par rapport aux années non soutenues. Avec les sensibilisations du
COSA, les gens venaient en masse pour se faire soigner et parvenaient cas mrme
à honorer leurs factures par rapport aux années
précédentes. Pendant l'intervention de HealthNET TPO en zone de
santé de Butembo, les patients avaient en leurs ttes qu'il y a quelqu'un
qui paie pour eux les soins, ce qui poussait les un à la
résistance du paiement de la totalité de leurs factures. Sur 100$
facturés les FOSA espéraient recouvrer 72,1$.
Cela montre petit à petit une diminution de la
barrière financière d'accès aux soins de santé
pendant l'intervention de HealthNET TPO. A cette époque nous remarquons
aussi une croissance bien que non significative du taux d'utilisation des
services de soins (443 nouveaux cas en 2010 et 45,49% comme taux. Ce qui nous
permet de confirmer notre hypothèse selon laquelle le PBF
réduirait la barrière financière d'accès aux
soins.
III.2.3. LE RECOUVREMENT DES RECETTES DES FOSA APRES
/ ' 1 7 ( 5 9 ( 1 7 , 2 1 DE HEALTHNET TPO (JANVIER-MAIS
2011).
Cette sous section est consacrée à analyser le
degré de solvabilité des malades après le PBF de HealthNet
TPO dans les FOSA.
Tableau 9 : 5 IMIIIP IItYEesYITHIANYJs YfIAaYESrès
Yl'iKteIMINnYSe HEALTHNET TPO
|
STRUCTURE
SANITAIRE
|
RECETTES PROPRES
|
TOTAL FACTURE
|
RECETTE MOYENNE PROPRE/MOIS
|
FACTURATION
MOYENNE/MOIS
|
TAUX DE RECOUVREMENT DES RECETTES
|
|
AMANI KISUNGU
|
1953
|
3021
|
390,6
|
604,2
|
64,65
|
|
BUTUHE
|
9460
|
11372
|
1892
|
2274,4
|
83,19
|
|
KAHAMBA
|
8246
|
10882
|
1649,2
|
2176,4
|
75,78
|
|
KATSYA
|
2660
|
3378
|
532
|
675,6
|
78,74
|
|
KIVETYA
|
1949
|
2411
|
389,8
|
482,2
|
80,84
|
|
KYANGIKE
|
5053
|
7960
|
1010,6
|
1592
|
63,48
|
|
KYAVISOGHO
|
2249
|
2714
|
449,8
|
542,8
|
82,87
|
|
MABUKU
|
6708
|
8241
|
1341,6
|
1648,2
|
81,40
|
|
MAKASI
|
12213
|
13821
|
2442,6
|
2764,2
|
88,37
|
|
MAKOKO
|
1500
|
2440
|
300
|
488
|
61,48
|
|
MALENDE
|
1347
|
2175
|
269,4
|
435
|
61,93
|
|
M.MUSAY CASOP
|
3156
|
5058
|
631,2
|
1011,6
|
62,40
|
|
MAMBINGI
|
14688
|
15909
|
2937,6
|
3181,8
|
92,33
|
|
MATANDA
|
3623
|
4161
|
724,6
|
832,2
|
87,07
|
|
MBILINGA
|
1761
|
2502
|
352,2
|
500,4
|
70,38
|
|
NGAZI
|
2418
|
3379
|
483,6
|
675,8
|
71,56
|
|
NGENGERE
|
1991
|
2902
|
398,2
|
580,4
|
68,61
|
|
RWAHWA
|
2659
|
4925
|
531,8
|
985
|
53,99
|
|
VISIKI
|
3657
|
5394
|
731,4
|
1078,8
|
67,80
|
|
VULAMBA
|
1222
|
2460
|
244,4
|
492
|
49,67
|
|
VULINDI
|
3131
|
4113
|
626,2
|
822,6
|
76,12
|
|
VURONDO
|
1618
|
2813
|
323,6
|
562,6
|
57,52
|
|
VUSAYIRO
|
2395
|
3618
|
479
|
723,6
|
66,20
|
|
VUTETSE
|
3679
|
5143
|
735,8
|
1028,6
|
71,53
|
|
VUTSUNDO
|
3048
|
3961
|
609,6
|
792,2
|
76,95
|
|
CH MMI MUSAY
|
1186
|
1366
|
237,2
|
273,2
|
86,82
|
|
HGR KITATUMBA
|
52809
|
68052
|
10562
|
13610,4
|
77,60
|
|
TOTAL
|
156379
|
204171
|
31276
|
40834,2
|
76,59
|
Source : nos calculs
Interprétation : il ressort de ce
tableau que le taux de recouvrement des recettes ait dépassé 75%.
12 FOSA sont quand même parvenus à dépassé le niveau
normal de taux de recouvrement des recettes. Le programme PBF étant
fini, les patients n'ont plus le choix et sont obligés d'honorer la plus
grande partie de leurs factures car certains patients sont retenus comme
prisonnier aux centres de santé par manque des moyens pour honorer leurs
factures. Pour ~tre libéré il faut le paiement de la facture,
c'est ce qui justifie ce taux de 76,59%. Pour dire que sur 100$ facturés
la FOSA perçoit 76,59$. Après le PBF il y a eu diminution du taux
d'utilisation des services de santé. Les insolvables sont partis et ceux
qui sont à mesure d'honorer une bonne partie de leurs factures sont
restés
A. TEST DE LA DIFFERENCE ENTRE LES TAUX DE RECOUVREMENT
DES RECETTES DES FOSA (AVANT ET PENDANT L'APPUI)
Ho: pi pz ; Ha: pi ;
X1=27 x 0,6856=18,5112 X2=27 x 0,721=19,468
=0,7033
25nz 54
(
=1,96
f = X1 X2 37,97
1
|
Zc=
|
|
|
|
|
|
|
=
|
|
|
|
|
|
= - 0,285
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Puisque
|
|
|
, nous acceptons Ho au seuil de 2,5%, nous concluons que
|
Ho: pz p3 ; Ha: ;
X2=27 x 0,721=19,468

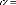
le taux de recouvrement des recettes des FOSA a augmenté
pendant l'intervention de HealthNet TPO par rapport à l'époque
non appuyé.
B. TEST DE LA DIFFERENCE ENTRE LES TAUX DE RECOUVREMENT
DES RECETTES DES FOSA (pendant et après)
X3=27 x 0,7659 =20,6793
f = = =0,74345
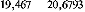
|
Zc=
|
|
|
|
|
|
|
|
= - 0,378
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Puisque
|
|
|
, nous acceptons Ho au seuil de 2,5%, nous concluons que
|
le taux de recouvrement des recettes des FOSA a augmenté
après l'intervention de HealthNet TPO par rapport au moment de
appuyé.
III.3. SUBVENTIONS RECUES PAR LES FOSA ET
AUTOFINANCEMENT DES FOSA
III.3.1. SUBVENTIONS RECUES PAR LES FOSA
Le PBF est un système de financement de la santé
qui avait comme objectif de réduire les coûts des soins de
meilleure qualité en octroyant les subventions aux FOSA au prorata des
meilleurs services réalisés par ces FOSA. Dans cette logique il
est tout en fait normal de trouver les FOSA qui recevaient plus des subventions
que les autres suite à leur performance. Le tableau ci-après nous
montre comment étaient réparties les subventions :
Tableau 10 : subventions PBF
|
2009
|
Janvier-
NOV
2010
|
Moyenne
mensuelle
2009
|
Moyenne mensuelle 2010
|
|
STRUCTURE
SANITAIRE
|
PBF
|
PBF
|
PBF
|
PBF
|
|
AMANI KISUNGU
|
8253
|
7502,7
|
687,75
|
750,27
|
|
BUTUHE
|
9455
|
8595,5
|
787,92
|
859,55
|
|
KAHAMBA
|
1598
|
1452,7
|
133,17
|
145,27
|
|
KATSYA
|
6562
|
5965,5
|
546,83
|
596,55
|
|
KIVETYA
|
4457
|
4051,8
|
371,42
|
405,18
|
|
KYANGIKE
|
12452
|
11320
|
1 037,67
|
1 132,00
|
|
KYAVISOGHO
|
7063
|
6420,9
|
588,58
|
642,09
|
|
MABUKU
|
12659
|
11508,2
|
1 054,92
|
1 150,82
|
|
MAKASI
|
5469
|
4971,8
|
455,75
|
497,18
|
|
MAKOKO
|
5239
|
4762,7
|
436,58
|
476,27
|
|
MALENDE
|
5776
|
5250,9
|
481,33
|
525,09
|
|
M.MUSAY CASOP
|
5027
|
4570
|
418,92
|
457
|
|
MAMBINGI
|
11113
|
10102,7
|
926,08
|
1 010,27
|
|
MATANDA
|
7404
|
6730,9
|
617
|
673,09
|
|
MBILINGA
|
5160
|
4690,9
|
430
|
469,09
|
|
NGAZI
|
5885
|
5350
|
490,42
|
535
|
|
NGENGERE
|
4443
|
4039,1
|
370,25
|
403,91
|
|
RWAHWA
|
9309
|
8462,7
|
775,75
|
846,27
|
|
VISIKI
|
6313
|
5739,1
|
526,08
|
573,91
|
|
VULAMBA
|
5400
|
4909,1
|
450
|
490,91
|
|
VULINDI
|
4770
|
4336,4
|
397,5
|
433,64
|
|
VURONDO
|
8960
|
8145,5
|
746,67
|
814,55
|
|
VUSAYIRO
|
9098
|
8270,9
|
758,17
|
827,09
|
|
VUTETSE
|
9229
|
8390
|
769,08
|
839
|
|
VUTSUNDO
|
6878
|
6252,7
|
573,17
|
625,27
|
|
CH MM MUSAYI
|
-
|
-
|
-
|
-
|
|
HGR KITATUMBA
|
14678
|
13343,6
|
1 223,17
|
1 334,36
|
|
TOTAL
|
192650
|
175136,4
|
16 054,17
|
17 513,64
|
Source : rapport PBF 2009-2010 de HealthNET TPO/ Butembo en zone
de santé urbanorurale de Butembo.
De ce tableau de subventions accordées, nous constatons
que les FOSA qui recevaient plus au début de PBF ont
présenté la même allure pendant toute la période
O'inaILvInaIRQ C&ICIuiCpaaiaCP RinsCSIrIRTP
anaIsCl'paIiIIaCEIsapCMIM ClaCIinCduCSIRJIEP P C EiInCquqilCk
CavIiaCunIClpJqrIC[P paRraaiRn.
III.3.2 DE L'AUTOFINANCEMENT DES FOSA
Comme déjà dit ci-haut, le PBF est un
système de financement de la santé qui avait comme objectif de
réduire les coûts des soins de meilleure qualité en
octroyant les subventions aux FOSA au prorata des meilleurs services
réalisés par ces FOSA. La stratégie était telle que
les FOSA puissent réduire la tarification de soins pour inciter les
patients à venir prendre soins dans les structures sanitaires. Cette
politique était accompagnée des sensibilisations des patients par
les COSA. De cette manière les patients devaient venir en
P 11sICIaCSIrP IaarI CdVITUR1arIClIs CrIFIaaIsCdINCE 2 6$. l
IClpsulaiaCVIClPaRSKDTIP InaCsIHC analysé dans le tableau qui suit :
Tableau 11 : 7 IEGENWXWITQKFIT MN009
|
AUTOFINANCEMENT POUR L'ANNEE 2009
|
|
STRUCTURE
SANITAIRE
|
RECETTES
PROPRES
|
RECETTES
MOYENNE
|
MOYENNE
PBF/MOIS
|
TOTAL
RECETTE
|
TAUX
|
|
AMANI KISUNGU
|
6361
|
530,08
|
687,75
|
1217,83
|
43,53
|
|
BUTUHE
|
17932
|
1 494,33
|
787,92
|
2282,25
|
65,48
|
|
KAHAMBA
|
14237,42
|
1 186,45
|
133,17
|
1319,62
|
89,91
|
|
KATSYA
|
4894,35
|
407,86
|
546,83
|
954,69
|
42,72
|
|
KIVETYA
|
3649,66
|
304,14
|
371,42
|
675,56
|
45,02
|
|
KYANGIKE
|
5329
|
444,08
|
1 037,67
|
1481,75
|
29,97
|
|
KYAVISOGHO
|
4045,21
|
337,1
|
588,58
|
925,68
|
36,42
|
|
MABUKU
|
29592
|
2 466,00
|
1 054,92
|
3520,92
|
70,04
|
|
MAKASI
|
19584
|
1 632,00
|
455,75
|
2087,75
|
78,17
|
|
MAKOKO
|
2678,51
|
223,21
|
436,58
|
659,79
|
33,83
|
|
MALENDE
|
16747,25
|
1 395,60
|
481,33
|
1876,93
|
74,36
|
|
M.MUSAY CASOP
|
4557
|
379,75
|
418,92
|
798,67
|
47,55
|
|
MAMBINGI
|
27990
|
2 332,50
|
926,08
|
3258,58
|
71,58
|
|
MATANDA
|
6867,5
|
572,29
|
617
|
1189,29
|
48,12
|
|
MBILINGA
|
3037,37
|
253,11
|
430
|
683,11
|
37,05
|
|
NGAZI
|
4843,01
|
403,58
|
490,42
|
894
|
45,14
|
|
NGENGERE
|
2746
|
228,83
|
370,25
|
599,08
|
38,2
|
|
RWAHWA
|
5523
|
460,25
|
775,75
|
1236
|
37,24
|
|
VISIKI
|
4029,44
|
335,79
|
526,08
|
861,87
|
38,96
|
|
VULAMBA
|
1676
|
139,67
|
450
|
589,67
|
23,69
|
|
VULINDI
|
4330
|
360,83
|
397,5
|
758,33
|
47,58
|
|
VURONDO
|
2112
|
176
|
746,67
|
922,67
|
19,08
|
|
VUSAYIRO
|
5291
|
440,92
|
758,17
|
1199,09
|
36,77
|
|
VUTETSE
|
4594,4
|
382,87
|
769,08
|
1151,95
|
33,24
|
|
VUTSUNDO
|
4320
|
360
|
573,17
|
933,17
|
38,58
|
|
CH MM MUSAYI
|
-
|
-
|
-
|
0
|
-
|
|
HGR KITATUMBA
|
76613
|
6 384,42
|
1 223,17
|
7607,59
|
83,92
|
|
TOTAL
|
283580,12
|
23 631,68
|
16054,18
|
39685,86
|
59,55
|
Source : nos calculs
Pour l'année 2009, 7 FOSA ont eu un taux
d'autofinancement supérieur à 50%, leur taux de dépendance
extérieur est faible, 19 autres présentent un taux
d'autofinancement inférieur à 50% par le fait que la part de
l'aide extérieur est en grande proportion comparativement aux recettes
propres réalisés. En moyenne, le taux d'autofinancement a
été de 59,55% pour dire qu'avec 100 $ de recettes des FOSA, leur
part était de 59,55 $
TABLEAU 12 : 7 EFAeEX Zd'EXtMnEVIP 11711M7M
|
AUTOFINANCEMENT POUR L'ANNEE 2010
|
|
STRUCTURE
SANITAIRE
|
RECETTES
PROPRES
|
RECETTES
MOYENNE
|
PBF
|
TOTAL
RECETTE
|
TAUX
|
|
AMANI KISUNGU
|
4632
|
386
|
750,27
|
1136,27
|
33,97
|
|
BUTUHE
|
17436
|
1 453,00
|
859,55
|
2312,55
|
62,83
|
|
KAHAMBA
|
15134
|
1 261,20
|
145,27
|
1406,47
|
89,67
|
|
KATSYA
|
8304
|
692
|
596,55
|
1288,55
|
53,7
|
|
KIVETYA
|
4579
|
381,6
|
405,18
|
786,78
|
48,5
|
|
KYANGIKE
|
8854
|
737,8
|
1 132,00
|
1869,8
|
39,46
|
|
KYAVISOGHO
|
5005
|
417,1
|
642,09
|
1059,19
|
39,38
|
|
MABUKU
|
33632
|
2 802,70
|
1 150,82
|
3953,52
|
70,89
|
|
MAKASI
|
23455
|
1 954,60
|
497,18
|
2451,78
|
79,72
|
|
MAKOKO
|
2712
|
226
|
476,27
|
702,27
|
32,18
|
|
MALENDE
|
17759
|
1 479,90
|
525,09
|
2004,99
|
73,81
|
|
M.MUSAY CASOP
|
8074
|
672,8
|
457
|
1129,8
|
59,55
|
|
MAMBINGI
|
27629
|
2 302,40
|
1 010,27
|
3312,67
|
69,5
|
|
MATANDA
|
6806
|
567,2
|
673,09
|
1240,29
|
45,73
|
|
MBILINGA
|
4098
|
341,5
|
469,09
|
810,59
|
42,13
|
|
NGAZI
|
5464
|
455,3
|
535
|
990,3
|
45,98
|
|
NGENGERE
|
3438
|
286,5
|
403,91
|
690,41
|
41,5
|
|
RWAHWA
|
6216
|
518
|
846,27
|
1364,27
|
37,97
|
|
VISIKI
|
5366
|
447,2
|
573,91
|
1021,11
|
43,79
|
|
VULAMBA
|
3286
|
273,8
|
490,91
|
764,71
|
35,81
|
|
VULINDI
|
6075
|
506,3
|
433,64
|
939,94
|
53,86
|
|
VURONDO
|
3543
|
295,3
|
814,55
|
1109,85
|
26,6
|
|
VUSAYIRO
|
5268
|
439
|
827,09
|
1266,09
|
34,67
|
|
VUTETSE
|
6870
|
572,5
|
839
|
1411,5
|
40,56
|
|
VUTSUNDO
|
6271
|
522,6
|
625,27
|
1147,87
|
45,53
|
|
CH MM MUSAYI
|
12366
|
1 030,50
|
-
|
1030,5
|
100
|
|
HGR KITATUMBA
|
109888
|
9 157,30
|
1 334,36
|
10491,66
|
87,28
|
|
TOTAL
|
362160
|
30 180,00
|
17 513,64
|
47693,64
|
63,28
|
Source : nos calculs.
Pour l'année 2010, le taux d'autofinancement est
supérieur à 50%, en général les FOSA ont
réalisé les recettes propres élevées par rapport
aux subventions reçues. 10 FOSA ont affiché un taux
d'autofinancement supérieur à 50M. 16 autres sont plus
dépendants du PBF. Dans l'ensemble elles ont réalisé un
taux d'autofinancement de 63,28% c.à.d. avec 100$ de recettes leur part
atteignait 63,28$. Il y a une amélioration par rapport à l'an
2009 mais qui n'est pas significative. Voici un aperçu
général sur l'évolution des recettes des FOSA pendant et
après l'intervention de HealthNET TPO.
GRAPHIQUE 2 : évolution des recettes propres de
Fosa/ Moyenne par moi
Commentaire : ce graphique montre un peu
l'évolution de l'autofinancement qui s'est faiblement accru pendant
l'intervention de HealthNET TPO, après le projet PBF seul l'hopital
général13- RéféEFITe EMfiFKOMcroissance
cFonsideraB3 suivi de Mambingi Ipuis E
Makasi, les un ont connu une lègère croissance mais
les autres ont fait une chute brisque. ( ) 1 2C'est le
cas de Mabuku et Malende. Cela peut ~tre du à la baisse du taux
d'utilisation des
services de santé et l'augmentation de la facturation,
certains patients ont repris le chemin Archaïque par manque des moyens.
1°.TEST DE LA DIFFERENCE ENTRE LES MOYENNES
DES
RECETTES PROPRES DES FOSA (avant
IIISeIXKMIMSSXi)
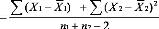
2
3
X1=13072,84 ; 7 484,17 ; X2=30180 ; ; n1=27 ;
n2=27
Ho : ; Ha : ;
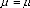
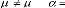


|
TC=
|
|
|
|
|
|
|
Nous constatons que
|
|
=< to =1,676 ; nous
acceptons Ho au seuil de
|
|
X 3=31275,8 ;
|
|
; X2=30180 ; ; n3=27 ; n2=27
|
Ho : ; Ha : ;
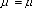
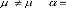
10% et nous concluons que la différence entre les deux
moyennes est non significative. Pour dire que le programme PBF n'a pas accru
l'autofinancement des FOSA appuyées.
2°. TEST DE LA DIFFERENCE ENTRE LES MOYENNES
DES
RECETTES PROPRES DES FOSA ( pendant et
après)


|
TC=
|
|
|
|
|
|
|
Nous constatons que
|
|
=< =1,676 ; nous acceptons Ho au seuil de
|
10% et nous concluons que la différence entre les deux
moyennes est non significative.
L'autofinancement des FOSA ne s'est pas
accru à la fin du programme.
III.4. Les coûts de soins de santé en
curatif
Nous avons pris un échantillon de 10 FOSA et nous y
avons tiré 30 fiches des malades au hasard pour prélever les
facturations en soins curatif. Nous avons pris les périodes 2008, 2010,
et 2011. Pour chaque année nous avons tiré la moyenne de cout de
soins de santé.
Le tableau ci-après retrace les moyennes des couts de
soins de santé pour 10
FOSA :
Tableau 13: Tableau de coût moyen des soins de
santé
|
AVANT INTERVENTION
|
PENDANT INTERVENTION
|
APRES INTERVENTION
|
|
INSTITUTION SANITAIRE
|
coût moyen de soins
|
coût moyen de soins
|
coût moyen de soins
|
|
1
|
8,1
|
5,2
|
9,4
|
|
2
|
15
|
5
|
20
|
|
3
|
10
|
5
|
10
|
|
4
|
9
|
5,6
|
12,5
|
|
5
|
11,4
|
9
|
13,2
|
|
6
|
10
|
5,1
|
11,8
|
|
7
|
11,9
|
8
|
12,6
|
|
8
|
11
|
5
|
10
|
|
9
|
7
|
6,2
|
9
|
|
10
|
12,45
|
9,5
|
13
|
|
coût total moyen
|
10,585
|
6,36
|
12,15
|
Source : nos enquêtes puis nos calculs
Interprétation :
Il ressort de ce tableau que le coût moyen de soins de
santé en curatif a été de 10,585$ pour un cas dans un FOSA
avant l'intervention de HealthNET TPO, 6,36$ pour un cas pendant
l'intervention, et 12,15$ pour un cas après intervention. Nous
remarquons que la facturation a augmenté sensiblement après
l'intervention par rapport à celle d'avant intervention. Cela s'explique
par le fait que les financements ont été arrfftés (en
médicament par le 9ème FED et le PBF par HealthNET
TPO). Les FOSA se trouvent ainsi en difficulté financière, elles
se trouvent dans l'obligation d'augmenter la facturation.
III.5. ANALYSE SWOT DU PROJET PBF.
Dans la présente section nous présentons les
réussites du PBF, les opportunités offertes pour la bonne marche
du programme, se faiblesses, et les contraintes aux quelles il s'est
heurté quelques et proposer quelques recommandations. Le tableau
ci-après présente l'analyse SWOT du PBF :
Tableau 14 : ANALYSE SWOT DU PROGRAMME PBF
|
ENVIRONNEMENT INTERNE
|
FORCES/SUCCES
|
FAIBLESSES/ ECHECS
|
CONCLUSION/ RECOMMANDATION
|
|
Bureau BCZS
Centres de santé en milieu rural Bibliothèque
|
Amélioration de la qualité de soins de
santé.
Amélioration de la performance des infirmiers.
Constructions des centres de santé Don d'ambulance
à HGR
Internet permanent comme moyen de communication.
Organisation des ateliers de formation pour capacitation des
agents des FOSA.
Personnel qualifié
Financement de la santé et des écoles primaires.
Sensibilisation et éducation sur les
radios en travers les sketchs(MISISA)
|
Arrêt brusque du programme sans préparer les
FOSA.
Non respect du calendrier
d'intervention.
Pas contact avec les patients
Faible croissance de
l'autofinancement des FOSA 1
appuyées.
Forte dépendance des bénéficiaires.
Diminution du taux de
fréquentation des patients après le PBF
Diminution du taux de
recouvrement en milieu rural
|
Préparer les bénéficiaires du
programme à une fin éventuelle.
Respect du Budget prévu.
Organisation des descentes sur terrain pour les entretiens
avec les patients pour quelques renseignements correctifs.
Dynamisme du personnel
qualifié pour le respect du
calendrier du PBF.
L'Etat doit initier les activités
génératrices de revenu pour les paysans.
|
|
Environnement externe
|
Opportunités
|
Menaces
|
conclusions
|
|
Contact avec les institutions sanitaires, les entreprises
commerciales,
Existence et bon partenariat avec
Coordination avec le BCZS,
Existence des cadres de santé publique pour la
vérification des indicateurs PBF,
Existence des media locaux pour
faciliter la sensibilisation.
Existence des personnes ressources pour la capacitation et
sensibilisation.
Bonne collaboration avec l'Etat.
|
Insécurité en milieu rural
bénéficiaire,
Routes impraticable en milieu rural,
Données fictives des certaines
FOSA
Faible revenu de la population
bénéficiaire.
|
Bonne collaboration avec l'Etat devra permettre l'instauration
de la sécurité.
Réhabilitation des routes en
milieu rural.
Que les FOSA apprennent à être honnêtes car
« à vaincre sans péril, on triomphe sans gloire. »
|
Source : nos analyses
Commentaire :
Après l'analyse SWOT du projet PBF nous constatons que le
projet présente plus des forces que des faiblesses. A plus le projet
avant
plus des opportunités que des contraintes. Nous
estimons que le PBF a été tellement bénéfique tant
du coté des patients que du coté des FOSA appuyées, sans
oublier toute la population en général. Face aux échecs du
projet et aux menaces que présentaient l'environnement externe, nous
avons proposé quelques recommandations.
CONCLUSION PARTIELLE
Nous voici au terme du chapitre troisième qui a
présenté les données de notre étude, puis
interpréter les résultats obtenus. Au vue de ce qui
précède, nous constatons le taux d'utilisation de service de
santé à un peu diminuer juste une année après lors
de l'intervention. Il a sensiblement augmenté en 2010 puis chuté
après le départ de HealthNET TPO. Cela c'explique par le fait que
pendant l'intervention, les patients étaient sensibilisé par le
COSA d'aller se faire soigner et que la facturation venait d'rtre revu
à la baise. Après le programme PBF certaines FOSA ont repris leur
tarification antérieure et les patients sont entrain de diminuer petit
à petit. En moyenne mensuelle pour une FOSA, le nombre des nouveaux cas
d'activités curatives dans la zone de santé urbano-rurale de
Butembo est passé de 362 cas pour 2008 à 329 cas pour2009, puis
de 329 cas à 443 cas pour 2010 suite à la baisse de la
facturation de soins de santé une moyenne de 6,36$ par cas. Mais
aujourd'hui nous somme à 365 (Janvier 2011-Mai 2011). La moyenne
mensuelle du taux de solvabilité a été de 69,25% avant
l'intervention, de 73,32%
pendant l'intervention puis de 76,59% après
l'intervention. Pendant PBF les malades sont cas même venus en grand
nombre et leur solvabilité a augmenté, seulement certains
refusait de payer la totalité de leur facturation car ils croyaient que
HealthNET TPO devait payer pour eux. Cet aspect a été aussi
vérifié par le test de différence entre les taux de
recouvrement de recettes avant, pendant, et après appui des FOSA. En
comparant les taux de recouvrement avant et pendant PBF on a :

, et nous concluons que le taux de recouvrement des recettes des
FOSA a augmenté pendant l'intervention de HealthNet TPO par rapport
à l'époque non
|
appuyé. Pendant et après PBF on a :
|
|
|
, nous concluons que le taux de
|
recouvrement des recettes des FOSA a augmenté après
l'intervention de HealthNet TPO par rapport au moment de appuyé.
Avec ces résultats nous confirmons notre
première hypothèse et nous concluons que le système de
financement basé sur la performance des FOSA a réduit la
barrière financière aux soins de santé en zone de
santé de Butembo.
En 2008 les FOSA ont réalisé en moyenne de
26995,5$ de recettes propres par mois, en 2010 une moyenne de 30180$ par mois
puis en 2011, 31275$ par mois. Ces recettes de 2011 sont atteintes grâce
à une augmentation de la facturation, vu le nombre des patients qui a
diminuer c'est difficile d'atteindre ce montant avec la tarification de
HealthNET TPO. Avec le test statistique avant et pendant l'intervention on a la
situation suivante :

10,05,52
=<=1,676 ; nous concluons que la différence entre
les deux moyennes est non significative. Pour dire que le programme PBF n'a pas
accru l'autofinancement des

FOSA appuyées. Pendant et après on a :
=< t =1,676 ; nous concluons
que la
différence entre les deux moyennes est non
significative. L'autofinancement des FOSA ne s'est pas accru à la fin du
programme.
Ce qui nous amène à confirmer notre
deuxième hypothèse et nous concluons que le PBF n'a pas
suffisamment accru l'autofinancement des FOSA appuyées pour assurer son
après projet. Cela nous amène à confirmer la
troisième hypothèse selon laquelle il faut envisager des mesures
complémentaires soient nécessaires à l'accompagnement du
PBF pour sa bonne réussite. Ces mesures sont données dans la
conclusion générale.
63
CONCLUSION GENERALE
Nous voici au terme de notre travail scientifique intitulé
« intervention de HealthNet TPO dans la zone de santé urbano-rurale
de Butembo. »
Notre préoccupation consistait à savoir est-ce
que le système PBF initié par HealthNet TPO pour financer la
santé, a-t-il réduit la barrière financière
d'accès aux soins de santé ? A plus ce système a-t-il
accrus l'autofinancement des FOSA appuyées pour assurer son après
projet ?
En réponse hypothétique à cette
préoccupation, nous n'avons entrevu que le PBF ait réduit la
barrière financière d'accès aux soins de santé et
que le PBF n'ait pas accrus l'autofinancement les FOSA appuyés.
Après les enquêtes sur terrain nous avons eu le
résultat tel que le système PBF a cas mrme réduit la
barrière financière d'accès aux soins de santé en
ce sens que le système a incité la population malade à
aller se faire soigné dans les FOSA appuyées. Vu que le PBF ait
réduit la facturation de soins de santé, les patients sont venu
en grand nombre dans les FOSA et plus de la moitié parvenait à
honorer leurs factures. La moyenne mensuelle du taux de solvabilité a
été de 69,25% avant l'intervention, de 73,32% pendant
l'intervention puis de 76,59% après l'intervention. Après PBF les
FOSA ont augmenté un peu la facturation ce qui a diminuer le taux
d'utilisation de service curatif. C'est ce qui nous a poussé à
confirmer notre première hypothèse. Mais aujourd'hui la situation
sont revenu à la position initiale, la barrière financière
d'accès aux soins de santé est revenu. Certains
préfèrent acheter les médicaments aux pharmacies
plutôt que d'aller à l'hôpital.
En 2008 les FOSA ont réalisé en moyenne de
26995,5$ de recettes propres par mois, en 2010 une moyenne de 30180$ par mois
puis en 2011, 31275$ par mois. Ces recettes de 2011 sont atteintes grâce
à une augmentation de la facturation, vu le nombre des patients qui a
diminuer c'est difficile d'atteindre ce montant avec la tarification de
HealthNET TPO. Avec le nombre des patients qui pouvaient augmenter,
l'autofinancement pourrait aussi s'accroitre, mais nous assistons à une
situation contraire, trop d'insolvables, puis diminutions des malades
après le programme.
Ce qui nous a amené à confirmer notre
deuxième hypothèse et nous avons conclu que le PBF n'a pas
suffisamment accru l'autofinancement des FOSA appuyées pour assurer son
après projet. Les FOSA ont perdu leur performance car la motivation a
diminué, elles avaient déjà eu un esprit de
dépendance extérieur, ce qui n'est pas bon. Toute fois il faut
signaler que HealthNET TPO a construit pour plusieurs FOSA des
bons bâtiments et lendrines et fournir une ambulance Land Criser au HGR,
et deux Land Criser aux BCZSUR. Il a fort soutenu aussi le CEPIMA pour
l'encadrement des malades mentaux.
Dans tous les cas, il est certain qu'une part du besoin de
financement continuera à être couverte par les paiements des
patients. Pour accroitre la performance des FOSA, il faut une motivation,
à l'absence des subventions elles sont démotivées. Cela
nous amène à confirmer la troisième hypothèse selon
laquelle il faut envisager des mesures complémentaires soient
nécessaires à l'accompagnement du PBF pour sa bonne
réussite. D'abord il fallait que HealthNET TPO explique à tous
les bénéficiaires du PBF(FOSA et patients) comment fonctionne le
système PBF, leur montrer les enjeux que présente ce
système, à plus initier, sensibiliser la population à
l'adhésion à une mutuelle de santé après son
départ qui, dans tous le cas, peut résoudre les problèmes
d'accessibilité aux soins de qualité, de réduction de
coût de soins de santé et diminuer l'insolvabilité des
patients, aussi HealthNet TPO doit chaque fois respecter le calendrier
budgétaire prévu. Que le bureau central de la zone de
santé de Butembo crée sa propre pharmacie pour alléger les
couts en médicaments pour les FOSA après le départ du
9ème FED. Ensuite les FOSA doivent revoir leur système
de recouvrement, enfin l'Etat doit prendre toutes ses responsabilités en
main concernant la santé et initier les activités
génératrices de revenu pour les paysans pour renforcer leur cap
.
Hormis l'introduction et la conclusion générale,
notre travail comprend trois chapitres. Le premier a traité du secteur
de santé en RDC, le deuxième a traité de l'esquisse du
milieu d'étude et le troisième a apprécié
l'intervention de HealthNET TPO et interpréter les résultats.
Sans avoir la prétention de faire de notre recherche
une étude définitive, nous pensons avoir répondu à
notre préoccupation. Il importe toutefois de souligner qu'un travail
scientifique, quels que soient ses méritent, ne manque pas de soulever
les controverses et donc le champ est ouvert à tout chercheur pour le
dynamisme de la science.
REFERENCES BIBLIOGRAPHIQUES
A. OUVRAGES CONSULTES
1. Ministère de la Santé, République
Démocratique du Congo (2004c) «Politique et stratégies
de financement du secteur santé,» septembre, Kinshasa.
2. Ministère de la Sante, Republique
Démocratique du Congo (1999a) «État des Lieux du Secteur
de la Santé: Profil Sanitaire au Niveau Central, des Provinces, des
Zones de Santé et des Ménages, avril-juin 1998,»
Kinshasa
3. AMEDE MATSORO, initiation à recherche
scientifique, cours inedit, UCG G1 Eco, 2010-2011
4. Pierrette RONGERE, Méthodes des sciences sociales,
ed. DALLOS, Paris, 1975, p. 20.
5. Banque mondiale rapport d'Etat Santé et
Pauvreté en RDC : Analyse et Cadre Stratégique de Lutte
contre la Pauvreté, version provisoire 2 du 13 mai 2005
6. DEP-Mini-sante RDC : « etude sur l `accessibilite
financière des communautes
aux soins de sante », octobre 2004
7. Lututala M et Alfred Coffi:: « les coûts
annexes des soins d'hospitalisation des malades dans le réseau
BDOM-KINSHASA », Avril 2004, p74
8. Rapport d'Etat Santé et Pauvreté, Sante et
Pauvrete en RDC:Analyse et Cadre Strategique de Lutte contre la Pauvrete, Mai
2005.
9. La terminologie "Zone de Santé" au
Congo-Kinshasa correspond au District Sanitaire dans d'autres pays
10. OMS, « Pour un système de santé plus
performant », Rapport sur la sante dans le monde, 2000
11. Archive de la zone de sante de Butembo.
12. Archive de la zone de sante de Katwa
13. Manuelle des procedures HealthNET TPO-Butembo
14. MDM Medecins du Monde «Rapport de l'étude de
faisabilité pour l'accessibilite financière aux soins de sante
primaires dans la zone de Kongolo,» Kinshasa 2004
15. MDM Medecins du Monde «Rapport de l'étude de
faisabilité pour l'accessibilité financière aux soins de
santé primaires dans la zone de Kongolo,» Kinshasa. 2004
16. Maltheser (2004) «2ème Rapport
intermédiaire pour un projet de financement 8ème FED (Art. 72 et
73 de l'Accord de Cotonou),» Ariwara, DRC. Contact :
+243994148710, +243853765224,
muyisalusolo@yahoo.fr
17. ESP École de Santé Publique, Université
de Kinshasa «Enqu~te CAP-menage sur la situation sanitaire des zones de
santé appuyées par la Banque Mondiale a travers le BCECO dans le
cadre du PMURR: Rapport final,», Kinshasa, septembre 2003
18. HealthNET TPO Contrant portant sur l'achat des performances
en zone de santé de Butembo Q3-Q4/2010
19. Rapport BIT/STEP : Mutuelles de santé et
financement du système de santé, Avril 2008
B. AUTRES DOCUMENTS
1. Jacques VUMILIYA KASUKI « embauche et
rémunération dans les institutions sanitaires de la zone de
santé de Butembo et Katwa », mémoire, UCG 2004
2. Frank MIBALI BAZALI TOGO, les réalisations des ONG en
territoire de Beni et Lubero. Cas des interventions dans la santé, eau,
éducation et l'entretien des routes de 1996-2003, mémoire UCG
2004
C. SITES CONSULTES
1.
www.medecinsdumonde.org/Ameliorer-l-accessibilite-financiere-auxsoins-de-santé
2. www. HealthNET
TPO. Org
3. OMS (2005), Rapport sur la santé dans le monde 2005,
disponible à l'adresse
http://www. who.
int/whr/2005/09_chap7_fr. pdf
4. « Si l'objectif est de réduire la
pauvreté, il est alors raisonnable d'abolir le paiement direct par les
usagers »
http://www.
who. int/dg/speeches/2007/050607_DFID/en/print. Html
LISTE DES TABLEAUX
1. Tableau 1 : Les institutions sanitaires de
la zone de santé urbano-rurale de Butembo
2. Tableau 2 : Nature de la prestation
3. Tableau 3 : Paiement de la prestation
4. Tableau 4 : L'utilisation des services de
santé en zone de sante urbano-rurale de Butembo. cas mensuel par FOSA
5. Tableau 5 : Analyse des raisons d'arr~t de
fréquentation des patients dans les
FOSA pour les soins
6. Tableau 6 : Le recouvrement des recettes des
fosa avant l'intervention de HEALTHNET TPO (2008).
7. Tableau 7 : Recette propre exercice 2010
8. Tableau 8 : Recouvrement des recettes des
fosa après l'intervention de HEALTHNET TPO
9. Tableau 9 : Recouvrement des recettes des
fosa après l'intervention de HEALTHNET TPO
10. Tableau 10 : Des subventions PBF
11. Tableau 11: Autofinancement 2009
12. Tableau 12 : D'autofinancement 2010
13. Tableau 13 : De cout moyen des soins de
sante
14. Tableau 14 : Analyse SWOT du programme
PBF
LISTE DES GRAPHIQUES
1. Graphique 1 : Gestion des Fosa de la zone de
santé de Butembo
2. Graphique 2 : Evolution des recettes propres
de Fosa/ Moyenne par moi
ANNEXES :
Annexe 1 : Tableau 4 : UTILISATION DES
SERVICES DE SANTE EN ZONE DE SANTE URBANO-RURALE DE BUTEMBO
|
TAUX D'UTILISATION DU CURATIF 2008
|
|
TAUX D'UTILISATION DU CURATIF 2009
|
TAUX D'UTILISATION DU CURATIF 2010
|
TAUX D'UTILISATION DU CURATIF 2011
|
|
CS
|
total pop
|
nv cas
|
|
taux
|
total pop
|
|
nv cas
|
|
taux
|
total pop
|
nv cas
|
|
taux
|
total pop
|
nv cas
|
taux
|
|
AMANI KISUNGU
|
10
|
009
|
5
|
595
|
55,90
|
9
|
980
|
4
|
615
|
46,24
|
10
|
279
|
5
|
214
|
50,72
|
10
|
587
|
2
|
090
|
19,74
|
|
BUTUHE
|
13
|
125
|
4
|
994
|
38,05
|
13
|
519
|
4
|
848
|
35,86
|
13
|
925
|
4
|
482
|
32,19
|
14
|
343
|
1
|
907
|
13,30
|
|
KAHAMBA
|
6
|
632
|
2
|
150
|
32,42
|
6
|
831
|
3
|
346
|
48,98
|
7
|
037
|
5
|
069
|
72,03
|
7
|
248
|
1
|
848
|
25,50
|
|
KATSYA
|
15
|
354
|
5
|
098
|
33,20
|
10
|
510
|
4
|
058
|
38,61
|
10
|
825
|
6
|
511
|
60,15
|
11
|
150
|
1
|
202
|
10,78
|
|
KIVETYA
|
8
|
191
|
3
|
955
|
48,28
|
8
|
437
|
3
|
104
|
36,79
|
8
|
690
|
4
|
695
|
54,03
|
8
|
951
|
1
|
636
|
18,28
|
|
KYANGIKE
|
20
|
540
|
10
|
642
|
51,81
|
24
|
381
|
4
|
363
|
17,90
|
25
|
112
|
6
|
763
|
26,93
|
25
|
865
|
2
|
543
|
9,83
|
|
KYAVISOGHO
|
8
|
028
|
2
|
448
|
30,49
|
8
|
269
|
4
|
143
|
50,10
|
8
|
517
|
5
|
544
|
65,09
|
8
|
773
|
1
|
440
|
16,41
|
|
MABUKU
|
18
|
413
|
6
|
299
|
34,21
|
21
|
781
|
4
|
822
|
22,14
|
22
|
714
|
8
|
459
|
37,24
|
23
|
395
|
4
|
309
|
18,42
|
|
MAKASI
|
5
|
848
|
2
|
205
|
37,71
|
6
|
023
|
3
|
886
|
64,52
|
6
|
204
|
4
|
687
|
75,55
|
6
|
390
|
1
|
844
|
28,86
|
|
MAKOKO
|
5
|
060
|
2
|
294
|
45,34
|
5
|
212
|
3
|
807
|
73,04
|
5
|
368
|
3
|
240
|
60,36
|
5
|
529
|
|
890
|
16,10
|
|
MALENDE
|
11
|
389
|
3
|
073
|
26,98
|
6
|
884
|
2
|
355
|
34,21
|
7
|
091
|
1
|
783
|
25,14
|
7
|
304
|
|
594
|
8,13
|
|
MAMA MUSAYI
|
13
|
096
|
4
|
538
|
34,65
|
13
|
489
|
3
|
275
|
24,28
|
13
|
894
|
3
|
931
|
28,29
|
14
|
311
|
1
|
407
|
9,83
|
|
MAMBINGI
|
11
|
280
|
2
|
455
|
21,76
|
4
|
946
|
2
|
413
|
48,79
|
4
|
814
|
5
|
908
|
122,73
|
4
|
958
|
2
|
861
|
57,70
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
MATANDA
|
12
|
161
|
5
|
962
|
49,03
|
12
|
526
|
4
|
226
|
33,74
|
12
|
902
|
5
|
268
|
40,83
|
13
|
289
|
1
|
492
|
11,23
|
|
MBILINGA
|
5
|
170
|
|
975
|
18,86
|
5
|
656
|
3
|
074
|
54,35
|
5
|
826
|
4
|
545
|
78,01
|
6
|
001
|
1
|
325
|
22,08
|
|
NGAZI
|
11
|
355
|
3
|
517
|
30,97
|
11
|
696
|
3
|
295
|
28,17
|
12
|
047
|
3
|
339
|
27,72
|
12
|
408
|
1
|
407
|
11,34
|
|
NGENGERE
|
6
|
354
|
1
|
975
|
31,08
|
6
|
545
|
3
|
205
|
48,97
|
6
|
741
|
4
|
748
|
70,43
|
6
|
943
|
1
|
781
|
25,65
|
|
RWAHWA
|
9
|
144
|
3
|
468
|
37,93
|
9
|
415
|
5
|
006
|
53,17
|
9
|
697
|
7
|
655
|
78,94
|
9
|
988
|
2
|
035
|
20,37
|
|
VISIKI
|
11
|
601
|
4
|
351
|
37,51
|
11
|
949
|
4
|
157
|
34,79
|
12
|
307
|
4
|
160
|
33,80
|
12
|
676
|
1
|
511
|
11,92
|
|
VULAMBA
|
12
|
135
|
4
|
932
|
40,64
|
12
|
499
|
2
|
957
|
23,66
|
12
|
874
|
3
|
389
|
26,32
|
13
|
260
|
1
|
051
|
7,93
|
|
VULINDI
|
10
|
028
|
3
|
367
|
33,58
|
10
|
329
|
2
|
510
|
24,30
|
10
|
639
|
3
|
732
|
35,08
|
10
|
958
|
1
|
407
|
12,84
|
|
VURONDO
|
7
|
312
|
3
|
348
|
45,79
|
7
|
531
|
4
|
831
|
64,15
|
7
|
757
|
5
|
268
|
67,91
|
7
|
990
|
1
|
622
|
20,30
|
|
VUSAYIRO
|
7
|
556
|
3
|
416
|
45,21
|
7
|
783
|
5
|
201
|
66,83
|
8
|
016
|
5
|
617
|
70,07
|
8
|
256
|
1
|
894
|
22,94
|
|
VUTETSE
|
21
|
739
|
11
|
730
|
53,96
|
22
|
390
|
5
|
745
|
25,66
|
23
|
061
|
14
|
258
|
61,83
|
13
|
161
|
3
|
520
|
26,75
|
|
VUTSUNDO
|
22
|
210
|
5
|
883
|
26,49
|
25
|
061
|
5
|
336
|
21,29
|
25
|
813
|
4
|
627
|
17,93
|
26
|
587
|
2
|
022
|
7,61
|
|
TOTAL
|
283
|
730
|
108
|
670
|
38,30
|
283
|
642
|
98
|
578
|
34,75
|
292
|
150
|
132
|
892
|
45,49
|
290
|
321
|
45
|
638
|
15,72
|
|
MOYENNE/MOIS/FOSA
|
|
946
|
|
362
|
38,30
|
|
945
|
|
329
|
34,75
|
|
974
|
|
443
|
45,49
|
2323
|
|
365
|
15,72
|
Source : logiciel GESIS BCZSB, puis nos calculs.
Annexe 2 : Tableau 6 : RECETTE PROPRE EXERCICE 2010
|
STRUCTURE
SANITAIRE
|
JANV
|
FEV
|
MARS
|
AVRIL
|
MAI
|
JUIN
|
JUILLET
|
AOUT
|
SEPT
|
OCT
|
NOV
|
DEC
|
TOTAL
|
|
AMANI KISUNGU
|
563
|
418
|
394
|
423
|
419
|
320
|
336
|
311
|
305
|
393
|
405
|
345
|
4632
|
|
BUTUHE
|
1317
|
1429
|
1477
|
1420
|
1535
|
1246
|
1255
|
1644
|
1062
|
1644
|
1631
|
1776
|
17436
|
|
KAHAMBA
|
1052
|
1192
|
1138
|
1331
|
1125
|
1100
|
1255
|
1046
|
1562
|
1604
|
1408
|
1321
|
15134
|
|
KATSYA
|
400
|
399
|
511
|
674
|
822
|
823
|
790
|
679
|
917
|
1047
|
374
|
868
|
8304
|
|
KIVETYA
|
414
|
186
|
378
|
363
|
384
|
356
|
346
|
390
|
390
|
431
|
546
|
395
|
4579
|
|
KYANGIKE
|
520
|
508
|
581
|
642
|
653
|
621
|
654
|
671
|
696
|
1119
|
1184
|
1005
|
8854
|
|
KYAVISOGHO
|
319
|
303
|
395
|
449
|
367
|
474
|
479
|
425
|
422
|
510
|
435
|
427
|
5005
|
|
MABUKU
|
2323
|
1966
|
2240
|
2224
|
2507
|
4511
|
2842
|
2353
|
2724
|
3132
|
3682
|
3128
|
33632
|
|
MAKASI
|
1701
|
1857
|
1936
|
829
|
1513
|
1470
|
1899
|
1881
|
2577
|
2553
|
2711
|
2528
|
23455
|
|
MAKOKO
|
166
|
216
|
260
|
243
|
273
|
191
|
209
|
193
|
246
|
289
|
252
|
174
|
2712
|
|
MALENDE
|
1461
|
1304
|
1600
|
1771
|
1402
|
1690
|
1250
|
1542
|
1451
|
1244
|
1594
|
1450
|
17759
|
|
M.MUSAY CASOP
|
544
|
456
|
497
|
445
|
209
|
459
|
631
|
1873
|
1401
|
614
|
376
|
569
|
8074
|
|
MAMBINGI
|
2341
|
2042
|
2423
|
2119
|
1950
|
2178
|
2151
|
2012
|
2233
|
3262
|
2596
|
2322
|
27629
|
|
MATANDA
|
610
|
474
|
518
|
546
|
522
|
536
|
510
|
481
|
670
|
534
|
772
|
633
|
6806
|
|
MBILINGA
|
319
|
310
|
243
|
232
|
238
|
314
|
366
|
381
|
399
|
472
|
492
|
332
|
4098
|
|
NGAZI
|
347
|
222
|
354
|
423
|
371
|
362
|
482
|
409
|
434
|
522
|
1105
|
433
|
5464
|
|
NGENGERE
|
275
|
193
|
263
|
184
|
223
|
258
|
289
|
247
|
225
|
579
|
350
|
352
|
3438
|
|
RWAHWA
|
493
|
389
|
440
|
578
|
722
|
656
|
519
|
357
|
504
|
592
|
512
|
454
|
6216
|
|
VISIKI
|
402
|
381
|
372
|
451
|
511
|
511
|
449
|
450
|
421
|
528
|
386
|
504
|
5366
|
|
VULAMBA
|
404
|
189
|
175
|
160
|
178
|
130
|
250
|
379
|
402
|
377
|
308
|
334
|
3286
|
|
VULINDI
|
347
|
419
|
372
|
408
|
478
|
405
|
438
|
568
|
616
|
764
|
721
|
539
|
6075
|
|
VURONDO
|
188
|
199
|
7
|
278
|
393
|
474
|
405
|
339
|
128
|
366
|
421
|
345
|
3543
|
|
VUSAYIRO
|
532
|
478
|
404
|
414
|
528
|
458
|
401
|
386
|
305
|
465
|
398
|
499
|
5268
|
|
VUTETSE
|
581
|
581
|
424
|
510
|
472
|
555
|
575
|
556
|
633
|
710
|
580
|
693
|
6870
|
|
VUTSUNDO
|
416
|
416
|
-
|
546
|
218
|
236
|
499
|
619
|
901
|
779
|
773
|
868
|
6271
|
|
CH MAMAN
|
1107
|
1098
|
1144
|
1144
|
979
|
1360
|
878
|
1034
|
755
|
810
|
1189
|
868
|
12366
|
|
MUSAYI
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
HGR KITATUMBA
|
6316
|
7444
|
7450
|
8827
|
7458
|
8647
|
8548
|
9282
|
10545
|
12263
|
11257
|
11851
|
109888
|
|
TOTAL
|
25458
|
25069
|
25996
|
27634
|
26450
|
30341
|
28706
|
30508
|
32924
|
37603
|
36458
|
35013
|
362160
|
Annexe 3 : CARTOGRAPHIE DE LA ZONE DE SANTE
URBANO-RURALE DE BUTEMBO
72
TABLE DE MATIERE
( 3,* 5 $ * +( « «
DEDICACES ..III
REMERCIEMENTS IV
SIGLES ET ABREVIATIONS V
RESUME DU TRAVAIL EN FRANÇAIS . VI
INTRODUCTION GENERALE .. 1
DIFFICULTES RENCONTREES «. 6
CHAPITRE PREMIER : SECTEUR SANITAIRE EN RDC «.. 8
I.1. ORGANISATION DU SYSTEME DE SANTE EN RDC 8
I.2. LA POLITIQUE DE FINANCEMENT DE LA SANTE EN
RDC««««««««««««««
16
A. PROBLEMATIQUE DU FINANCEMENT . 16
B. LES BESOINS DE FINANCEMENT A COUVRIR .1 19
C. LES NORMES RELATIVES A LA TARIFICATION . 20
I.3. NOTIONS SUR ACCESSIBILITES AUX SOINS ET VIABILITE DES
INSTITUTIONS SANITAIRES 22
CHAPITRE DEUXIEME [1( 64 8 ,66( ' 8 [0 ,/ ,( 8 I' I( 7 8 ' (
24
II.1. PRESENTATION DE LA ZONE DE SANTE URBANO-RURALE DE BUTEMBO
24
II.2. GENERALITES SUR HEALTHNET TPO 32
CHAPITRE TROISIEME :
PRESENTATION DES DONNEES ET INTERPRETATION DES RESULTATS 40
CONCLUSION GENERALE 63
REFERENCES BIBLIOGRAPHIQUE6 65
LISTE DES TABLEAUX ET
* 5 $ 3+,4 8 ( 6 .67
|
|