|
REPUBLIQUE DEMOCRATIQUE DU CONGO
UNIVERSITE DE LUBUMBASHI
Faculté de Médecine
Département deSANTE PUBLIQUE

EVALUATION DU COÛT DU
TRAITEMENT ANTIEPILEPTIQUE A LUBUMBASHI
CAS DU CENTRE NEUROPSYCHIATRIQUE DR JOSEPH
GUISLAIN
Dr Criss KOBA MJUMBE
Mémoire présenté en vue de l'obtention du
diplômed'études approfondies en Santé Publique
Option : Santé Développement et management
des services de santé
Septembre 2017
REPUBLIQUE DEMOCRATIQUE DU CONGO
UNIVERSITE DE LUBUMBASHI
Faculté de Médecine
Département deSANTE PUBLIQUE

EVALUATION DU COÛT DU TRAITEMENT ANTIEPILEPTIQUE
A LUBUMBASHI
CAS DU CENTRE NEUROPSYCHIATRIQUE DR JOSEPH
GUISLAIN
Dr Criss KOBA MJUMBE
Mémoire présenté en vue de l'obtention du
diplômed'études approfondies en Santé Publique
Option : Santé Développement et management
des services de santé
Directeur :
Professeur Benjamin KABILY ILUNGA
Co-directeur :
Professeur Henri MUNDONGO TSHAMBA
Septembre 2017
EPIGRAPHE
« L'amour de la santé publique est une
brève épilepsie, alors un MPH doit avoir un oeil d'aigle, un
coeur de lion et une main de femme pour bien manager les problèmes de
santé. »
Paul VALERY
A mes Chers parents, Pascal KOBA BASHIBIRIRA et Marie BUHENDWA
VUMILIA
Pour tout ce que vous représentez pour moi.
Je dédie ce travail
Criss KOBA MJUMBE
REMERCIEMENTS
Nous ne saurions débuter ces remerciements par nul
autre que par le Très-Haut qui nous a créé et nous a
donné l'intelligence qui a permis cette production. Qu'il soit
loué pour le don de la vie.
A tout seigneur tout honneur. Qu'il nous soit permis dee
remercier ensuite leProfesseur Benjamin KABYLA pouravoir accepté de
diriger ce travail malgré ses multiples taches et de nous avoir
partagé son expérience dans le domaine de l'économie de la
santé.
Au Professeur Henri MUNDONGO,merci de nous avoir fait
l'honneur d'être co-directeur de ce travail. La rigueur scientifique et
le regard critique qui vous caractérisent, rendent votre avis
essentiel.
Nous tenons aussi à adresser des remerciements à
tous les Professeurs de l'Ecole de Santé publique de Lubumbashi qui ont
croisé notre route et que nous admirons énormément pour
leur dévouement, leur passion et leur dynamisme. Nous citons en
particulier le Professeur MASHINI NGONGO pour son accompagnement durant notre
parcours.
Au Professeur MALONGA KAJ Françoise nous disons
sincèrement mercipour avoir été pour nous tour à
tour, notre Mère et notre guide. Elle nousa accompagné et
stimulé pour conserver le cap initialement fixé par nos
discussions qui m'ont plus donné envie d'initier ce parcours.
Vous êtes une belle source d'inspiration, Pascal KOBA et
Marie VUMILIA. Sans vous, ce projet d'étude ne serait pas
réalisé. Pour votre amour, pour l'encouragement et le soutien
moral, spirituel et matériel qui vous ont caractérisésdans
lesmoments de doute,nous disons du fin fond de notre coeur grandmerci.
A nos soeurs et frères KOBA : Jeanine, Sifa, Dr
Bora, Cathy, Mamy, Papy, Fiston, Erick et Heri, merci pour de très
nombreuses choses : pour votre enthousiasme et encouragement dans notre
parcours.
Nous ne saurions passer sous silence Christian KOBA, notre
jumeau, qui a su toujours marquer sa présence d'un seau
indélébile par des encouragements. Nous lui disons merci.
A nosbeaux frères Dr Didier MALAMBA, Huggues BULA BULA
et Dany BAGALWA nous disons merci pour leur soutien et leur
compréhension.
A Tatiana BINDA, grand merci pour ses encouragements et pour
toutes les fois qu'elle a rendu disponibles pour nous l'internet ainsi que les
imprimés pour la réalisation de ce travail dans les meilleures
conditions.
A vous Dr DominiqueBALIKWISHA, Bruce M'ZIMBES, Josiane
KUEKOUMI, Aude TOKPA, Gracia TSHIWEWE, Marthe SAGALI, Dr Pernaud TATA, Dr
Patrick LUTALA, nous disons merci pour vos encouragements et votre
amitié.
Au couple Espé Honoré KABANGE et Maman Lysette
KUE, pour votre accompagnement et soutien spirituel,nous disons merci.
Aux apprenants du 12ième DEA/ESP
UNILU : Mireille WAKENGE, Germain MUFWA, Patrick KALUNGA et vous tous de
l'équipe dont les noms ne sont pas cités,nous disons merci.
Enfin, merci à toutes les personnes qui ont
participé de près ou de loin à la réussite de notre
travail et dont les noms ne figurent pas sur la liste.
Criss KOBA MJUMBE
LISTE DES ABREVIATIONS
CNPJG : Centre Neuropsychiatrique Dr Joseph Guislain
EEG : Electroencéphalogramme
CBZ : Carbamazépine
CI : Coût indirect
CD : Coût direct
CT : Coût total
L'shi : Lubumbashi
OMS : Organisation mondiale de la santé
RDC : République démocratique du Congo
RDV : Rendez-vous
USD : dollar américain
RESUME
INTRODUCTION
L'épilepsie est une affection neurologique chronique
qui impose un fardeau important aux individus et à la
société en tant que pathologie. L'objectif de notre étude
était de déterminer le coût total de la prise en charge des
épileptiques à l'échelle individuelle et nationale et son
impact sur le plan socio-économique congolais.
METHODOLOGIE
Notre étude descriptive transversale s'étend sur
un an, soit du 01 Mai 2016 au 30 Avril 2017, et est réalisée au
Centre Neuropsychiatrique Dr Joseph Guislain de Lubumbashi, sur 103 patients
ayant répondu à notre critérium.
RESULTATS
La prévalence des épileptiques était de
7,7% ;le genre masculin était prépondérant à
58,8% ; 75% de nos patients avaient un âge compris entre 13 et 31
ans et venaient de la ville de Lubumbashi, en majorité
célibataires sans occupation à 38% et 52,3% avaient un niveau
d'instruction allant du secondaire àau-dela.
La plupart de nos patients avaient une crise tonicoclonique
généralisée à 47,6% et dans 67% des cas, les
patients ont présenté des crises d'une durée de plus de 2
minutes et avaientune conception mystico religieuse de la maladie.
Le coût total du traitement antiépileptique par
patient et par an était estimé à 983.3 $avec un PIB de
2.2% par habitant. Le coût direct représente 75.5% du coût
total (743.3$ avec un PIB de 1.6%) tandis que le coût indirect constitue
24.5% du coût total (240.6$ pour un PIB de 0.5%).
CONCLUSION
La prise en charge épileptique constitue une grande
charge socioéconomique dans notre pays, car elle compromet lourdement la
productivité. Un meilleur investissement dans les éléments
de son coût direct (usage de nouveaux médicaments anti
épileptiques à un prix abordable) réduirait
considérablement son coût indirect et par la suite son impact
négatif sur la productivité de notre pays chez les patients
épileptiques.
Mots clés : Evaluation - Coût -
Traitement- Antiépileptiques
Introduction
0.1. Etat de la question
L'épilepsie est l'une des affections les plus
anciennement connues de l'humanité, à des fréquences
très élevées.Elle occupe une place à part parmi les
maladies connues du grand public [1].
C'est une affection neurologique chronique qui impose un
fardeau important aux individus et à la société en tant
que pathologie. Le diagnostic de l'épilepsie et sa prise en charge
médicale sont associés à des coûts des soins dans la
procédure thérapeutique et spécialement concernant l'achat
des antiépileptiques (AE). La majorité des patients ont besoin
d'un anticonvulsivant, un traitement à long court et paradoxalement,
jusqu'à 30% les patients sont réfractaires aux traitements
médicaux[2].
Le choix d'un traitement antiépileptique (AE) repose
sur le diagnostic précis du type de crises et, si possible, sur celui du
syndrome épileptique. Le thérapeute est souvent obligé
d'évaluer le type des crises, le coût du traitement,
l'efficacité thérapeutique et le contexte social et psychologique
dans lequel évolue le patient épileptique [3].
Sur le plan épidémiologique dans le monde,
environ 50 millions de personnes souffrent de l'épilepsie et ont besoin
d'être traitées [4,5].
Approximativement deux millions de personnes aux Etats-Unis
ont l'épilepsie et dépensent en moyenne 1.745 dollars
américains l'an pour leurs soins de santé [6,7,8].
Selon un rapport très récent de l'Organisation
Mondiale de la Santé (OMS) et la ligue internationale contre
l'épilepsie, l'épilepsie a été en 2010 la maladie
neurologique handicapante la plus répandue en Europe, affectant 6
millions de patients de tout âge et de toutes conditions sociales. [9] La
prévalence dans les pays occidentaux parait stable, se situant entre
0,5% et 0,8% de la population générale [10]. En Suisse, le
coût direct annuel des AE en 1990 a été estimé
à 211,1 millions de dollars et le coût indirect à 113,7
millions de dollars [11].
Au Royaume Uni, une étude portant sur plus de 1 000
épileptiques a indiqué que le coût total a
été estimé à 2,9 milliards de dollars dont plus de
69 % étaient liés aux coûts indirects [12].
Alors que dans les pays développés ;
l'incidence se situe entre 40 et 70 pour 100 000 habitants, dans le monde en
développement, les chiffres sont fréquemment deux fois plus
élevés et en raison de la persistance des pathologies ayant un
tropisme sur le cerveau. Actuellement, on recense près de 90 pour 100
000 cas d'épilepsie dans les pays en développement [13].
34 millions d'épileptiques vivent dans les pays en voie
de développement et 80% d'entre eux restent sans traitement. En Inde, le
coût du traitement antiépileptique par personne et par an a
été estimé à 344 dollars américains dont 93
dollars pour le coût direct et 251 dollars pour le coût indirect
[14].
Par contre, en Afrique, environ 10 millions de personnes sont
concernées par l'épilepsie [15].
La prévalence est 2 à 5 fois pus
élevée [16], et peut atteindre 0,67% en Afrique du sud, [17]
2.95% en Ethiopie [18] ou même 6.05% au Cameroun [19].
En RDC, certaines études avaient déjà
été réalisées sur le profil
épidémiologique et clinique de l'épilepsie en 2009,
portant sur un échantillon de 281 malades [20] et une autre sur le
contexte, facteurs étiologiques de l'épilepsie en 2012 [21]. Les
statistiques hospitalières en santé mentale classent les
épilepsies parmi les 3 premières maladies des adultes et enfants
confondus reçus en consultation au centre Neuro-psycho-pathologique de
Kinshasa (CNPP) [22].
0.2. Problématique
A Lubumbashi, dans la période de six ans, le centre
neuropsychiatrique Dr Joseph Guislain (CNPJG) a enregistré 1314 cas
d'épilepsie de l'enfant et de l'adulte, soit une incidence annuelle de
219 nouveaux cas par an [23]. Une telle fréquence des cas engendre sans
doute des coûts de prise en charge assez élevés.
L'OMS et ses partenaires reconnaissent que le coût
lié à la prise en charge de l'épilepsie est un grand
problème de santé publique [24].
L'épilepsie a suscité pendant des siècles
la crainte, l'incompréhension, les discriminations et la stigmatisation
sociale. Cela continue de nos jours dans de nombreux pays et peut avoir des
répercutions sur la qualité de vie des personnes qui souffrent et
de leurs familles [24].
Dans plusieurs pays, il existe des lois spécialement
éditées pour les épileptiques. Ainsi par exemple en Inde
et en Chine, l'épilepsie est souvent une cause d'objection par les
parents au mariage de leurs enfants ou carrément de divorce. Jusqu'en
1980, aux Etats Unis, certains états ont interdits le mariage d'un
épileptique. Dans une enquête menée en Chine, 31% de
personnes interrogées ont répondu qu'un épileptique ne
devait pas être employé dans une société. En
Allemagne, en Italie et aux Etats Unis, 40% à 60% d'épileptiques
sont employés à un travail en dessous de leur potentiel ; 15
à 20% ne sont pas employés du tout et 20% sont retraités
précocement [25].
0.3. Hypothèse
En Afrique, ¾ des patients n'ont pas accès aux
soins appropriés. Les croyances en des causes surnaturelles de
l'épilepsie contribuent à la sous utilisation des structures
sanitaires, à la discrimination et à l'exclusion sociale. Ces
facteurs entretiennent un handicap et une mortalité de
l'épilepsie plus élevés en Afrique qu'ailleurs.
Le coût du traitement antiépileptique varie
suivant les pays. Cependant, dans plusieurs h, par exemple, lorsque le
Phénobarbital (médicament pouvant à lui seul être
utilisé comme antiépileptique et listé parmi les
médicaments essentiels de l'OMS) est indiqué, il peut valoir
approximativement 5 dollars américains par personne et par
année.
Et pourtant, suite à la méconnaissance de la
maladie et aux conditions économiques difficiles dans les pays en
développement, la majorité d'épileptiques recourent encore
aux guérisseurs traditionnels[24].
En définitive, l'épilepsie s'avère
être une pathologie très répandue et aux
conséquences sociales, économiques, financières et
légales importantes, alors que le coût direct et indirect du
traitement reste dans certains cas non abordable [22].
Dans notre milieu, les réalités de
l'épilepsie décrites ci-haut enferment encore de nombreuses
personnes dans l'ignorance qui les empêche d'accéder aux soins et
à une bonne prise en charge.
De nombreuses études ont été
menées pour comprendre l'impact économique de l'épilepsie
sur sa prise en charge globale, mais très peu d'entre elles ont
été réalisées dans les pays en voie de
développement et à notre connaissance jusque là
très peu d'étudesontété réalisés en
RDC.Notre étude fait partie des rares études relatives au
coût du traitement anti épileptique, d'où l'importance de
mener cette étude dans notre ville afin de contribuer à la
connaissance du coût lié à Lubumbashi tout en proposant des
pistes de solution pour la communauté Congolaise en
général et en particulier les services de santé en charge
de la santé des malades.
Par conséquent, nous avons effectué cette
étude pour savoir les coûts totaux directs et indirects de la
prise en charge de l'épilepsie dans notre milieu.
0.4. Objectifs
Ce travail aura pour objectif général de
contribuer à déterminer le coût total des
antiépileptiques tout en révélant les
spécificités.
Les objectifs spécifiques seront les suivants.
- Déterminer une prévalence hospitalière
de l'épilepsie à Lubumbashi
- Décrire le profil sociodémographique et
clinique des patients épileptiques
- Vérifier le parcours de l'épileptique entre le
début des crises jusqu'à son arrivée au centre
neuropsychiatrique
- Identifier les résultats des examens para cliniques
réalisés dans le cadre du bilan de l'épilepsie
- Déterminer le coût direct et indirect des
antiépileptiques prescrit au CNPJG ainsi que leur modalité de
financement.
0.5. Subdivision du travail
Notre étude est descriptive transversale et
réalisée au Centre Neuropsychiatrique de Lubumbashi du 01 Mai
2016 au 30 Avril 2017, soit douze mois.
Hormis cette introduction, ce travail comprend la
définition des concepts, les généralités sur
l'épilepsie et les notions économiques, la présentation de
la méthodologie et des résultats obtenus ainsi qu'une discussion
de ces derniers. Une conclusion suivie des recommandations et perspectives
clôture cette étude.
PREMIERE PARTIE
CONSIDERATIONS THEORIQUES SUR LES CONCEPTS DE BASE
Le choix d'un traitement anti - épileptique repose sur
le diagnostic précis du type decrises et, si possible, sur celui du
syndrome épileptique. Le thérapeute devra aussi évaluer le
type, la tolérance, l'efficacité, le coût, le contexte
social et psychologique dans lequel évolue le patient épileptique
[1].
1. Définitions
Epilepsie
L'épilepsie est une affection chronique
d'étiologies diverses caractérisée par la
répétition des crises résultant d'une décharge
excessives des neurones . quels que soient les symptômes cliniques ou
paracliniques éventuellement associés.
L'épilepsie est donc définie par la
répétition chez un même sujet de crises dites
spontanées. Cette définition rend mal compte de certaines
situations : sujets n'ayant qu'une crise parce que traités
après celle-ci, sujets ayant des crises espacées de 10 à
20 ans, sujets n'ayant plus de crises depuis de nombreuses années
[14].
Crises épileptiques
Une crise est définie comme la manifestation Clinique
de l'hyperactivité paroxystique d'un groupe de neurones
cérébraux. Elle peut se manifester par une modification abrite
(???) de l'état de conscience, une altération de la perception de
l'environnement, ou une altération volontaire de la réponse d'un
individu à son environnement [15].
La crise est le phénomène
élémentaire dont la répétition définit
l'épilepsie. La survenue d'une crise isolée ou même de
plusieurs crises dans un contexte d'agression cérébrale aigue
n'est pas suffisante pour porter le diagnostic d'épilepsie. [16]
Convulsions
Il s'agit d'un terme traduisant en principe la présence
de secousses cloniques au cours d'une crise épileptique [14].
Syndrome épileptique
Il s'agit d'un « groupement d'un certain nombre de
signes et symptômes apparaissant ensemble d'une manière constante
et non fortuite ». [17] Ces symptômes, diversement
associés selon les cas, correspondent :
- Aux différents types de crises épileptiques,
caractérisés par leur topographie, leur
phénoménologie, leur sévérité, leur
récurrence ;
- Au contexte étiologique et clinique dans lequel
s'inscrit l'épilepsie : âge de début,
antécédents familiaux et personnels, histoire chronique ;
- Aux manifestations neurologiques et extra-neurologiques
associées à l'épilepsie ;
- Aux données électroencéphalogrammes
(EEG) critiques et inter critiques ;
- Aux données de l'imagerie médicale.
Epilepsie active
C'est la survenue d'au moins deux crises non provoquées
survenues des jours différents durant l'année
écoulée [18,19].
2. Epidémiologie
Les données épidémiologiques actuelles
permettent d'affirmer que l'épilepsie est une maladie universelle qui
peut toucher n'importe quel individu. Ubiquitaire, elle existe dans tous les
pays, mais inégalitaire car sa distribution selon l'âge, le sexe
et la race est différente [20].
L'incidence de l'épilepsie dans les pays
développés est globalement autour de 50 pour 100 000 par an avec
des extrêmes entre 40 et 70 pour 100 000 par an [4,21], et les
populations d'un niveau socioéconomique faible présentent le plus
grand risque. [22,23]
Dans les pays en développement, quelques études
permettent de conclure à une incidence de 100 à 190 pour 100 000
par an [4, 24, 25].
Toutes tranches d'âge confondues ; la
prévenance instantanée de l'épilepsie s'établit
entre 3.7 et 10, la valeur moyenne pour les pays industrialisés se
situant aux alentours de 7/1000 [20, 26].
Des taux identiques mais aussi jusqu'à 10 fois
supérieurs dans certains pays où certaines zones ont
été retrouvées dans de multiples enquêtes dans les
pays en développement [20, 25, 27, 28].
L'incidence de l'épilepsie en fonction de l'âge
semble spécifique de la maladie, les taux les plus élevés
se rencontrant chez l'enfant et chez le sujet âgé. Suivant le
sexe, toutes les enquêtes, à de rares exceptions prés,
montrent une fréquence élevée chez le sexe masculin.
Quels que soient les sources des données, le type
d'étude et la date de l'enquête, le ratio standardisé de
mortalité s'établit entre 1,5 et 3,1. Ce qui démontre une
surmortalité dans la population des patients avec épilepsie [29,
30]. Ce ratio est variable en fonction de l'étiologie de
l'épilepsie, il est inversement proportionnel à l'âge et
inversement proportionnel à la durée de l'épilepsie
[31].
3. Physiopathologie
Malgré les impressionnants progrès
réalisés ces dernières années, notre
compréhension de l'épileptogenèse et du
phénomène épileptique reste encore partielle. Les
recherches en cours et celles à venir tentent d'identifier les
déterminants génétiques des épilepsies
idiopathiques polygéniques, de comprendre comment des anomalies de la
structure de certaines molécules altèrent la fonction des
réseaux neuronaux extrêmement complexes, d'expliquer pourquoi des
désordres moléculaires et neuronaux permanents provoquent une
symptomatologie par définition paroxystique[32].
La compréhension de la physiopathologie de
l'épilepsie repose sur la connaissance de la physiologie du
système nerveux central et notamment du contrôle de
l'excitabilité neuronale et de la transmission synaptique.
4. Classification
Pour homogénéiser les recherches
épidémiologiques et utiliser le même langage, les
épileptologues ont créé une classification internationale
des crises d'épilepsie (Commission on Classification and Terminology of
the International LeagueAgainstEpilepsy, 1981).
Cette classification permet de différencier les crises
généralisées et les crises partielles.
Tableau I : Classification internationale des
crises épileptiques.
|
1. Crises généralisées
:
1.1. absences :
- absences.
- absences atypiques.
- crises myocloniques.
- crises cloniques.
- crises toniques.
- crises tonico-cloniques.
- crises atoniques.
2. Crises partielles (focales) :
2.1. crises partielles simples :
- avec signes moteurs.
- avec signes somatosensitifs ou sensoriels.
- avec signes végétatifs.
- avec signes psychiques.
2.2. crises partielles complexes :
- début partiel simple suivi de troubles de la
conscience et/ou d'automatismes.
- avec troubles de la conscience dès le début de
la crise, accompagnés ou non
d'automatismes.
- crises partielles secondairement
généralisées :
- crises partielles simples secondairement
généralisées.
- crises partielles complexes secondairement
généralisées.
- crises partielles simples évoluant vers une crise
complexe puis vers une généralisationsecondaire.
3. Crises non classées.
|
- Classification des épilepsies et des syndromes
épileptiques
La première classification internationale des
épilepsies et des syndromes épileptiques futdéfinitivement
adoptée en Octobre 1989, à New Delhi. Cette classification
(Commission onClassification and Terminology of the International
LeagueAgainstEpilepsy, 1989) a été élaboréepour
fournir un outil de diagnostic au personnel médical devant un certain
nombre de signes etsymptômes cliniques, d'en déduire un meilleur
traitement et d'établir un pronostic.
Les manifestations épileptiques correspondant à
certaines étiologies et / ou à certainesévolutions sont
regroupées et classées en syndromes épileptiques. Ces
syndromes sont fondéssur les caractères électro cliniques
des crises ainsi que sur leurs étiologies.
Cette classification permet une
homogénéité dans les travaux scientifiques et
unecomparaison entre leurs résultats mais elle ne prend pas toujours en
compte le mécanismeresponsable de la survenue des crises, leur origine
parfois multifactorielle et le continuumlogique de la maladie
épileptique.
On distingue également :
Ø Les épilepsies idiopathiques ou familiales
(autrefois appelées primaires) définies par
leurscaractères cliniques et électro-encéphalographies,
sans cause organique, répondant àun facteur
génétique plus ou moins évident,
Ø Les épilepsies cryptogénétiques
ne répondant à aucune cause explicable par
lesantécédents et/ou décelable par les moyens
diagnostiques actuels,
Ø Les épilepsies symptomatiques dues à
des lésions cérébrales, fixées ou
évolutives, ouencore secondaires à des troubles
métaboliques.
Tableau II : Classification internationale
des épilepsies et syndromes épileptiques (Commissionon
Classification and Terminology of the International LeagueAgainstEpilepsy,
1989).
|
1. Epilepsie et syndromes épileptiques focaux :
1.1. Idiopathiques, liées à l'âge :
- épilepsie bénigne de l'enfance à
paroxysme rolandique, épilepsie bénigne de l'enfance
àparoxysmes occipitaux, épilepsie primaire de lecture.
- symptomatiques en fonction de la localisation et de
l'étiologie.
- cryptogéniques ou familiales : lorsque
l'étiologie reste inconnue.
2. Epilepsies et syndromes épileptiques
généralisés :
2.1. Idiopathiques, liées à l'âge, avec
par ordre chronologique :
- Convulsions néonatales familiales bénignes,
convulsions néonatales bénignes.
- Epilepsie myoclonique de l'enfance, épilepsie-absence
de l'enfance.
- Epilepsie-absence de l'adolescence, épilepsie
myoclonique juvénile.
- Epilepsie à crises grand mal du réveil,
autres.
2.2.Cryptogéniques et/ou symptomatiques, avec en
particulier :
- Spasmes infantiles (syndrome de West), syndrome de Lennox
Gastaut.
- Epilepsie avec crises myoclono-astatiques (Syndrome de
DOOSE), épilepsie avec absencesmyocloniques.
2.3. Symptomatiques :
- Sans étiologie spécifique
* Encéphalopathie myoclonique précoce,
encéphalopathie infantile précoce avec
supression-brust, autres.
- Syndromes spécifiques : étiologies
métaboliques ou dégénératives
3. Epilepsies dont le caractère focal ou
généralisé n'est pas déterminé :
3.1. Association de crises généralisées
et partielles avec en particulier :
- Epilepsie myoclonique sévère, épilepsie
avec pointes-ondes continues pendant le sommeil
lent.
- Epilepsie avec aphasie acquise (syndrome de
Landau-Kleffner)
3.2. Sans caractère généralisé ou
focal certain.
4. Syndromes spéciaux
4.1. crises occasionnelles, liées à une
situation épileptogène transitoire :
- Convulsions fébriles.
- Crises uniquement précipitées par un facteur
toxique ou métabolique
4.2. Crise isolée, état de mal isolé.
|
4. Traitement
L'institution du traitement médical doit être
impérativement subordonnée à la certitude du diagnostic
pour ne pas exposer un patient à être soumis pendant des
années à un traitement antiépileptique non
justifié.
Certaines crises survenant dans les conditions
particulières (alcool, servage, troubles métaboliques, agression
cérébrale aigue, crise hyper pyrétique du nourrisson)
peuvent être contrôlées par l'utilisation transitoire d'une
benzodiazépine et ne doivent pas conduire à l'institution d'un
traitement antiépileptique (AE) au long cours.
La notion de répétions de crises
définissant l'épilepsie justifie en règle
générale la mise en route du traitement.
En présence d'une première crise, la
décision est la plus difficile. Les éléments pouvant
inciter à traiter sont : l'existence d'une lésion
potentiellement épileptogène, l'existence d'anomalies EEG
franches, le vécu du patient et sa profession.
Le traitement médical de l'épilepsie doit
être dans la mesure du possible une monothérapie instituée
à une posologie progressive [12, 44].
Les médicaments antiépileptiques
- Les médicaments antiépileptiques classiques
Ils ont été développés entre la
moitié du 19è siècle et il y a une trentaine
d'année.
Tableau III
|
1857 : Bromides
1912 : Phénobarbital
1938 : Phénytoine
1952 : Acétazolamide
1954 : Primidone
1960 : Ethosuximide
1961 : Diazépam et autres
benzodiazépines
1974 : Carbamazépine
1978 : Valproate
|
- Les nouveaux antiépileptiques
Ils sont disponibles depuis 1990
Tableau IV
|
1993 : Felbamate
1993 : Vigabatrine
1993 : Gabapentine
1995 : Lamotrigine
1996 : Topiramate
1997 : Tiagabine
1998 : Oxcarbamazépine
2000 : Levetiracetam
2005 : Pregabaline
2006 : Zonisamide
|
5. Indications objectifs du traitement
médicamenteux
L'introduction d'un traitement médicamenteux a pour but
d'empêcher la récurrence des crises et de permettre une meilleure
qualité de vie au patient.
L'objectif thérapeutique est influencé par le
rapport risque sur bénéfice du traitement qui doit être
optimalisé au cas par cas.
Le terme effectivitéillustre cet aspect. Il est
défini comme la synthèse entre efficacité (la puissance
dans le contrôle des crises) et la tolérance (l'inverse de
l'étendue des effets indésirables). Afin d'optimiser
l'efficacité, l'introduction d'un AE doit être
évaluée en tenant compte de la nature des crises et si possible
du diagnostic syndromique de l'épilepsie, tout en considérant
l'effectivité du traitement dans le cas spécifique.
Il a été observé que le premier AE
administré contrôle les crises chez 50% des patients, le
deuxième ou le troisième (en monothérapie) dans 15% de
plus et seulement 3% de plus répondront à une poly
thérapie. A long terme, le pronostic est caractérisé par 3
scénarios, chacun comprenant plus ou moins 1/3 des malades.
La moitié environ des 65 à 75% des patients
répondeurs atteindront une rémission durable des crises
après le sevrage du traitement à long terme : ils seront
pour ainsi dire 35% des patients pharmaco résistants souffrant surtout
d'épilepsies symptomatiques. Il est accepté que les
épilepsies idiopathiques répondent mieux au traitement [44,
45].
6. Le choix de l'AE en fonction de la
sémiologie des crises
Les crises à départ focal ou
généralisées tonico cloniques peuvent être
traitées avec presque tous les AE. L'ethosuximide représente la
seule exception.
En ce qui concerne les absences, outre l'ethosuximide, on
pourra prescrire le Valproate, la lamotrigine, le zonisamide et, avec une
certaine prudence lors d'absence atypiques, les benzodiazépines.
Pour les crises myocloniques, le valproate, le levetriracetam,
le zonisamide, le topiramate, et les benzodiazépines ety avec quelques
réserves la lamotrigine.
On retiendra de plus que les AE agissant uniquement sur les
crises focales en particulier la phénytoine, la carbamazepine, le
tiagabine peuvent aggraver des absences ou des crises myocloniques, et que le
phenobarbital et les benzodiazépines peuvent rarement aggraver des
absences.
7. Choix de l'AE en fonction du syndrome
épileptique
Les crises néonatales dont la nosologie et les
manifestations sont très hétérogènes sont
généralement abordées avec BP ou PHT ; Midazolane,
PRM et LTG sont aussi utilisés. On évite le VPA au vu de
l'incidence élevée de complication hépatique dans ce
groupe d'âge.
Dans la population infantile, on isole de rares syndromes avec
pronostic réservé. Le syndrome de West (spasme enfantin) est
traité avec les VGB ou ACTH. ZNS, TPM et sultiam sont utilisés
comme la vitamine B6 (300mg/kg). Cette dernière est le seul
médicament efficace dans l'épilepsie B6-dépendante.
Chez les malades avec syndrome de Lennox-Gastaut, TPM, LTG,
FBM, VPA, CBZ, être outre, sont généralement prescrits.
Dans ce syndrome il est nécessaire de s'orienter selon les crises
prédominantes chez chaque patient.
Les groupes des épilepsies myocloniques progressives
est traité surtout avec le VPA, LEV, et ZNS ; on veillera à
éviter les AE pouvant aggraver les myoclonies entre autres les EHT, CBZ
et GBP.
Les pointes ondes continues du sommeil (POCS) et le syndrome
de Landau-Kleffner peuvent répondre au diazépam, aux
stéroïdes, PB, ESM, CBZ, VPA, FBM, LTG ainsi qu'au sultiam. Ce
dernier est aussi efficace pour les épilepsies partielles
bénignes de l'enfant qui sont traitées pharmaco- logiquement
lorsque l'on assiste à des crises convulsives fréquentes.
Les AE efficaces pour les crises au départ focal sont
utilisées pour cette indication, en particulier CBZ, VPA et les nouveaux
médicaments.
8. Autres types de traitement
Il existe de nombreuses techniques neurochirurgicales pour
traiter l'épilepsie. Elles sont [49, 50, 51] :
1. A but curatif : lésionectomie, cortectomie,
lobectomie, amygdalo-hippocampectomie, résection multi lobaire,
hemispherectomie.
2. A but palliatif : callostommie, transsections
sous-piales, stimulations vagales
3. Thérapie innovatrice : radio chirurgie,
stimulation cérébrale profonde, stimulation
cérébrale superficielle
9. Conséquences des crises
épileptiques
Bien que les répercussion sociales varient d'un pays
à l'autre, les discriminations et la stigmatisation qui entourent
l'épilepsie dans le monde entier sont souvent plus difficiles à
surmonter que les crises.
Les personnes atteintes peuvent être victimes de
préjugés. La stigmatisation de cette maladie peut conduire ceux
qui en souffrent à ne pas chercher à traiter leurs
symptomatologies et éviter ainsi d'être identifiés comme
épileptiques.
L'épilepsie a aussi des conséquences
économiques importantes en termes de besoin de soins de santé, de
décès prématurés et de perte de
productivité. Une étude Indienne a calculé que
l'épilepsie avait un coût total de 344 dollars par cas et par ans
(soit 88% du revenu annuel moyen par habitant). Pour l'ensemble des cinq
millions de cas en Inde cela équivaut, selon les estimations, à
0,5% du produit brut [2,52, 53, 54]
10. CONCEPTS ECONOMIQUES
Ø Les coûts directs :
découlent directement de l'action thérapeutique. Ils peuvent
être médicaux (consultation, hospitalisation, examen
complémentaire, consommation médicamenteuse...) ou non
médicaux (frais de transport, frais d'aménagement des
habitations, aide au maintien à domicile...).
Ø Les coûts indirects :
englobent toutes les pertes de productivité occasionnées par la
maladie, le handicap ou le traitement lui-même. Ce sont les pertes de
productivité (arrêt de travail, invalidité, sous emploi...)
et années potentielles de vie active perdues du fait de la maladie ou
d'accidents iatrogènes (excès de mortalité liée
à la maladie). Ces pertes concernent le patient mais également
son entourage.
Ø Le coût intangible : Ce
coût non quantifiable est lié à l'altération de la
qualité de vie. Pour l'épilepsie, quelques études chez
l'adulte évoquent la notion de dépendance à autrui, les
difficultés d'intégration, les problèmes scolaires aux
conséquences socioprofessionnelles plus tardives. Ainsi, la
différenciation des coûts correspond à une notion classique
de comptabilité analytique qui sépare les coûts affectables
directement à un produit, service ou unité de production, et ceux
qui doivent faire l'objet d'une ventilation selon une règle
conventionnelle.
Un coût ne peut être déclaré direct
ou indirect que par rapport à une production ou une fonction
déterminée. Le qualificatif de direct ou d'indirect n'a donc de
sens que s'il est suivi d'un élément précisant l'objet
(produit, unité, programme, section d'analyse) auquel il s'applique. Un
même coût peut d'ailleurs être à la fois direct pour
un objet A et indirect pour un objet B.La définition d'un coût
direct est donc, une définition conventionnelle. C'est pour cela qu'il
existe des problèmes ou difficultés de comparaison entre des
articles différents. La notion de coût direct peut se
définir par les ressources dont l'observateur a la maîtrise
directe dans un processus de production. Pour un chef de service, par exemple,
le coût direct du service n'inclut pas le coût de fonctionnement
hospitalier.
Les coûts directs, ce sont les coûts des actes,
des médicaments, des consommables, des personnels,...bref, ceux des
ressources qu'il engage dans le processus de soins lui-même. Pour un chef
de service, les coûts de gestion administrative du dossier du malade,
pourtant assurée dans son service même par une secrétaire
hospitalière, sont considérés comme des coûts
indirects. Pour le directeur de l'établissement, tous les coûts
peuvent être considérés comme des coûts directs. Les
coûts directs représentent la valeur de l'ensemble des ressources
consommées directement pour traiter la maladie ou pour produire l'action
de santé évaluée. Coûts directs médicaux
(interventions, tests, médicaments) et non médicaux (transport).
Les coûts directs peuvent être répartis en coûts fixes
et en coûts variables.
Dans les études
médico-économiques, la notion de coût indirect renvoie
souvent aux dépenses non médicales liées à une
maladie ou un traitement (arrêt de travail, frais de transport, aide
ménagère,...). D'un côté les dépenses de
soins, de l'autre celles supportées par les acteurs. Les coûts
indirects reflètent la valeur des conséquences de la maladie ou
de l'action de santé qui ne sont pas pris en compte dans les coûts
directs. On distingue d'une part les coûts pouvant être
mesurés (pertes de production liées à un arrêt de
travail), d'autre part les coûts intangibles tels que les
conséquences psychologiques ou le pretium doloris. La limite entre
coûts directs et coûts indirects varie, elle aussi, selon les
observateurs. En toute rigueur, l'utilisation du terme coût direct ou
indirect dans une étude économique doit être
cohérente avec le point de vue adopté pour l'analyse. Ainsi, dans
le domaine de la santé, la notion de coûts (ou
bénéfices) indirects a une signification particulière.
Ceux-ci expriment les conséquences positives ou négatives qui se
produisent hors du champ médical du fait de la mise en oeuvre d'une
action de santé (absence au travail liée au temps passé
par les sujets pour le diagnostic, mais aussi gain de production associé
aux maladies évitées ou traitées chez les actifs). La
méthode d'estimation de la valeur monétaire des coûts
indirects est inspirée de l'approche dite du capital humain. Elle
consiste à utiliser des salaires ou revenus moyens pour apprécier
les pertes ou les gains de production. Cette méthode est souvent
critiquée, particulièrement lorsque le chômage est
important, car elle conduit souvent à valoriser de façon
supérieure les bénéfices médicaux obtenus chez les
actifs par rapport aux inactifs et, inversement, à négliger les
pertes de production chez les inactifs par rapport aux actifs.
11. Engagements pour la santé
La RDC réserve 0.49% de son PIB aux dépenses
publiques de santé contre 2 à 2.5%dans des pays à revenu
par habitant similaire. Cette proportion parait très insuffisante pour
assurerl'accès des populations à un niveau des soins acceptable.
En plus de leur insuffisance, lesdépenses publiques de santé
favorisent largement le milieu urbain.
12. Prestations de service de santé
L'offre de soins de base a connu une grande extension. La
Ville de Lubumbashi compte actuellement plus d'établissements de soins
de santé de base contre 1 seul pour la santé mentale. Concernant
le nombre de neurologues de santé publique, il n'y en a qu'une seule
pour tout le Haut Katanga.
1. METHODOLOGIE
PRESENTATION DU CADRE DE RECHERCHE
L'étude avait pour cadre le centre neuropsychiatrique
Docteur Joseph Guislain, des Frères de la charité situé
dans le quartier Joli site de la commune annexe à Lubumbashi.
ORGNISATION ET FONCTIONNEMENT
Le centre Neuropsychiatrique Joseph Guislain a deux pavillons
(un pavillon Hommes et un autre pour Femmes) et à peu près 30
lits. En ce qui concerne l'organisation des activités, il y a :
- La sensibilité sur la nécessité des
soins des malades psychiatriques
- La formation des infirmiers sur la notion de psychiatrie
- Les plaidoyers en faveur des malades mentaux en
général et en particuliers ceux porteurs d'une affection
neurologique telle que l'épilepsie
- Le renforcement des capacités professionnelles des
malades
- L'enquête sociale de réunification familiale
Comme services, le Centre comprend :
- Un service administratif et technique
- Un service de Neurologie
- Un service de Psychiatrie
- Un service de dispensaire
- Laboratoire, pharmacie, kinésithérapie.
Par ailleurs, le centre a un comité de gestion qui
comprend :
- Le médecindirecteur
- Le chef du personnel
- L'Administrateurgestionnaire
TYPE D'ETUDE
Il s'est agi d'une étude descriptive transversale.
PATIENT
ECHANTILLONNAGE
Nous avons appliqué dans le cadre de cette
étude, un échantillonnage exhaustifde tous les patients
épileptiques éligibles pour notre étude.
CRITERES D'INCLUSION
- Patients épileptiques, âgés d'au moins 6
ans,
- Patients consultés ou hospitalisés pour
épilepsie généralisée, partielle simple ou
complexe, secondairement généralisée ou à crise
variable, idiopathique reconnue.
- Patient ayant réalisé un
électroencéphalogramme. Ne tenir compte que des scanners qui ont
été faits, suivant la possibilité et le contexte clinique
des patients épileptiques.
CRITERE D'EXCLUSION
- Tout malade n'ayant pas réuni tous les
critères démographiques, cliniques et para cliniques
établies par l'étude.
- Tout patient âgé de moins de 6 ans.
- Tout malade n'ayant pas bénéficié d'un
électroencéphalogramme dans l'étude.
DELIMITATION TEMPORO SPACIALE
Cette étude s'est étalée sur une
période d'un an soit du 01 Mai 2016 au 30 Avril 2017. Nous estimons
qu'elle nous a donné la possibilité de faire une description
objective du coût lié aux AE dans notre milieu.
CRITERES DIAGNOSTICS
Concernant notre étude, les renseignements sur la prise
en charge des épileptiques et descoûts étaient tirés
sur :
- Les dossiers des malades
- Les registres d'hospitalisation
- Les registres comptables de caisse (pharmacie, labo,
hospitalisation, autres)
- Les bons d'entrée et de sortie
Nous nous sommes servis en plus :
- Des fiches de récoltes des données
- d'un ordinateur
- D'un stylo
- Et du papier
LISTE DES VARIABLES ET DEFINITIONS
OPERATIONNELLES
o Paramètres sociodémographiques et
cliniques
1. Age (l'âge du patient au jour de la consultation, en
année)
2. Sexe (réponses possibles : masculin et
féminin)
3. Provenance des épileptiques : résidence
du patient
4. Occupation du patient au jour de l'étude. Valeur
possible :
- Sans emploi
- Employé ou cadre
- Aux études
- Débrouillardise : petit commerce, technicien de
surface,....
- Métier professionnel : maçonnerie,
menuiserie, couturier, champs,...
- Non précisé
5. Statut marital du patient. Valeurs possibles :
- Célibataire
- Marié
- Autres : Séparé, Divorcé,
religieux
6. Niveau d'instruction. Valeur possible :
- Analphabète
- Primaire
- Secondaire
- Universitaire
- Non précisé
7. Caractère de la crise. (les valeurs possibles :
simple ou complexe). Description donnée par la mère ou
l'accompagnant du patient. Si non satisfaisant, elle était imitée
par la mère du malade, de son accompagnant, du personnel soignant
inscrite sur la fiche. Les valeurs possibles étaient : tonico
clonique, hypotonique, absence, trouble de comportement, hallucinations
auditives, olfactives, cloniques, toniques, versives et autres.
Crises simples :
- Une crise simple dure moins de 15 minutes
- Elle est tonico-clonique bilatérale
- Ne se répète pas au cours de 24h,
- N'est pas suivie par un état post critique
pathologique autre que le coma post critique
Crises complexes, elles comportaient une ou plusieurs des
caractéristiques suivantes :
- Durent plus de 15 minutes
- Peuvent se présenter en séries
séparées des intervalles de temps limités
- Se répètent dans les 24 heures ou dans les 24h
suivantes
- Surviennent sur un fond d'un déficit neurologique ou
d'un retard de développement psychomoteur.
- Focale ou asymétrique ou présentant un
caractère asymétrique pendant son déroulement ou lorsque
la crise est suivie d'un déficit hémi corporel de quelques
minutes, heures ou jours.
Crises focales pouvaient être :
- Cloniques
- Atoniques
- Focales avec généralisation secondaire
La crise tonico-clonique est caractérisée par
une contraction intense (phase tonique) suivie par des secousses musculaires
d'intensité variable (phase clonique).
8. Traitement reçu avant et autres intervention
extrahospitalière
9. Durée du traitement et autres interventions extra
hospitalières
10. Fréquence de la crise :(information
recueillie auprès de la mère ou de l'accompagnant lors de la
consultation). Le nombre des crises endéans les 24heures qui avaient
suivi la première crise
11. Prise en charge antérieure:
- Médicamenteux : quel type, quelle posologie,
pendant combien de temps
- Traditionnel : quel type, quelle voie d'administration,
pendant combien de temps
- Prière
- Aucun
o Paramètre ou éléments du
Coût de la prise en charge
1. Traitement antiépileptique instauré le jour
de la première consultation suivant la symptomatologie décrite.
|
Posologie
|
Presentation
|
Prix de
vente
|
Nombre
Unité
|
Coût
|
|
Benzodiazépine
|
10mg
|
Comprimé
|
100Fc/cps
|
100/boite
|
$ 6,66
|
|
Phénobarbital
|
100mg
|
Comprimé
|
100Fc/cps
|
100/boite
|
$ 6,66
|
|
Carbamazépine
|
200mg
|
Comprimé
|
500Fc/cps
|
50/boite
|
$ 16,66
|
|
Valproatede sodium
|
500mg
200mg
|
Comprimé
Comprimé
|
500Fc/cps
250Fc/cps
|
40/boite
40/boite
|
$ 13, 33
$ 6,66
|
|
Phénitoine/Dihydan
|
100mg
|
Comprimé
|
120Fc/cps
|
100/boite
|
$ 8
|
|
Keppra
|
500mg
|
Comprimé
|
900Fc/cps
|
100/boite
|
$ 60
|
|
Autres
|
|
|
|
|
|
- - - - - 2. Modalité thérapeutique selon les
crises
|
Molécule
|
Posologie
|
Prix de vente
|
Coût
|
|
Monothérapie
|
|
|
|
|
|
- - - - Bithérapie
|
|
|
|
|
|
- - - - Trithérapie
|
|
|
|
|
- - - - 3. Bilan réalisé
|
Nombre
|
Prix
|
Coût
|
|
EEG
|
1
|
$ 40
|
$ 40
|
|
SCANNER
|
1
|
$ 350
|
$ 350
|
|
Autres
|
-
|
-
|
-
|
- Electroencéphalogramme (EEG) :
réalisé au centre endéans 72 heures ayant suivi la
consultation).
- Coût du scanner si réalisé (examen non
obligatoire mais à caractère d'orientation diagnostique chez les
patients qui ont pu le réaliser et dont l'interrogation et l'examen
clinique prêtait à une présomption d'une épilepsie
symptomatique).
4. Consultation et hospitalisation
|
Nombre/an
|
Prix
|
Coût
|
|
Première Consultation
|
1
|
$ 20
|
$ 20
|
|
Rendez-vous médical
|
-
|
$ 10
|
$ 10
|
|
Hospitalisation
|
-
|
$ 35
|
$ 35
|
|
Autres
|
-
|
-
|
-
|
5. Hospitalisation
|
Unité
|
Nombre de jour d'hospitalisation
|
Prix
|
Coût
|
|
Lit d'hospitalisation
|
1
|
1
|
|
|
|
- - Actes de soins
|
1
|
1
|
|
|
|
- - Visites médicales
|
1
|
1
|
|
|
|
- - Autres
|
-
|
-
|
-
|
-
|
6. Modalité de financement
|
Coût
|
|
Ménages
|
|
|
Employeur (entreprise,.....)
|
|
|
Mutuelle de santé
|
|
|
Assurances de santé
|
|
|
Autres
|
|
7. Modalité du coût indirect et intangible
|
Nombre des jrs
|
Composante du coût indirect
|
Composante du coût intangible
|
|
Journées perturbées
|
|
|
|
|
Pertes de revenus
|
|
|
|
|
Sous-emploi
|
|
|
|
|
Mortalité précoce
|
|
|
|
|
Séquelles
|
|
|
|
|
Douleur
|
|
|
|
|
perte de qualité de vie
|
|
|
|
|
Coût du transport patient et accompagnant
|
|
|
|
Les journées perturbées étaient
définies par le nombre de journées perdues par les malades en se
rendant au Centre Neuropsychiatrique pour les soins.
Le coût indirect annuel moyen par personne a
été obtenu en multipliant le Nombre de Journées
Perturbées (NJP) par le Produit Intérieur Brut (PIB) par an et
par habitant pour un citoyen Congolais qui était de 456$/habitant pour
l'année 2016, divisé par 365 jours. Ainsi, le coût indirect
(CI) annuel moyen a été évalué dans notre
étude en utilisant la formule suivante:
CI = NJP × PIB
365
o Conception de la maladie
Il s'agit de présenter la conception que se fait le
patient ou son entourage sur l'origine de la maladie ou l'explication
donné à celle-ci.
Valeurs possibles :
- Mystico religieuse,
- Paludisme
- Epilepsie
- Indéterminée
o Efficacité du traitement
appréciée par le sujet, l'entourage et le médecin.
était donnée en tenant compte de la fréquence, du nombre
de l'intervalle des crises, de la diminution ou l'arrêt total des crises
depuis l'instauration du traitement.
PROTOCOLE DE PRISE EN CHARGE ET TECHNIQUE DE RECOLTE
DE DONNEES
Dans notre étude, le protocole de traitement comportait
deux volets : la prise en charge et l'économie.
Le chercheur avait administré un questionnaire dans le
but de recueillir les données en rapport avec l'étude.
Il a été choisi, au CNPJG, deux collaborateurs
infirmiers formés, cette collaboration s'était effectuée
dans les domaines suivants :
- Facilitation de la recherche des coordonnées des
« cas » au cas ou ces données étaient mal ou
non inscrites dans le registre de la réception et de consultations. Pour
éviter toute équivoque, tous les cas seront notés sur les
fiches du chercheur.
- Ces collaborateurs qui seront choisis en fonctions de leur
disponibilité bénéficieront d'une
rémunération dont la hauteur et les modalités de versement
seront fixées après concertation.
L'EEG a été obligatoire. Le scanner et les
autres analyses de laboratoire réalisés selon les
possibilités financières du patient.
Les informations collectées ont été
directement encodées de façon numérique et
informatisées en attendant l'analyse par l'enquêteur.
PRESENTATION DES RESULTATS
Nos résultats ont été
présentés sous forme de texte, tableaux, graphiques et
histogramme.
ANALYSE STATISTIQUE
A l'aide du logiciel R avec une valeur de p=0,05
significative.La moyenne et ses paramètres de dispersion
ontété déterminés par le test de
Mann-Whitney-Wilconxon. La médiane et ses paramètres de
dispersion ont été utilisés pour les testsde
Mann-Whitney-Wilconxon.
Les comparaisons intergroupes étaient faites en
utilisant les tests de khi carré de Yates. Les coûts ont
étéévalués en fonction du registre de caisse de
patients remplis sur notre questionnaire pour une durée d'un an. Les
coûts directs (Y compris les frais de consultation, EEG,
antiépileptique et visite ambulatoire) et indirects autres frais relatif
y compris le coût intangible de la maladie et du traitement chronique.
Les données étaient calculées à partir de la
perspective de "GesetzlicheKrankenversicherung" (GKV, statutaire Assurance
maladie). Tous les coûts étaient calculés pour une
période d'un an en Dollar américain ($).
CONSIDERATION D'ORDRE ETHIQUE
Pour le respect de nos malades, aucune de leur identité
ni image n'ont figuré dans la présentation des
résultats.
II. RESULTATS
II.1. PREVALENCE HOSPITALIERE DES PATIENTS
EPILEPTIQUES
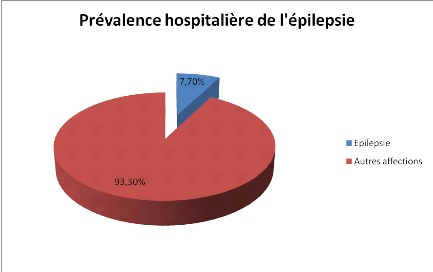 Figure 1 : Prévalence hospitalière des
épileptiques au CNPJG Figure 1 : Prévalence hospitalière des
épileptiques au CNPJG
Au total, pendant la période de notre étude,
s'étendant du 01 Mai 2016 au 30 Avril 2017, 2691 patients ont
été reçus au CNPJG pour diverses affections
neuropsychiatriques. Parmi ces patients, eux, 207 étaient
épileptiques. Ce qui représente une prévalence de 7,7%.
II.2. PARAMETRES DEMOGRAPHIQUES ET
SOCIOPROFESSIONNELS
II.2.1. Age
Les extrêmes d'âge des patients étaient de
6 ans à 101 ans.
L'âge médian étant de 34 ans, 75% des
patients étaient âgés de 13 à 31 ans.
II.2.2. Sexe
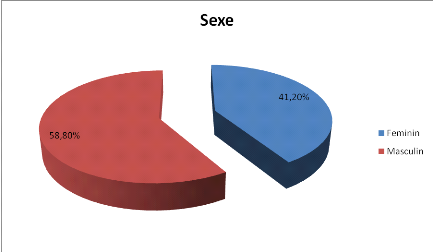
Figure 2 : Répartition des patients
suivant le Sexe
Une prédominance masculine a été
observée, soit 58,8% des patients de sexe masculin contre 41,2% avec un
sexe ratio de 1,4.
II.2.3. Provenance
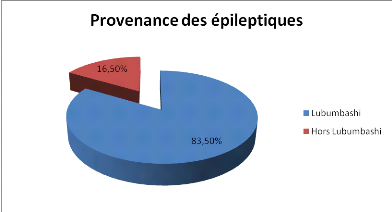
Figure 3 : Répartition des patients suivant
leur Provenance
Dans l'ensemble des patients,83,5% étaient habitants
des différentes communes de la ville de Lubumbashi. Cependant, 16,5%
venaient de plusieurs autres contrées.
II.2.3.1. Provenance des patients dans
différentes communes de la ville de Lubumbashi
Tableau I : Répartition suivant leur
Provenance dans les communes de la ville de Lubumbashi
|
Commune dans la ville de l'Shi
|
Fréquence
|
Pourcentage
|
|
C. Lubumbashi
|
29
|
33,7
|
|
C. Kampemba
|
24
|
27,9
|
|
C. Kamalondo
|
5
|
5,8
|
|
C. Kenya
|
4
|
4,7
|
|
C. Rwashi
|
5
|
5,8
|
|
C. Katuba
|
11
|
12,8
|
|
C. Annexe
|
8
|
9,3
|
|
Total
|
86
|
100,0
|
Quasiment toutes les communes de la ville de
Lubumbashi ont été représentées dans
l'étude. Deux d'entre elles, cependant, se sont démarquées
du lot : la commune de Lubumbashi et la commune deKampemba. Et, elles ont
représenté respectivement 33,7% et 27,9%.
II.2.3.2. Provenance hors de la Ville de
Lubumbashi
Tableau II. Répartition suivant leurs
Provenances hors de la Ville de Lubumbashi
|
Hors de la Ville de L'shi
|
Fréquence
|
Pourcentage
|
|
Likasi
|
8
|
47,1
|
|
Kasumbalesa
|
3
|
17,6
|
|
Kolwezi
|
4
|
23,5
|
|
Kakanda
|
1
|
5,9
|
|
Kisenda
|
1
|
5,9
|
|
Total
|
17
|
100,0
|
|
|
|
|
|
|
Dix sept patients sont venus des différentes
contrées, hors de la Ville de Lubumbashi voire d'une autre province.
Certains parmi eux, ont été référés pour une
meilleure prise en charge.
II.2.4. Statut marital des patients
Tableau III. Répartition selon leur statut
marital
|
Marié
|
Non marié
|
Autres
(séparéou divorcé)
|
Total
|
|
Sexeféminin
|
7
|
31
|
3
|
41
|
|
Sexemasculin
Total
|
13
20
|
49
80
|
0
3
|
62
103
|
Sur les 103 patients de l'étude, 89avaient un âge
supérieur ou égal à 18 ans. Parmi eux, 80 soit 77,6%
étaient célibataires et se répartissaient dans les deux
sexes comme suit : 49 et 31 respectivement pour le sexe masculin (61,2%)
et le sexe féminin (36,9%)
Les mariés étaient au nombre de 20 soit 19,4% se
répartissant comme suit : 13 pour le sexe masculin et 7 pour le
sexe féminin. Trois patientes, soit 2,9% étaient
divorcées. En comparant les groupes de mariés et de non
mariés par rapport au sexe, aucune différences statistiquement
significative n'a été trouvée (khi2 =
1,7 ; p=0,1886)
II.2.5. Religion
Deux grands groupes religieux se sont dessinés dans
l'étude en l'occurrence les catholiques et les protestants et
apparentés avec respectivement 39,7% et 45,5% de l'ensemble.
II.2.6. Occupation
Tableau IV. Répartition selon leurs
occupations
|
Occupation
|
Fréquence
|
Pourcentage
|
|
Sans occupation
|
39
|
37,9
|
|
Aux etudes
|
36
|
34,9
|
|
Métier
|
4
|
3,8
|
|
Débrouillardise
|
9
|
8,7
|
|
Cadres ou autre travail de bureau
|
15
|
14,7
|
|
Total
|
103
|
100,0
|
Trente sept pourcent des patients épileptiques
n'avaient aucune occupation et presque autant avaient comme occupation les
études, venaient ensuite les cadres (14,7%) et les débrouillards
ainsi que les hommes ou femmes de métier.
II.2.7. Instruction
Tableau V. Répartition selon leurs niveaux
d'instruction
|
Niveaud'instruction
|
Fréquence
|
Pourcentage
|
|
Supérieur
|
19
|
18,4
|
|
Secondaire
|
35
|
33,9
|
|
Primaire
|
32
|
31,2
|
|
Analphabète
|
9
|
8,7
|
|
Non précisé
|
8
|
7,8
|
|
Total
|
103
|
100,0
|
Environ 52,3% des patients avaient un niveau d'instruction
variant de secondaire à supérieur et les restants se retrouvaient
soit sans instruction soit n'ayant qu'un niveau primaire ou non
précisé.
II.3. PARAMETRES CLINIQUES
II.3.1. Types des Crises
Tableau VI. Répartition selon leurs types des
crises
|
Type des crises
|
Fréquence
|
|
|
Tonicocloniquesgénéralisées
|
49
|
|
|
Partielles complexes
|
13
|
|
|
Partiellessecondairementgénéralisées
|
9
|
|
|
Partielles simples
|
8
|
|
|
Crises variables
|
6
|
|
|
Atoniques
|
9
|
|
|
Absences
|
6
|
|
|
Hypertoniques
|
3
|
|
Le type tonicoclonique généralisé a
été de loin la forme clinique la plus fréquente : 49
cas sur l'ensemble soit 47,6%. Les formes partielles simples, partielles
complexes et partielles secondairement généralisées ont
été retrouvées chacune dans environ 29,1% des cas. Les
absences n'ont représenté que 5,8% des formes cliniques
d'épilepsie et dans environ 11,7 des cas il s'est agi de crises
variables.
II.3.2. Durée des Crises
Dans 33% des cas, les crises ont été
brèves (de quelques secondes à 2 minutes) et dans 67% elles ont
duré plus de 2 minutes.
II.3.3. Fréquence des crises
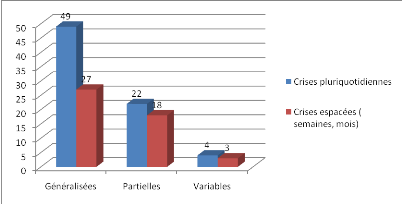
Figure 4 :Répartition selon la
fréquence des crises
Les patients ont présenté plus de crises
pluriquotidiennes (plusieurs fois par jour) que des crises plus espacées
sur la semaine ou le mois. Cette différence de fréquence
était statistiquement significative (p=0,0257499)
II.3.4. Facteurs déclenchants
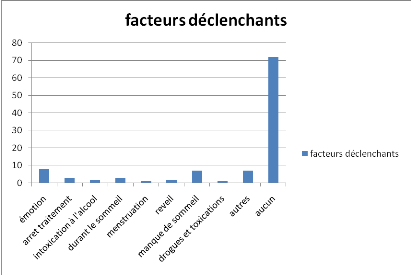
Figure 5 :Répartition selon les facteurs
déclenchants
Dans la majorité des cas aucun facteur
déclenchant n'a été rapporté (72 patients sur
l'ensemble soit 83,5%). Dans 10,7% des cas, l'émotion (colère,
deuil, échec, etc) était en cause.
D'autres facteurs tels que la variation lunaire, les fortes
odeurs, la fièvre ont été retrouvés dans 4,8%. Un
cas d'épilepsie cataméniale a été noté.
II.3.5. Conception de la maladie
Tableau VII. Répartition selon la conception
de la maladie
|
Conception de la maladie
|
Fréquence
|
Pourcentage
|
|
Mystico-religieuse
|
57
|
55,3
|
|
Comprehensible (avec diverses
descriptions)
|
16
|
15,5
|
|
Malaria
|
7
|
6,8
|
|
Inconnue
|
23
|
22,4
|
|
Total
|
103
|
100,0
|
Plus de la moitié des patients épileptiques ou
leurs accompagnants, soit 55,3%, croyaient en une origine mystico religieuse
(démoniaque, sorcellerie, mauvais sort, surnaturelle, etc). Environ 6,8%
confondaient l'épilepsie à la malaria et 22,4% ignoraient
carrément cette affection.
Dans 15,5% des cas, la maladie était
compréhensible et nous avons retenu quelques dénominations de
l'épilepsie utilisées par les malades ou leur entourage. Il
s'agit par exemple de kifwafwapour designer les crises
tonicocloniques, de musanfu pour des crises ou le patient
présente de l'écume aux lèvres et de ndeke pour
les crises retrouvées surtout chez les enfants sur fond fébrile.
II.3.6. Type de crise et conception de la
maladie
Les crises tonicocloniques généralisées,
les plus prépondérantes dans cette étude, n'ont pas
influencé la croyance mystico religieuse lorsqu'on les a
comparées aux autres formes ne comportant pas de convulsions
tonicocloniques (p=0,581815).
II.4. PARAMETRES THERAPEUTIQUES
II.4.1. Traitement reçu avant la consultation
au CNPJG
Tableau VIII. Répartition selonle traitement
reçu avant la consultation au CNPJG
|
Traitement reçu avant la consultation au
CNPJG
|
Fréquence
|
Pourcentage
|
|
Non adapté(Antipaludéen, antibiotique,
anti6inflammatoire, ect.)
|
21
|
20,4
|
|
Antiépileptique (Adapté ou non, doses correctes
ou non)
|
39
|
37,9
|
|
Traditionnel (Racines traditionnelles ou autres rites)
|
15
|
14,6
|
|
Aucun
|
28
|
27,1
|
Avant leur traitement au CNPJG, 27,1% des patients n'avaient
reçu aucun traitement pendant que 20,4% en recevaient un qui
était tout à fait inadapté et que 14,6% se confiaient
carrément auxtradipraticiens et à leurs chefs recevant de leur
part des racines ou subissant des rites mystico religieux et cela pendant une
durée moyenne supérieure à une année.
II.4.2. Religion des patients et recours au traitement
traditionnel
Tableau IX. Répartition selonla Religion des
patients et recours au traitement traditionnel
|
Religion n(%)
|
Soinstraditionnelsn(%)
|
Prièresn(%)
|
|
Catholiques 32(31,1)
|
9(12,7)
|
1(1,4)
|
|
Protestants, pentecôtistes, méthodistes
47(45,6)
|
20(23,5)
|
6(7,1)
|
|
Autres 24(23,3)
|
|
|
|
Khi2=3,01
p=0,082695
|
Khi2=1,71
p=0,190435
|
En comparant les deux grands groupes religieux de
l'étude (catholiques et protestants) par rapport au recours aux plantes
traditionnelles et/ou à la prière comme traitement de
l'épilepsie, aucune différence statistiquement significative n'a
été observée comme rapporté dans le tableau
ci-haut.
II.4.5. Niveau d'instruction, conception de la maladie
et recours au traitement traditionnel
Tableau X. Répartition selonle niveau
d'instruction, conception de la maladie et recours au traitement
traditionnel
|
Croyancesmysticoreligieuses
|
Traitementtraditionnel
|
|
Oui n(%) Non n(%)
|
Oui n(%) Non n(%)
|
|
Instruction (n)
Analphabète à primaire (49)
|
31(63,3) 18(36,7)
|
13(26,5) 36(73,5)
|
|
Secondaire à supérieur (54)
|
25(46,2) 29(53,8)
|
15(27,7) 39(72,2)
|
|
Khi2=0,29 p=0,582695
|
Khi2=0,04 p=0,839495
|
La croyance en une origine mystico religieuse de
l'épilepsie et le recours au traitement traditionnel sont aussi bien
retrouvés chez les patients épileptiques de niveaux secondaire
à supérieur que chez ceux sans aucun niveau d'instruction ou
n'ayant qu'un niveau primaire. Il n'est pas noté de différence
statistiquement significative.
II.4.6. Traitement administré au
CNPJG
Tableau XI :Répartition selonle traitement
administré au CNPJG
|
Anti épileptiques utilisés
|
|
Effectif (n=103)
|
PourcenPourcentage (100%)
|
|
Carbamazépine
|
|
46
|
44.7
|
|
Valproate de Na
|
|
25
|
24.3
|
|
Phénobarbital
|
|
5
|
4.8
|
|
Levetiracetam
|
|
13
|
12.6
|
|
Dihydan
|
|
2
|
1.9
|
|
Association
|
|
12
|
11.7
|
L'antiépileptique le plus utilisé a
été la carbamazépine. Sont venus ensuite le valproate de
Na et le Levetriacetam. Dans le cas ou un seul AEP n'a pas suffi, un QEP mineur
et/ou majeur a été associé (dans 12 cas).
II.4.7. Régularité du
traitement
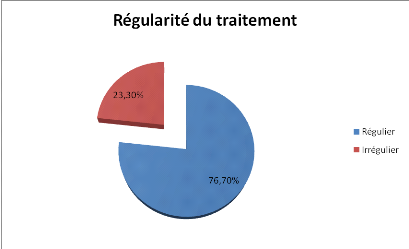
Figure 6 : Régularité du traitement
administré au CNPJG
Le traitement instauré a été
régulièrement suivi par 76,7% des patients alors que les 23,3%
restants l'ont interrompu ou pris de manière discontinue par plusieurs
raisons : pauvreté, négligence, effets secondaires des
médicaments, oubli, croyances mystico religieuses...
II.4.8. Effets indésirables des
médicaments
Tableau IX: Répartition selon les effets
indésirables des médicaments
|
Effets indésirables
|
Effectif
|
|
Ralentissement idéo-moteur
|
15
|
|
Ataxie
|
8
|
|
Somnolence
|
38
|
|
Rash cutané
|
1
|
|
Hyperactivité
|
3
|
|
Autres effets :
- Prise de poids
- Troubles digestifs
- Tremblement
- Vertiges
- Fatigue
|
12
|
Différents effets indésirables ont
été rapportés par les patients à la suite de la
prise des AE dont les plus importants sont le ralentissement idéo-moteur
dans 19,5% et la somnolence dans 49,4%. D'autres effets indésirables
telsque fatigabilité, prise de poids, troubles digestifs, vertiges,
épistaxis, etc,ont été rapportés dans 31,1%
II.4.9. Appréciation du traitement
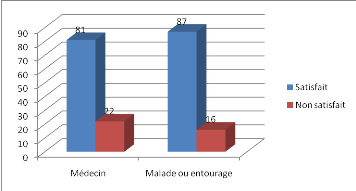
Figure 7 : Répartition selon
l'appréciation du traitement
Le traitement a été apprécié et
par le médecin prescripteur et par le malade et/ou son entourage. Dans
78,6% des cas, le Médecin a jugé le traitement
« bon » contre 84,4% par le malade et/ou son entourage.
II.5. PARAMETRES DES COUTS
II.5.1. Coût direct
II.5.1.1. Coût des médicaments
Tableau X: Répartition selon les Coûts
des médicaments
|
Monothérapie
|
Bithérapie
|
Trithérapie
|
|
Nombre des patients
%
|
91
(88.4%)
|
9
(8.7%)
|
3
(2.9%)
|
|
Cout moyen en
($)
|
24.3 - 657.0
Moyenne= 271.9
|
257.7 - 690.04
Moyenne= 344.06
|
299.03 - 701.5
Moyenne= 373.26
|
Sur le plan thérapeutique, la monothérapie
était utilisée dans plus de la moitié descas (88.4%) avec
un coût moyen annuel de 271,9$ suivie de la bithérapie, elle
était utilisée dans (8.7%) des cas, et son coût moyen
annuel estimé à 344.06$, enfin la trithérapie était
utilisée seulement dans 2.9% des cas à un coût de
373.26$.
Le coût moyen total par an et par patient du traitement
antiépileptique toutes modalités thérapeutiques confondues
était compris entre 24.3 et 701.5 $ avec une moyenne de 329.74 $.
II.5.1.2. Coût du bilan
- Bilansanguin :
Sur les 103 patients de l'étude, 89 parmi euxsoit 86.4%
n'ont pas bénéficié d'une analyse de sang alors que les 14
restants ont bénéficié d'au moins une numération
formule sanguine durant leurtraitement et l'ionogramme était
réalisé chez 5 patients soit 4.8%. Pour ce qui est de
laglycémie, elle n'a été réalisée que chez
10 patients et répétée plus de 2 fois chez 3 patients dont
deux diabétiques et un candidat à une intervention chirurgicale
(dans le cadre du bilanpréopératoire).
Le coût du bilan sanguin varie donc entre 13 et 99 $avec
une moyenne de 37$.
- Electroencéphalogramme :
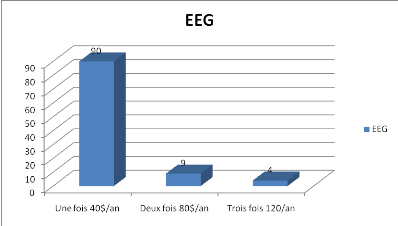
Figure 8 :Coût de l'EEG
Tous les patients dans notre étude ont
bénéficié d'au moins un EEG depuis le diagnostic de leur
pathologie, 9 d'entre euxl'ont répété 2 fois ou plus (2
fois chez 9 patients et 3 fois pour 4 patients par an).
Le coût d'EEG avait varié selon le nombre des
fois qu'un patient l'avait réalisé entre 40 et 120$, avec une
moyenne de 46.6$ par an.
- ST SCAN
Le ST Scan n'a été réalisé que
pour 18 patients à un coût moyen de 350$.
- Répartition du Coût total du bilan
réalisé pour la prise en charge
Tableau XI : Répartition du Coût
total du bilan
|
Coût total du bilan
|
Coût
|
|
Bilan sanguin
|
37$
|
|
EEG
|
46.6$
|
|
ST Scan
|
350$
|
Le coût total moyen du bilan (biologie + imagerie) varie
entre 37 à 350$ avec une moyenne144.5$.
II.5.1.3.Coût de l'hospitalisation
Seul, 14 patients parmi les 103 de l'étude avaient
séjourné en hospitalisation aumoins une fois durant les douze
mois de l'étude. La durée de séjour était comprise
entre 2 et 15 jours. Trois parmi eux ont été hospitalisés
en service de réanimation. Tous les autres patients admis avaient au
moins un accompagnant.Les frais d'hospitalisation au centre ont
été tirés dans le carnet de compte d'hospitalisation dudit
centre.
Le coût annuel engendré par l'hospitalisation varie
entre 88 à 616$ avec une moyenne annuelle de 197.7$ par patient.
II.5.1.4.Coût de consultation
- Coût de la première
consultation
Le prix de la première consultation était
fixéà 20$. Le nombre de consultation par an dépend de la
nature de l'épilepsie selon qu'elle soit équilibrée ou
non. Dans 32% des cas les patients se présentent 2 fois par an à
la consultation, ce sont en général des patients
équilibrés qui ne présentent plus ou rarement des crises
épileptiques et pour qui la consultation a pour but essentiel de
contrôler l'observance et l'apparition d'éventuels effets
secondaires du traitement, prescrire un bilan sanguin de routine et
également renouveler l'ordonnance. Tandis que(dans 78% des cas), les
consultations deviennent de plus en plus rapprochées pour atteindre 10
ou 12 fois par an et ceci concerne généralement des malades
très mal équilibrés pour qui il faut constamment ajuster
les doses ou carrément substituer les molécules.
II.5.1.5.Coût des rendez-vous
médicaux
Tableau XII : Nombre de consultations par patient et
par an
|
COUT DES CONSULTATIONS RDV
|
Coûtunitaire par consultation
|
Coût total par nbr de consultation
|
Fréquence
|
Coût en fonction du nombre de
consultations
|
|
Non revenu 0$
|
10$
|
0$
|
5
|
0$
|
|
Revenuunefois
|
10$
|
10$
|
16
|
160$
|
|
Revenudeuxfois
|
10$
|
20$
|
10
|
20$
|
|
Revenutroisfois
|
10$
|
30$
|
9
|
270$
|
|
Revenuquatrefois
|
10$
|
40$
|
10
|
400$
|
|
Revenucinqfois
|
10$
|
50$
|
11
|
550$
|
|
Revenu six fois
|
10$
|
60$
|
6
|
360$
|
|
Revenuseptfois
|
10$
|
70$
|
5
|
350$
|
|
Revenuhuitfois
|
10$
|
80$
|
9
|
720$
|
|
Revenuneuffois
|
10$
|
90$
|
6
|
540$
|
|
Revenu dix fois
|
10$
|
100$
|
9
|
900$
|
|
Revenue onzefois
|
10$
|
110$
|
1
|
110
|
|
Revenudouzefois
|
10$
|
120$
|
5
|
600$
|
Le coût de la consultation intermédiaire ou RDV
médical était compris entre 10 et 120$ avec une moyenne de 51.4$
par patient et par an.
II.5.1.6. Coûtindirect ou non
médical
- Coût de déplacement
Le coût de déplacement du patient vers le lieu de
consultation varie selon la distanceentre lieu de résidence du patient
et le centre hospitalier,le nombre de consultations par an et l'existence ou
non d'un accompagnant.
Ce coût a varié entre 8 et 135 $ avec une
moyenne cumulée dans les communes de Lubumbashi et hors la ville de
Lubumbashi de 41$ par an l'accompagnant y compris.
II.5.1.7.1. Sommaires des JNP crises, consultation et
hospitalisation par patients
Tableaux XIII : JNP crises, consultation et
hospitalisation par patients
|
Moyenne
|
JNP
(crise/patient)
|
JNP (consultation/patient)
|
JNP (hospitalisation/patient)
|
|
11.2
|
5.01
|
4.6
|
|
Coût moyen ($)
|
(329.7)
|
(51.4)
|
(197.7)
|
Il ressort de ce tableau que la moyenne des journées
perdues de tous les patients à cause de leurs crises était de
11.2 avec un coût de 327.7$, les consultations en moyenne de 5.01 jours
au coût de 51.4 et pour l'hospitalisation une moyenne de 4.6 jours pour
un coût de 197.7$.
II.5.1.8.Coût direct
Tableaux XIV : Coût direct
|
Coût direct
|
|
Coût ($)
|
% du PIB
|
|
Traitement
|
329.74
|
0.7
|
|
Bilan
|
144.5
|
0.3
|
|
Hospitalisation
|
197.7
|
0.4
|
|
consultation
|
20
|
0.000009
|
|
RDV médical
|
51.4
|
0.1
|
|
Total
|
743.3
|
1.6
|
Ce tableau représente un coût direct de 743.3$
avec un 1.6% du PIB
II.5.1.9.Coût indirect et intangible
Tableaux XV : Coût indirect et
intangible
|
Coût indirect et intangible
|
|
Coût ($)
|
% du PIB
|
|
déplacement
|
41.0
|
0.09
|
|
JNP
|
199.6
|
0.4
|
|
Douleur
|
-
|
-
|
|
Honte lors de la crise en public
|
-
|
-
|
|
Total
|
240.6
|
0.5
|
Il ressort de ce tableau un Coût indirect et intangible
de 240.6$
II.5.1.10.Coût total du traitement Anti
épileptique
Tableau XVI : Coût total du traitement Anti
épileptique
|
Coût ($)
|
% PIB
|
|
Coût Direct
|
743.3
|
1.6
|
|
Coût Indirect
|
240.6
|
0.5
|
|
Coût Total
|
983.9
|
2.2
|
Il ressort de ce tableau que leCoûttotal de la prise en
charge aux antiépileptiques est évalué à 983.9$ par
an et par épileptique avec un PIB de 2.2%.
1 II.5.1.11.
Modalité de financement
Tableaux XVII : Modalité de financement
|
MODALITÉ DE FINANCMENT
|
Fréquence
|
Pourcentage
|
|
Assurance Sonas
|
7
|
6.86
|
|
Employeur
|
10
|
8.82
|
|
Ménage
|
82
|
80.39
|
|
Mutuelle de santé
|
4
|
3.92
|
|
Total
|
103
|
100.0
|
|
|
|
|
|
Il ressort de ce tableau que le financement de la prise en
charge des patients épileptiques venait de ménage à 80,4%
alors que dans 8.8% l'employeur est intervenu dans le soin de santé
contre 6.8% pour une assurance et 3.9% pour mutuelle de santé.
IV. DISCUSSION
IV.1. PARAMETRES DEMOGRAPHIQUES ET SOCIOPROFESSIONNELS
DES EPILEPTIQUES
- Prévalence hospitalière
De toutes les affections neuropsychiatriques
rencontrées au cours de la période de notre étude,
l'épilepsie a représenté 7,7%. De nombreuses études
de prévalence ont été réalisées en Afrique
subsaharienne et elles sont extrêmement variables selon le pays et la
méthodologie utilisée (entre 0,5% et 7,4%) [55].
Deux études ivoiriennes, celles de Kouadjo [56] et de
Kaudjhis [57] rapportent respectivement une prévalence de 7,4% et 5,9%.
La prévalence de la première étude n'est pas
différente de la nôtre tandis que celle de la deuxième est
inférieure à la nôtre.
Comme le montre le tableau XVI, la prévalence
rapportée dans ce travail est aussi élevée que celle
signalée par Gbenou au Benin (58) et Osuntokun au Nigeria [59].
Notre prévalence est la plus élevée
comparativement à plusieurs auteurs certainement du fait de notre
échantillon relativement réduit, de la méthodologie
utilisée, mais aussi du fait d'un pic d'afflux des malades
épileptiques au CNPJG secondaire à des campagnes de
sensibilisation radio télévisées menées en cours de
l'étude.
Tableau XVIII
|
Auteurs
|
Prévalence
|
Taille de l'échantillon
|
p
|
|
KOBA Criss (Lubumabashi)
|
7.7
|
103
|
|
|
Kouadjo (cote d'ivoire)
|
7.4
|
309
|
0.110926
|
|
Kaudjhis(cote d'ivoire)
|
5.9
|
920
|
0.004430
|
|
Gbenou(Bénin)
|
2.5
|
530
|
0.00000
|
|
Osuntokun(Nigéria)
|
3.7
|
903
|
0.000006
|
- Age
Notre étude montre que les patients épileptiques
sont relativement jeunes avec 75% d'entre eux ayant au plus 31ans. Plusieurs
études s'accordent sur un âge précoce de début de
l'épilepsie (avant 20 ans dans plus de 60% des cas). Et le fait que les
sujets âgés ne sont pas nombreux dans les études est une
conséquence possible d'une espérance de vie plus réduite
[55, 60].
Pour notre part, le fait que nos patients soient jeunes
s'explique par une démographie à prédominance
juvénile et évidemment une espérance de vie autour de 50
ans pour la République Démocratique du Congo [61].
- Sexe
Nous avons une nette prédominance masculine en ce qui
concerne le sexe de nos patients. Cette prédominance est aussi
rapportée dans la littérature [20]. Elle est expliquée par
une sous déclaration de la maladie chez les femmes jeunes en âge
de se marier d'après certains auteurs [55].
Notre travail ne nous permet pas d'émettre une
hypothèse concernant cette prédominance à moins que nous
ne puissions évoquer des traumatismes cranio-encéphaliques de
l'enfance plus prédominants chez les jeunes garçons que chez les
jeunes filles et qui sont passés inaperçus. Une autre
possibilité serait la non déclaration de la maladie chez les
femmes jeunes en âge de se marier.
- Résidence des patients
83,5% des patients sont habitants des différentes
communes de la ville de Lubumbashi. 16,5% viennent des villes avoisinantes de
Likasi, Kolwezi, Kasumbalesa, ce qui prouve que l'épilepsie est une
maladie cosmopolite et que le personnel qualifié pour la prise en charge
de l'affection est insuffisant. Les non Lushois ayant pu arriver au CNPJG sont
certainement l'infime minorité de nombreux épileptiques perdus
dans les milieux reculés.
- Statut marital
Deux tiers des patients âgés de plus de 18 ans
étaient célibataires et le tiers seulement était
marié. Le même constat de la prédominance du célibat
est fait par Preux en République Centrafricaine [62] et au Cameroun
[63].
A notre sens et c'est l'avis de certains autres auteurs, la
prépondérance du célibat comme statut marital des patients
épileptiques pourrait être la conséquence de la
discrimination dont ils font l'objet dans la société.
- Religion
Deux grands groupes religieux se sont dessinés à
savoir les catholiques et les non catholiques faits de pentecôtistes, de
protestants et des méthodistes. Quelle que soit la religion, il n'ya pas
eu d'influence dans les croyances mystico-religieuses de l'origine de
l'épilepsie. Les deux groupes ont recouru de la même façon
à la prière et aux soins traditionnels montrant par la que la
conception mystique de l'épilepsie prend le dessus sur les religions.
- Occupations
Environ 72.8% des patients sont soit aux études soit
sans emploi. En conséquence, il s'agit de patients non autonomes du
point de vue financier, ce qui a pour corollaire un niveau
socioéconomique bas. Le niveau économique bas entraine
inévitablement une vulnérabilité aux infections dont
certaines peuvent conduire à l'épilepsie, un accès
limité aux soins médicaux appropriés ainsi que l'abandon
du traitement face au coût du médicament.
En ce qui concerne particulièrement les sans emplois,
on peut penser que leur situation serait due à la peur de travailler
à cause de la stigmatisation de l'épilepsie soit au renvoi du
travail à cause des crisesépileptiques non comprises par
l'employeur.
Notre étude a rapporté que seulement 14,7%
d'épileptiques étaient actifs, ce qui est de loin
différent de l'étude de Traoré et al qui recensait
seulement 29% des patients en activité [64].
Des études rapportent un retentissement important de la
maladie sur leur rendement suite à la minimisation de leurs
capacités intellectuelles et physiques par l'entourage, ce qui diminue
leur confiance en leurs capacités [62].
- Niveau d'instruction
Le niveau d'instruction d'analphabète à primaire
est représenté par 39,9% des patients épileptiques,ce qui
a priori pose un problème de compréhension de la maladie.
Cependant, même les épileptiques de niveau secondaire à
supérieur ne comprennent pas plus l'épilepsie que les premiers
lui attribuant autant qu'eux une origine mystico religieuse. Les uns et les
autres recourent au traitement traditionnel en première intention. Cet
état des choses suggère que pour quelque degré
d'instruction que ce soit, l'épilepsie reste une maladie
mystérieuse.
IV.2. Paramètres Cliniques
Ø Caractéristiques, fréquence et
durée des crises
La crise tonicoclonique généralisée
retrouvée dans 44,9% dans cette étude l'emporte largement sur les
autres crises. Cette prédominance est généralement
rapprochée dans les études subsahariennes avec une moyenne de 59%
pas très différente de la nôtre.
L'explication que l'on peut en donner est la bonne
identification des crises tonococloniques par l'entourage des patients du fait
de leur caractère spectaculaire alors que les autres crises
généralisées sont très mal reconnues du public.
Les absences à 5,8% dans cette étude, sont aussi
rapportées à un taux encore plus faible dans plusieurs autres
études africaines ou la fréquence se situe autour de 3%. Elles
sont en effet difficiles à reconnaitre comme épilepsie par les
parents [55,67].
Quand on regarde la durée des crises supérieures
à 2 minutes dans plus de la moitié des cas, on pourrait penser
qu'il s'est agi des états de mal épileptique, ce qui a
été très rarement le cas. Cette durée
élevée pourrait s'expliquer d'une part par la surestimation en
termes de minute faite par l'entourage qui assiste à une crise
spectaculaire donnant l'impression de durer plus longtemps et d'autre part, par
l'existence de réelles crises tonicocloniques objectivées et qui
ont duré de 3 à 4 minutes sans que celles-ci n'aient
été suivies d'un état post critique pathologique
c'est-à-dire, différent de celui généralement
rencontré et décrit dans la littérature.
Ø Facteursdéclenchants
D'une manière générale, soit dans 83,5%
des cas, les patients n'ont rapporté aucun facteur
déclenchant.
Dans moins de 16,7% restant, les facteurs tels que
l'émotion, la variation lunaire, le manque de sommeil, l'arrêt du
traitement, la consommation de toxique comme l'alcool, le cycle menstruel ont
été notés.
Il est cependant rapporté dans la littérature
que la moitié des patients ayant présenté une crise
reconnaissent la présence d'un facteur favorisant et près d'un
tiers, l'association d'au moins deux facteurs favorisants [34].
Si les facteurs favorisants les plus fréquemment
cités dans la littérature sont essentiellement les mêmes
que ceux retrouvés dans ce travail, le faible taux des patients les
reconnaissant pourrait être en rapport avec leur méconnaissance,
ce qui veut dire que les patients ont eu ces facteurs avant la crise mais ne
les ont pas mentionnés lors de l'interrogatoire.
Ø Conception de la maladie
Plus de la moitié des patients épileptiques ou
leurs accompagnants, soit 55,3%, quels que soient leurs villes d'origine, leur
niveau d'instruction et leur appartenance à un groupement religieux
croient en une origine mystico religieuse de l'épilepsie
(démoniaque, sorcellerie, mauvais sort, surnaturelle, etc.)
Les mêmes croyances sont retrouvées au Benin et
au Togo et en France d'après l'étude de NUBUKPO et al comme
rapporté dans le tableau ci-après [67].
Tableau XIX
|
Benin
|
France
|
Togo
|
|
|
Couses surnaturelles
|
43
44.3%
|
9
12.0%
|
69
53.5%
|
0.0001
|
|
Mauvais esprit
|
44
46.8%
|
10
13.0%
|
81
62.8%
|
0.0001
|
|
Punition
|
25
27.2%
|
7
9.1
|
77
59.7
|
0.0001
|
Si nous avons retrouvé des termes tels que Kifwafwa,
musanfu et ndeke ; d'autres auteurs dans d'autres pays ont aussi
rapporté différentes dénominations pour décrire
l'épilepsie dans les différentes cultures. Ainsi kisenkiri en
pays mossi au Burkina, sifosekuwoau Swaziland « la maladie qui
fait tomber », nwaa « jeter la personne à
terre » pour les Bamileke du Cameroun, kifafa « raide
à demi-mort » pour les Waporo de Tanzanie, kobelo ti makakou
« la maladie du singe » en Sango en République
Centrafricaine [55, 69].
IV.3. Paramètres paracliniques
- Bilan, EEG et ST Scan
Tous nos patients ont réalisé un EEG et dans la
plupart des cas il a été anormal mais tous n'ont pas pu
réaliser un bilan sanguin et un ST Scan.
Comme rapporté par d'autres auteurs, les
réalités restent les mêmes, en plus les résultats de
l'EEG doivent être intégrés à un faisceau d'autres
arguments cliniques avant de retenir le diagnostic d'épilepsie et le
traitement devra tenir compte de la clinique.
IV.4. Paramètres
thérapeutiques
- Traitement reçu avant la consultation au
CNPJG
Ø Traitement des tradipraticiens ou
guérisseurs
Presque 14,6% des patients ont eu recours aux
tradithérapeutes et guérisseurs avant de consulter finalement
notre centre. Cette première orientation des patients vers le
traditionnel est dictée par les croyances mystico religieuses quant
à l'origine de la maladie. De nombreux autres auteurs ont fait le
même constat que nous et ont même été poussés
à mener des enquêtes auprès des tradipraticiens pour se
faire une idée sur la proportion des épileptiques qu'ils prennent
en charge [70, 71].
Si le premier choix est porté chez les tradipraticiens,
c'est peut être parce qu'on peut le trouver plus facilement et
éviter de faire la file devant le cabinet du médecin. Du fait de
la stigmatisation de l'épilepsie, la maison du tradipraticien offre peut
être aussi une certaine intimité que le patient ne retrouvera pas
à l'hôpital. Cependant, ce premier choix peut retarder une prise
en charge appropriée de la maladie par un personnel hautement
qualifié.
- Traitement du centre de santé ou d'un
hôpital non spécialisé
Dans 24,4% des cas, un traitement non adapté a
été prescrit aux patients épileptiques dans les centres de
santé ou dans les hôpitaux.
Ce traitement était d'antipaludéens,
d'antibiotiques ou d'anti inflammatoire, cette situation témoigne
largement de la méconnaissance de l'épilepsie même parmi
des professionnels de la santé.
Trente sept pourcent des patients ont reçu un
traitement antiépileptique avant leur consultation au CNPJG mais ce
traitement n'était pas correctement prescrit par rapport aux
indications, aux doses et à la durée.
Cet état des choses rejoint la notion de déficit
de traitement ou « treatment gap » décrit par Elison
et Al [70]. Il s'agit d'une différence exprimée en pourcentage
entre le nombre des patients ayant une épilepsie active et le nombre de
ceux dont les crises sont traitées de façon appropriée
dans une population donnée à un moment précis. Le
« traitement gap » inclut donc à la fois un
déficit diagnostique et thérapeutique.
Nous pensons que l'épilepsie est aussi méconnue
du personnel de la santé du fait d'un enseignement insuffisant sur le
sujet, de l'inexistence de la formation continue pour les associations de
lutte contre l'épilepsie qui auraient un grand rôle de
sensibilisation au sein des communautés médicales et de la
population.
- Traitement reçu au CNPJG
Médicaments utilisés
Dans presque 46% des cas, la carbamazepine a été
l'AE le plus utilisé devant le valproate de Na et le levetiracetam. Dans
moins de 7% des cas seulement, il a été prescrit le phenobabital
et le dyhidan.
Si le phénobarbital semble être la seule
recommandation pour un traitement médicamenteux d'utilisation large en
Afrique subsaharienne [69], le CNPJG jouit de la coopération avec
plusieurs partenaires qui lui assurent un approvisionnement régulier des
AE classiques et autres produits plus récents disponibles à un
prix généralement accessible pour les malades. Ceci offre
évidement au médecin l'avantage de prescrire des
médicaments en fonction de la sémiologie des crises ou du
syndrome épileptique et d'associer deux AE quand une monothérapie
ne suffit pas à contrôler les crises.
- Régularité dans le suivi du
traitement
La majorité des patients soit 80% a suivi
régulièrement son traitement tandis que 20% l'ont interrompu ou
suivi irrégulièrement.
Plusieurs raisons peuvent expliquer qu'il y ait eu
régularité du suivi du traitement et c'est notamment :
1° La durée du traitement, plus il est long moins
on veut le suivre car il se présente alors à l'esprit qu'on est
frappé d'une maladie incurable ;
2° Le coût des médicaments, bien qu'il soit
accessible pour certains des patients, est trouvé cher par les
démunis ;
3° les effets secondaires des médicaments
(somnolence, prise de poids, etc) en ont amené un certain nombre
à l'arrêt du traitement ;
4° les croyances mystico religieuses avec quelques fois
les conseils des chefs religieux qui ont convaincu leurs fidèles de
l'inutilité d'un traitement médical par rapport à l'effet
de la prière, etc.
- Effets indésirables des
médicaments
Divers effets ont été rapportés par les
patients et spécialement la somnolence et le ralentissement
idéomoteur. Les autres rapportent différemment l'occurrence de
ces effets secondaires. Tout dépend évidement de
l'épileptique utilisé.
Dans cette étude, les deux antiépileptiques qui
ont été plus utilisés ont effectivement des effets
centraux tels que la somnolence et le ralentissement.
- Efficacité du traitement
Patients et médecins ont apprécié
l'efficacité du traitement dans les mêmes proportions autour de
80% de satisfaction.
L'effort fait pour accompagner le patient dans son traitement
et surtout la discussion sur la conception de la maladie est probablement
à la base de ce succès. Grâce aussi aux campagnes de
sensibilisation menées par voie médiatique, beaucoup de patients
se convainquent qu'ils peuvent compter sur un traitement médical pour
mener une vie d'épileptique avec le moins de crises possible.
Cette efficacité expliquée au patient a
été appréciée à 3 niveaux à
savoir : la fréquence des crises, leurs durées ainsi que
leur intensité.
A cette proportion ou l'antiépileptique est jugé
inefficace par le patient et/ou le médecin, l'hypothèse
d'épilepsie réfractaire est émise. Malheureusement, l'on
ne dispose pas d'investigations plus approfondies pour la mise au point
diagnostique et thérapeutique de ce type d'épilepsie.
IV.5. Paramètres des Coûts totaux du
traitement
Ø Evaluation du Coût direct
- Coût des médicaments
De manière plus précise, dans l'étude
qu'on a réalisée, la plus grande part du coût direct est
occupée par le coût des médicaments, estimé à
329.74$, et constitue 44.36% du coût direct et 33.5% du coût total,
et cela en sachant que 88,4% des patients de l'étude étaientsous
monothérapie, et que selon toutes les études, ce coût
augmente avec le nombre et le typede médicaments administrés. Il
faut noter que la plupart des patients sous monothérapieprenaient la
Carbamazépine qui a un coût plus élevé que le
Phénobarbital utilisé dans la majoritédes pays en voie de
développement dont le coût est estimé à seulement 5$
par patient et par an [23]. Pour ce qui est des nouvelles molécules
antiépileptiques, leur utilisation est encore limitéedans notre
pays du fait de l'indisponibilité d'un grand nombre d'entre elles sur le
marché congolais, et de leur prix qui reste jusqu'alors très
élevé par rapport au pouvoir d'achat de lamajorité des
patients.
Concernant l'étude menée aux Indes, 75.5% des
patients étaient sous monothérapie et24.5% recevaient une
polythérapie. Là aussi, la Carbamazépine était la
molécule la plus prescrite,et le recours aux antiépileptiques de
nouvelles générations est limité, c'est ce qui a fait que
le coût des médicaments était de 53.75$ et
représentait 15.63% du coût total et 57.72% du
coûtdirect.
Dans d'autres pays où le déficit
thérapeutique est très marqué tels que le Burundi,
unpatient qui prend régulièrement son traitement
dépenserait à peu près 6$ par an et çaconstituerait
approximativement 12% du coût total de l'épilepsie dans ce
pays.
Pour ce qui est des pays plus développés, le
coût du traitement médical, est beaucoupplus important, et cela
s'explique par une utilisation plus large des molécules
antiépileptiquesde nouvelle génération. En prenant
l'exemple de l'Italie, le coût direct lié à
l'épilepsie est de
1335.9$ par patient et par an, dont 786.1$ destinés aux
médicaments (plus de la moitié) ; cette même étude a
montré que ce coût varie selon la sévérité de
l'épilepsie (de 161.7$ à 1528.6$) etdevient plus important
lorsque le patient présente une épilepsie réfractaire
où le recours auxmédicaments de nouvelle génération
est nécessaire [30].
Par ailleurs, plusieurs études ont été
menées dans le but de comparer le coût-efficacitédes
antiépileptiques d'ancienne et de nouvelle génération.
L'une d'entre elles est celle qui a permis la comparaison entre la
fosphénytoine et la phénytoine dans le traitement de
l'état demal épileptique, et qui a montré que même
si la fosphénytoine coûte 50 fois plus cher que
laphénytoine, sa plus grande efficacité et son taux moins
important d'effets secondaires fait que lecoût qui résulte du
traitement par cette molécule est cinq fois moins élevé
que celui créé par laphénytoine[28].
- Le coût des bilans
Troisième coût médical plus important dans
notre étude, après les médicaments et l'hopitalisation,
est lecoût du bilan (tests sanguins + imagerie). Les tests de laboratoire
et l'imagerie ne coûtent en moyenne que 144.5$ par an et par patient,
mais il ne faut pas oublier que 86.4% de nos patients n'ont pas
bénéficié d'un bilan sanguin avant l'instauration du
traitement, et que le dosage des antiépileptiquesdans le sang, est
réalisé au moins une fois par an chez 48% des patients
français [25], n'a jamais étéréalisé chez
aucun patient de l'échantillon, c'est ce qui fait que ce coût est
relativement bas dansnotre pays alors qu'il est de 31$ en Italie par exemple
[30].
Pour ce qui est des autres examens complémentaires :
EEG et IRM, leur coût est estimé en moyenne à 293.29$ par
patient et par an alors qu'il n'est que de 57.8$ en Italie.Beaucoup d'efforts
doivent être fournis dans le but de diminuer au maximum ce coûtpour
permettre au plus grand nombre des patients, si ce n'est tous les patients, de
bénéficier de ces examens complémentaires qui permettent
très souvent de caractériser la maladie épileptiqueet de
détecter les formes secondaires pouvant être sujettes à un
traitement spécifique et efficace.
- Coût des hospitalisations
Pour ce qui est du coût moyen annuel des
hospitalisations, il est de 197.7$ et constitue 26.6 % du coût direct et
20.1 % du coût total, ce coût est probablement plus
élevé quecelui retrouvé dans des pays en voie de
développement 7.9$ aux Indes du fait que les hospitalisations dans un
Centre Privé spécialisé, dans notre pays est payante et
chère jusqu'àpreuve du contraire, et seulement une tranche de la
population décrite comme nantie peutbénéficier de
l'hospitalisation.
- Coût des consultations et du
déplacement
Pour les coûts de la première consultation, les
RDV médicaux et de déplacement pour y assister ne constituent que
20$, 51.4$ et 41$ respectivement, c'est un coût relativement abordable
mais quipeut l'être moins si on pouvait diminuer les prix des
consultations ou au mieux les rendregratuites.
Ø Evaluation du coût indirect
L'épilepsie peut compromettre la productivité
lorsque le patient s'applique moins dansson travail, doit s'absenter à
cause des crises ou même devenir sans emploi. La
mortalitéprématurée peut aussi être
considérée en termes de temps perdu à cause de la maladie.
Untraitement adéquat et bien conduit devrait réduire les
coûts indirects qui pèsent lourd à
l'échelleindividuelle et sociale.
Peu d'études ont évalué le coût
indirect de la prise en charge de l'épilepsie et même les auteurs
qui ont essayé de lefaire, avouent avoir trouvé des
difficultés à déterminer de manière précise
ce composant du coût [24, 26, 28, 29].
Dans notre étude, le coût indirect constitue
240.6$ et représente 24.5%du coût total. Des études
similaires conduites dans d'autres pays ontretrouvé des résultats
différents que lenôtre ou le coût indirect dépasse
le coût direct. En Colombie, parexemple, il est estimé à
364$ par patient et par an et constitue 62.9% du coût total. Aux Indes,il
est de 251$ et occupe 72.9% du coût total, alors qu'il représente
83.6% du coût total auBurundi et n'est que de 40.5$.Dans les pays
développés et même si les valeurs des coûts directs
s'élèvent à des milliersde dollars, les coûts
indirects restent supérieurs dans la plupart des études. Aux
Etats-Unis, il est de 9418$ et constitue 76% du coût total alors qu'il
est de 69.7% au RoyaumeUni et de 55.13% en Australie [24].
Par contre, ces deux études ont trouvé la
même chose que la notre, que les coûts directs dépassent les
coûts indirects soit en Indonésie,où ce dernier est
estimé à 195$ et constitue 40% du coût total, et la Suisse
où il s'élève à 5130$et représente 33% du
coût total [18].
La méthode utilisée pour estimer les coûts
indirects, ou encore appelés les coûts liés à
laproductivité, se réfère souvent à l'approche du
« capital humain », qui évalue les personnes enterme de leur
capacité économique [29].Cette méthode peut être
appliquée pour évaluer les effets temporaires de la maladie surla
capacité de l'individu à accomplir son travail. Par exemple, le
coût qui résulte de l'absence autravail pendant 5 jours est
l'équivalent du salaire journalier moyen multiplié par 5. La
difficultéréside dans le cas où le travail n'est pas
payé par un salaire mensuel tel que le temps quedépensent les
mères de familles à entretenir leurs foyers ou à prendre
soin de leurs enfants.
Et vu qu'une grande proportion de nos patients n'a pas de
travail leur permettant unrevenu mensuel stable, nous avons choisi d'utiliser
le produit intérieur brut par habitant commebase de calcul au lieu du
salaire journalier. Le coût indirect par patient devient alors : le
nombrede journées perdues ou perturbées à cause de
l'épilepsie (pour le malade et son entourage)multiplié par le
produit intérieur brut par habitant et par jour.
Ø Epilepsie et assurance maladie
Un problème auquel était confrontée la
grande majorité de nos patients est celui de la couverture
médicale. Seulement 6,86% des patients de notre échantillon
était couvert par une assurance (Sonas) et qui ne couvre sans doute pas
la globalité des frais médicaux dépensés dans le
cadre de leurs soins. Les 80.39% qui restent doivent supporter, eux
mêmes, toutes les charges du traitement et dans 3,9% la prise en charge
était prise par une mutuelle de santé alors que 8.82% par leurs
employeurs.
Plus précisément, selon le rapport du
Développement humain 2005, les ménages doiventencore supporter
une charge financière directe de 54%. Le financement collectif de la
santé necouvre que 46% des dépenses : 25% sont couverts par le
budget public, 16% par l'assurancemaladie et 5% par d'autres institutions.
- Coût moyen total du traitement
D'après notre étude, la moyenne du coût
total de la prise en charge de l'épilepsie par habitant et par an est de
983.9 $, un coût relativement élevé si on le compare aux
coûts retrouvésdans d'autres pays en voie de
développement.En Colombie par exemple, le coût total du traitement
de l'épilepsie par habitant et par an estestimé à 579$,
alors qu'il est de 344$ aux Indes et 487$ en Indonésie [24].Tandis que
dans les pays développés, ce coût devient très
important et peut mêmeatteindre 15530$ en Suisse, 12389$ aux Etats-Unis
d'Amérique ou 8589$ au Royaume Uni [18].
Alors que dans d'autres pays plus pauvres, en prenant
l'exemple du Burundi, une étudecas témoin menée en 2001 a
montré que le coût total de la prise en charge de
l'épilepsie par patient et par ann'atteint que 48.4$, et ce dans les cas
où les patients étaient sous traitement. Et n'est que de11$ pour
les patients n'ayant pas eu la chance d'être traités [24].
Quant à la répartition de ces coûts, on a
remarqué que les résultats de notre étudeconcordent avec
certains résultats des études réalisées dans
d'autres pays. Qu'ils soient développés ou non, exemple de
l'Indonésie, ce sont les coûts directs qui sont les plusimportants
et représentent 59.9% du coût total. Dans beaucoup d'autres
études contradictoires, aux Indes par exemple, les coûts directs
liés à l'épilepsie n'occupent que presquele quart du
coût total (27% contre 72.9% pour le coût indirect). Même
constat en Colombie (37.1% pour le coût direct et 62.9% pour l'indirect)
et au Royaume Uni (30.3% pour le coût direct et 69.7% pour le coût
indirect).
V. CONCLUSION
Les aspects économiques de l'usage des
antiépileptiques dans la prise en charge de l'épilepsie
représentent une part non négligeable de cettepathologie
chronique qui fait malheureusement l'objet de nombreux préjugés,
de stigmatisations et discriminations. Ceci a plusieurs conséquences :
il limite la recherche d'un traitement pour lesmalades et la formation des
professionnels pour y parvenir.Les médicaments antiépileptiques
génériques contribuent certes à réduire le
coût direct, mais des stratégies supplémentaires devraient
obligatoirement être mises en place, notamment des prix
subventionnés par l'Etat aux médicaments antiépileptiques
ou la gratuité de ces médicaments, à l'instar du programme
de lutte contre le VIH, afin de mieux maîtriser le coût du
traitement et donc l'observance.
Notre étude descriptive transversale menée sur
un an soit du 01 Mai 2016 au 30 avril 2017 a été la
premièrede son genre dans notre milieu, très peu de pays
africainsen ont fait. Notre objectif était d'avoir une idée fixe
sur le coût total des antiépileptiques dansla prise en charge de
l'épilepsie à nos patients et à notre
société. A la grande surprise, on s'est rendu compte de
l'énorme fardeau que cette dernière constitue à
l'échelle individuelle et collective.
PERSPECTIVE ET RECOMMANDATIONS
1. En rapport avec la recherche
Réaliser des études approfondies visant
à :
- Présenter clairement le coût de la prise en
charge proposée par les tradithérapeutes, les rites
appliqués aux patients, les plantes médicinales utilisées,
leur voie d'administration et leur posologie.
- Promouvoir la recherche scientifique dans le domaine de
l'épilepsie et encourager la coopération à tous les
niveaux.
2. En rapport avec l'enseignement
- Réaliser des plaidoyers et plates formes
réunissant chefs, représentants religieux et tradipraticiens de
manière à échanger sur les différents aspects
socioéconomiques impliqués dans la compréhension de la
prise en charge de l'épilepsie.
3. En rapport avec les soins
- Proposer aux responsables politiques de mettre à
disposition les médicaments antiépileptiques de nouvelle
génération à des prix abordables y n pour les couches
mêmes les plus démunies.
- Baisser les prix des examens complémentaires, surtout
en ce qui concerne l'EEG et l'IRM, dans le but de faire d'avantage le
diagnostic des cas d'épilepsie pour une meilleure prise en charge.
REFERENCES
1. Webber M, Loiseau P, Aicardi J, et al. Epilepsies et
épileptiques, questions réponses. Ligue française contre
l'épilepsie, 4è édition, Paris 2000.
2. Kwan P, Brodie MJ. Early identification of refractory
epilepsy. N Engl J Med 2004; 342:314-9.
3. Hajo M. Hamer, Annika S., Christiane A., et al. Direct and
Indirect Costs of Refractory Epilepsy in a Tertiary Epilepsy Center in
Germany.Epilepsia, 47(12):2165-2172, 2006.
4. Wang WZ, Wu JZ, Ma GY, Dai XY, Yang TP, et al. Global
campaign against epilepsy : assessment of a demonstration project in rural
china) Bulletin of the World Health Organization
2008 ;86 :964-969.
5. Sander JW. The epidemiology of epilepsy revisited.
CurrOpinNeurol 2003; 16; 165-70.
6. Chang BS, Lowestein DH. Epilepsy. N Engl J Med 2003;
349:1257-66.
7. Theodore WH, Spencer SS, Wiebe S, et al. ILAE Report
Epilepsy in North America, A Report Prepared under the Auspices of the Global
Campaign against Epilepsy, the international Bureau for Epilepsy, the
Intrnational League Against Epilepsy, and the World Health Organization.
Epilepsia 2006; 1-23.
8. Brown TR, Holmes GL. Epilepsy. N Engl J Med 2003;
344:1145-51.
9. Cross JH. Epilepsy in the WHO European Region: forteing
Epilepsy care in Europe. Epilepsia 2002; 52:187-188.
10. De Recondo J. Sémiologie du système nerveux :
du symptôme au diagnostic. : Flammarion : Niort, 1995.
11. Gessner U, Sagmeister M, et all. The economic impact of
epilepsy in Switzerland. In: Beran RG, ed. Cost of epilepsy: proceedings of the
20th International Epilepsy Congress. Wehr/Baden: Ciba-Geigy Verlag,
1995:67-74.
12. Begley CE, Annegers JF, et all. Estimating the cost of
epilepsy. Epilepsia 1999; 40 (Suppl 8):8-13.
13. Thomas P, Genton P. Epilepsies, Paris : Masson, 2004.
14. Thomas SV, Sarma PS, et all. Economic burden of epilepsy
in India. Epilepsia 2001; 42:1052-1060.
15. Déclaration africaine contre l'épilepsie.
Organisation Mondiale de la santé, 2005.
16. Diagana M, Preux P, et all. Dépistage de
l'épilepsie en zones tropicales : validation d'un questionnaire en
Mauritanie. Bull Soc Pathol Exot.2006 May;99(2):103,7.
17. Eastman R. Epilepsy in South Africa. ActaNeurolscand suppl.
2005; 181:8-11.
18. Almu S, Tadess Z, et all. The prevalence of epilepsy in the
Zay Society, Ethiopia-an area of high prevalence. Seizure, 2006 Apr;
15(3):211-3. Epub 2006 Feb 20.
19. Njamnshi, Dongmo, Sini, Echouffo, Kamdem, Pepouomi,
Atchou. Epilepsy in rural
20. Lusamba J. Profil épidémiologique et
Clinique de l'épilepsie chez l'enfant de 0 à 6 ans.
Mémoire de spécialisation, Kinshasa 2009.
21. Koba B. étude épidémiologique et
Clinique de l'épilepsie à Lubumbashi. Mémoire de
spécialisation, Lubumbashi 2012.
22. Okitundu L.D, Kayembe K, et all. troubles
neuropsychiatriques du nourrisson et du jeune enfant à Kinshasa. Congo
Médical, 2008 ; 5(2) :259-268.
23. Rapport des activités du Centre Neuropsychiatrique
Joseph Guislain. Avril 2017.
24. Epilepsie, Aide mémoire N°999. Organisation
Mondiale de la Santé, 2009.
25. Epilepsie: social consequences and economic aspect.
FastSheet N°166, OMS 2011.
26. Preux PM, DruetCabanac M. Epidemiology and etiology of
epilepsy in Sub Saharan Africa. Lancet Neurol 2005;4: 21-31
27. ForsgrenL .Beghi E, Oun A, Sillanpaa M. The
epidemiologyof epilepsy in Europe, a systematic review. Eur J Neurol
2005;12:245-53
28. Senanayake N, Roman JC. Epidemiology of epilepsy in
developing countries. Bull World helth Org 2003 ;71 :247-58
29. Jalon P. Epilepsy in developing countries. Epilepsia
1997 ;38 :1143-51
30. Hauser WA, Annegres JF, Elveback LR. Mortality in patients
with Epilepsia. Epilepsia 2009 ;21 :399-412
31. Jallon P. Mortality in patients with epilepsy.
CurropinNeurol 2004 ; 17 141 -6
32. Loiseau J, Picot MC, Loiseau P Short-term mortality after
a first epileptic seizure: a population based study. Epilepsia
1999 :40 : 1388-92
33. Mégevand P. Physiopathologie :
phénomène épileptique et épileptogenèse.
In : Jallon P. Epilepsies. DoinRueilMalmaisonCedex 2007 :11-22
34. De Recondo J. Sémiologie du système nerveux
Du symptôme au diagnostic. 2 édition, Flammarion Paris 2004
35. Hamelin S, Vercueil L. Facteurs favorisants des crises
épileptiques. In : Epilepsies. DoinRuel-MalmaisonCedex 2007,
327-35
36. Nakken K O, Solaas MH, Kjeldsen MJ, Friis ML, Pellock JM,
Corey LA. Which seizure-precipitating factors do patients with epilepsy most
frequently report? Epilepsy Behav 2005;6:85-9
37. Frucht MM, Quigg M, Schwaner C, Fountain NB. Distribution
of seizure precipitants among epilepsy syndromes. Epilepsia 2000;41:1534-9
38. Goossens IAZ, Andermann F, Andermann E, Remillard GM.
Reflex seizures induced by calculation, card, or board games, and spatial
tasks : a review of 25 patients and delineation of the epileptic syndrome.
Neurology 2001; 40:1171-6
39. Vercueil L, Hamelin S. Eléments diagnostiques des
crises épileptiques. In : Epilepsies DoinRueilMalmaisonCedex
2007 ;1-10
40. Smith D, Bartolo R, Pickles RM, Tedman BM. Requests for
electroencephalography in a district general hospital: retrospective and
prospective audit. BMJ 2001; 322: 954-7
41. Neufeld MY, Chistik V, Vishne TH, Korczyn AD. The
diagnostic aid of routine EEG findings in patients presenting with a presumed
first-ever unprovoked seizure. Epilepsy Res 2000; 42: 197-202
42. Hamelin S, Casez O, Vercueil L. EEG après privation
de sommeil. Epilepsies 2005 ;17 : 64-71
43. Ahmad S, Beckett MW. Value of serum prolactin in the
management of syncope. Emerg Med J 2004;21:e3
44. Chen FK, So YT, Fisher RS. Use of serum prolactine in
diagnosing epileptic seizures: Report of the therapeutics znd technology
assessment subcommittee of the American academy of Neurology. Neurology 2005;
65: 668-75
45. Rossetti AO, Jallon P ; Traitement médical des
épilepsies. in : Epilepsie Doin Rueil Malmaison Cedex
2007 ;1-10
46. Kwan P, Brodie MJ. Early identification of refractory
epilepsy. N Engl J Med 2000 ;342 : 314-9
47. Jallon P Traitement de l'Epilepsie in : Epilepsie
Doin Rueil Malmaison Cedex 2007 ;1-10
48. Lowenstein DH. Seizures and epilepsy. In Harrison's
principles of internal medecine 16è edition. The McGraw-Hill companies
2005; PP 2357-72
49. Baker GA et al. The stigma of epilepsy: a European
perspective. Epilepsia, 2000; 41:98-104
50. Amir M et al. Self-efficacy and social supportas mediators
in the relation between disease severityand quality of life in patients with
epilepsy.Epilepsia, 1999; 40:216-224
51. Scambler G, Hopkins A. Being epileptic: coming to terms
with stigma. Sociology of Health and Illness, 2006; 8:26-43
52. Ngoungou E.B, Quet F, Dubreuil CM, Marin B, et al.
Epidémiologie de l'épilepsie en Afrique Subsaharienne : une
revue de la littérature. Epilepsies 2006 ; 18 (1) : 25-40
53. Kouadjo Y. Génétique et épilepsie :
à propos d'un foyer d'épilepsie observé dans un village
ivoirien. Medical Thesis, Abidjan, Côte-d'Ivoire, 2000
54. Kaudjhis PJR. Les agrégats de l'épilepsie de
M'brou : approche électroclinique et étiologique. Medical Thesis,
Abidjan, Côte-d'Ivoire, 1995
55. Gbenou HD. Contribution à l'étude de
l'association onchocercoseépilepsie : résultats
préliminaires d'une enquête neuroépidémiologique
à Agbogbomé commune de Paouignan, sous-Préfecture de
Dassa, Zoumé, au Bénin. Medical Thesis, Cotonou, Benin, 2005
56. Osuntokun BO, Adeuja AO, Nottidge VA, et al.
Prevalence of theepilepsies in Nigerian Africans : a community-based
study. Epilepsia1997 ; 28 : 272-9
57. Andriantseheno LM. , Rakotoariuony MC. Aspects
socioculturels de l'épilepsie chez le Malgache. Enquête C.A.P.
faite à Antananarivo. Communication présentée au
Troisième Congrès de Neurologie Tropicale, Fort-de-France,
Martinique, du 30-1-2 Décembre 2008
58. « Congo, République Démocratique
du. » Microsoft® Etudes 2008[DVD]. Microsoft corporation,
2007
59. Preux PM.Contribution à la connaissance
épidémiologique de l'épilepsie subsaharienne. Thèse
de doctorat en santé publique, Université de Limoges,2000:395p
60. Preux PM, Tiemagni F, Fodzol, Ngouagong P, Macharia W,
Dongmo L. Antiepileptic therapies in the Mifi province in Cameroon. Epilepsia
2000;41:432-9
61. Traore H, Diagana M, Debrock A, Ba A, Algad B, Preux PM.
Approche socio culturelle de l'épilepsie en Mauritanie. Med Trop
1998;58:365-8
62. Lusamba. Profil épidémiologique et clinique
de l'épilepsie chez l'enfant de 0 à 6 ans. Mémoire de
spécialisation, Kinshasa 2009.
63. Farnarier G, Guèye L. Facteurs de risques
particuliers des épilepsies enAfrique. Epilepsies 2008 ; 10 :
105-14
64. Subcommission on the Economic Burden of Epilepsy: Final
Report 1998-2001. Epilepsia,43(6);668-673, 2002
65. Thomas SV. Money matters in epilepsy. Neurol India
2000;48:322-9
66. Beghi E, Garattini L, Ricci E, et al. Direct cost of medical
Management of Epilepsy amoung
67. Adults in Italy : A Prospective Cost-of-Illness Study
(EPICOS). Epilepsia 45(2); 171-178,2004.
68. OMS. Epilepsie : conséquences sociales et aspects
économiques. Aide mémoire
69. Danesi MA, Adetunji JB. Use of alternative medicine by
patients with epilepsy : a survey of 265 epileptic patients in a developing
country. Epilepsia2004 ; 35 : 344-51
70. Ellison RE, Guvener A, Feksi G, Placencia M, Shorvon S. A
study of approaches to antiepileptic drug treatment in four countries in the
developing world. In :Dreifuss F, et al., eds. Advances in
epileptology, XVIIth Epilepsy International Symposium. New York : Raven
Press, 2008
71. Meinardi H, Scott RA, Reis R, Sander JW, ILAE Commission
on the Developing World. The treatment gap in epilepsy : the current
situationand ways forward. Epilepsia2001 ; 42 : 136-49
| 


