INTRODUCTION
Aujourd'hui, des enfants meurent encore
de déshydratation aiguë. Nous ne pouvons donc banaliser cette
question classique de la pédiatrie d'urgence, d'autant plus qu'il s'agit
d'une pathologie fréquente. Il est possible actuellement de proposer des
protocoles simples basés sur une physiopathologie claire qui permettent
de faire face à la majorité des situations.
Quatre points sont essentiels à retenir :
· Un enfant est essentiellement constitué
d'eau.
· Celle-ci est principalement située dans le
secteur extra cellulaire.
· Son renouvellement est très rapide.
· Le nourrisson dépend entièrement
d'autrui pour satisfaire ses besoins hydriques.
Ces principes permettent de comprendre la grande
fragilité du nourrisson à tout déséquilibre de sa
balance hydrique.
Ils permettent également de comprendre la
gravité potentielle des déshydratations et leur retentissement
rapide sur le secteur extra cellulaire et notamment sur la volémie. La
baisse de la volémie peut conduire au choc hypovolémique et par
conséquent à une défaillance multi viscérale qui
fait toute la gravité des déshydratations. La
particularité de ces chocs est qu'ils peuvent survenir très
brutalement chez un enfant qui donnait l'illusion d'avoir une
déshydratation modérée quelques heures auparavant.
Au cours d'une diarrhée, l'évaluation de
l'état d'hydratation de l'enfant est primordiale, notamment
l'appréciation du pourcentage de la perte de poids (moins de 5% :
déshydratation bénigne ; 6 à 9% : déshydratation
moyenne ; 10% et plus : déshydratation sévère). En cas de
signes de gravité (état de choc, troubles de la conscience, perte
de poids importante), l'hospitalisation peut s'avérer urgente. Le jeune
âge (moins de 3 mois), la dénutrition, la fièvre, les
vomissements incoercibles, un contexte familial difficile peuvent aggraver le
risque de déshydratation
PROBLEMATIQUE
La cause principale des déshydratations chez
les nourrissons est la gastroentérite qui est
généralement due à de mauvaises conditions
d'hygiène, mauvaise préparation des biberons, l'utilisation des
biberons non désinfectés, et l'utilisation d'eau non
traitée ( réservoir )
Alimentation de l'enfant non préparée
selon les règles de salubrité participe dans la persistance de ce
problème, et d'une façon générale absence de
salubrité dans la famille de cet enfant.
La déshydratation c'est une perte partielle ou totale
de l'eau du corps humain. Les tous petits, nourrissons et bébés
sont très sensibles au problème de la déshydratation, en
effet, ils sont très sensibles à cause d'une transpiration plus
importante que celles des enfants plus grands et que les adultes, car la
régulation thermique de leur corps n'est pas encore bien établie.
D'autre part le nourrisson qui ne parle pas encore aura beaucoup de mal
à faire comprendre qu'il a soif !!! Comment va se traduire la
déshydratation chez le bébé ? Après une
période de transpiration excessive, il va attraper une peau sèche
et très chaude, il va avoir une fièvre très
élevée, les yeux creusés, souffrir de diarrhées
aiguës, gastro-entérite, il va connaître de
l'hyperexcitabilité, et de suite des signes de somnolence. Chez le
nourrisson, une déshydratation, peut mener au coma, qui pourra laisser
des séquelles qui pourraient être irréversibles. La
déshydratation peut aussi mener le bébé à la mort,
si un traitement est trop tardif. La déshydratation est, ne l'oublions
pas une urgence médicale, ou le seul traitement envisageable ne se fait
qu'en milieu hospitalier.
La prise en charge n'est pas que médicale elle est
aussi éducative.
Objectifs :
Objectifs
terminaux, l'étudiant est capable de :
· Diagnostiquer un état de déshydratation
et en évaluer la gravité.
· Conduire une démarche et paraclinique en vue
d'établir le diagnostic étiologique infirmière.
· Savoir exécuter les mesures
thérapeutiques et la surveillance.
Objectifs pédagogiques intermédiaires, l'IDE
est capable de :
· Définir un état de déshydratation
et expliquer les particularités des compartiments hydriques chez
l'enfant.
· Enumérer les signes cliniques propres à
la déshydratation extracellulaire et à la déshydratation
intracellulaire.
· Evaluer la gravité de la
déshydratation.
· Collecter et interpréter les données
anamnestiques et de l'examen clinique en vue d'une orientation
étiologique.
· Ordonner, justifier et interpréter les examens
complémentaires nécessaires à l'évaluation de la
déshydratation et à l'établissement du diagnostic
étiologique.
· Exposer les principes du traitement et de sa
surveillance.
· Citer les indications d'une hospitalisation en urgence
et décrire les mesures à prendre avant l'arrivée à
l'hôpital.
· Enumérer les complications et leurs
circonstances de survenue.
· Savoir donner conseils aux parents des enfants
déshydratés.
I DÉFINITION :
La déshydratation aiguë du nourrisson
se caractérise par la perte rapide et brutale d'une grande
quantité d'eau et d'électrolyte.
C'est une urgence médicale et peut compromettre
le pronostic vital de l'enfant, si elle n'est pas traitée.
90% des déshydratations sont liées
à des pertes digestives, notamment des diarrhées ou l'association
de diarrhées à des vomissements, en particulier dans le cadre des
gastro-entérites aiguës.
Le témoin clinique majeur est une perte de poids
rapidement significative.
Le nourrisson est tout spécialement exposé
à ce risque en raison des particularités de son
métabolisme hydro-électrolytique.
II RAPPELS PHYSIOPATHOLOGIQUE
Il est important de connaître quelques
particularités du métabolisme de l'eau du nourrisson et les
grands mécanismes de déshydratation rencontrés à
cet âge.
Ces particularités sont d'autant plus
vraies que l'enfant est petit. De façon plus précise, un
nourrisson est constitué de 70 à 80 % d'eau, dont 45 % se trouve
dans le secteur extra cellulaire ; ses besoins sont de 100 ml/kg/jour. Le grand
enfant est constitué de 60% d'eau dont seulement 20 % se situe dans le
secteur extra cellulaire et ses besoins sont de 20 ml/ kg/jour.
II-1 LES PRINCIPAUX MÉCANISMES DES
DÉSHYDRATATIONS :
Il est classique de séparer les
déshydratations en déshydratations intra-cellulaires et
déshydratations extra-cellulaires. Cette distinction est artificielle
car les déshydratations sont le plus souvent globales. D'autre part
cette nuance a peu d'intérêt pratique.
Il est également habituel de classer
les déshydratations suivant la perte respective d'eau et de sel.
* Si la perte d'eau est égale à la perte de
sel, la natrémie est normale, et l'osmolarité sanguine est
normale et la déshydratation est dite isotonique. C'est le cas des
déshydratations par brûlures (le plasma perdu au niveau de la
brûlure contient 150 mEq/l de sel), et des diurèses osmotiques
(les urines dans ce cas contiennent 100 mEq de sel par litre. C'est surtout le
cas de bon nombre de déshydratations par diarrhée.
* Plus souvent, la perte d'eau est supérieure
à la perte de sel. Il existe alors une hypernatrémie et la
déshydratation est hyperosmolaire ou hypertonique. C'est le cas de la
majorité des gastro-entérites aiguës (les vomissements
contiennent 50 mEq/l de sel), des coups de chaleur (la sueur contient 10 mEq de
sel par litre) et des diabètes insipides (il s'agit d'une perte d'eau
libre non liée au sel).
* Plus rarement, la perte de sel est plus importante que
la perte d'eau. Il existe alors une hyponatrémie et l'osmolarité
sanguine est basse ; la déshydratation est dite hypotonique. C'est le
cas des syndromes de perte de sel.
III
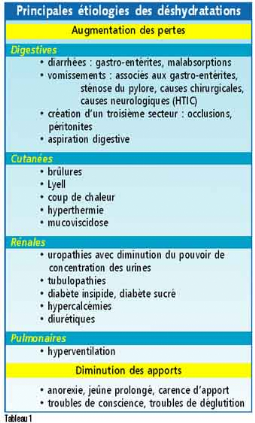
ÉTIOLOGIE
Théoriquement un
déséquilibre de la balance hydrique peut être
entraîné par une augmentation des pertes ou par une insuffisance
d'apports. Dans l'immense majorité des cas, les déshydratations
du nourrisson sont dues à une augmentation des pertes. Les causes
peuvent être
III-1 DIGESTIVES
a) Diarrhées aiguës (90%)
En effet, les diarrhées, notamment par
gastro-entérite virale, représentent 80% des causes de
déshydratation du nourrisson. Il s'agit le plus souvent de
diarrhée à rotavirus évoluant par épidémie
hivernale. Il peut s'agir également de diarrhée invasive
liée à différents germes entéropathogènes
(salmonelle, shigelle, colibacille).
b) Vomissements, asp gastrique, stomies,
fistules.
III-2 URINAIRES :
· Tubulopathies : congénitales (diabète
insipide néphrogénique).
· uropathies malformatives.
· Diabète insipide pitressosensible.
· Polyuries osmotiques : diabète sucré,
levée d'obstacle.
· Insuffisance surrénale
III-3 CUTANEES :
a) Coup de chaleur. - déshydratation - insolation
Le coup de chaleur est une défaillance du
système naturel de thermorégulation qui permet à la
température interne du corps de rester à 37°C. Il touche
surtout les enfants. Il est dû à une trop forte chaleur ambiante
(>30°C), l'humidité, l'absence de vent. Le symptôme
principal est une fièvre supérieure à 39°5. La peau
est sèche et brûlante. En l'absence de traitement, des douleurs
musculaires puis des troubles du comportement surviennent. Le coma et la mort
suivent.
La déshydratation peut être mortelle et menace
surtout les enfants et les personnes âgées. Sa prévention
impose une hydratation adaptée et il faut penser à proposer de
l'eau à l'enfant avant qu'il le la réclame. Il ne faut jamais
laisser un enfant dans un véhicule à l'arrêt fenêtres
fermées au soleil.
b) Brûlures étendues, Lyell.
c) Hyperventilation pulmonaire
IV DIAGNOSTIC :
Les signes cliniques apparaissent
pour une perte de poids supérieure à 5%.
La sensibilité de chaque signe pris
individuellement est médiocre d'où l'importance de leur
association et surtout la nécessité de
quantifier la
déshydratation en pesant l'enfant. La distinction classique entre signes
des déshydratations extra ou intra cellulaire à peu
d'intérêt pratique comme nous l'avons cité. En fait, tout
dépend de la rapidité d'installation de la déshydratation.
Si la perte d'eau s'installe lentement, elle touchera également le
secteur extra et intracellulaire. Si, à l'inverse, elle est rapide,
c'est le secteur extracellulaire qui sera le plus touché.
IV-I DIAGNOSTIC CLINIC:
Les signes cliniques s'extériorisent pour une
perte de poids supérieure à 5%. La sensibilité de chaque
signe pris individuellement est médiocre, d'où l'importance de
leur association.
· L'interrogatoire recherche les
antécédents, précise l'ancienneté des troubles et
les modalités diététiques, y compris une éventuelle
réhydratation orale.
· La perte de poids est le principal symptôme ;
elle est estimée sur la base d'une pesée récente ou d'une
extrapolation de la courbe de poids du carnet de santé.
· L'estimation des pertes liquidiennes est
habituellement accessible à l'interrogatoire : diarrhée,
vomissements, fièvre.
· Les signes de déshydratation sont
généralement mixtes avec, à divers degrés:
-- des signes de déshydratation extracellulaire :
pli cutané, dépression de la fontanelle (à examiner en
position semi-assise), hypotonie des globes oculaires, hypotension
artérielle, oligurie.
-- des signes de déshydratation intracellulaire : soif,
sécheresse des muqueuses (langue, face interne des joues), fièvre
inexpliquée, somnolence.
· Dans tous les cas, il faut savoir
reconnaître les signes de gravité : perte de poids
supérieure à 10 % du poids du corps ; oligo-anurie ;
fièvre ; polypnée par acidose métabolique ; allongement du
temps de recoloration cutanée (> 3 s) ; collapsus; signes
neurologiques (agitation, troubles de conscience).
|
EVALUATION DE LA DESHYDRATATION DU
NOURRISSON
Académie américaine de pédiatrie -
Centers of Disease Control et Prevention - Prescrire N° 207
|
|
.
|
Déshydratation légère
|
Déshydratation modérée
|
Déshydratation grave
|
|
Perte de poids
|
3 à 5%
|
6 à 9%
|
>10 %
|
|
Absence de larmes
Aspect "malade"
Sécheresse des
muqueuses
Remplissage capillaire > 2 secondes
|
Moins de 2 signes cliniques
|
2 signes cliniques
|
Au moins 3 signes cliniques
|
|
Diurèse
|
un peu diminuée
|
< 1 ml/kg/heure
|
Trés < à 1 ml/kg.heure
(rares urines dans
les couches)
|
|
Etat de conscience
|
Normal
|
Normal +/- agitation
|
+/- léthargique mais normal possible
|
|
Yeux
|
Normaux
|
Orbites creusées
Yeux cernés
|
Orbites profondément creusées
|
|
Pli cutané
|
Normal
|
Persistant
|
Persistant
|
|
Fontanelle
|
Normale
|
Déprimée
|
Déprimée
|
|
Extrémités
|
Chaudes
|
Normales
|
Froides et marbrées
|
|
Pression artérielle
(difficile à mesurer)
|
Normale
|
Normale
|
Normale à basse
|
|
Fréquence cardiaque
|
Normale
|
Augmentée > 150/mn
|
Augmentée > 150/mn
Une bradycardie peut être
pésente en cas de déshydratation importante
|
|
Amplitude du pouls
|
Normale
|
Normale à un peu diminuée
|
Assez diminuée
|

IV-2 EXAMENS BIOLOGIQUES
Dans la majorité des cas les examens
biologiques sont inutiles. C'est le cas des déshydratations
modérées dont la cause est évidente.
Dans les autres cas, ils sont nécessaires.
Ils ont pour but d'apprécier la gravité de la
déshydratation et surtout ils sont indispensables pour conduire la
réhydratation.
IV-2-1 LES EXAMENS SANGUINS :
a) Ionogramme :
Le ionogramme sanguin permet de noter une
hémoconcentration (augmentation de l'hématocrite et de la
protidémie) et une insuffisance rénale qui est le plus souvent
fonctionnelle (augmentation de l'urée et de la créatinine
sanguine). La natrémie est fonction du mécanisme de la
déshydratation.
Les grandes hypernatrémies doivent faire penser
à un excès d'apport sodé par mauvaise reconstitution des
solutions de réhydratation. A l'inverse, les grandes
hyponatrémies peuvent être observées chez les enfants
réhydratés avec de l'eau pure.
L'hyperkaliémie est liée à la
souffrance cellulaire, à l'acidose et à l'insuffisance
rénale. L'hypokaliémie est plus rare et peut être due aux
vomissements ou à la correction de l'acidose.
Une hypocalcémie, une hyperphosphorémie,
sont retrouvées dans les déshydratations sévères.
L'hyperglycémie est fréquente dans les déshydratations
hypernatrémiques. Elle peut être très importante. Il faut
en tenir compte dans le calcul de la natrémie (une augmentation de la
glycémie de 1 g/l entraîne une diminution de la natrémie de
1,6 mEq/l.
Les gaz du sang peuvent mettre en
évidence une acidose métabolique due à la production
d'ions H+ par souffrance cellulaire, de corps cétoniques, d'acide
lactique, à une perte accrue de bicarbonate par diarrhée, ou par
tubulopathie.
L'alcalose métabolique est très rare et
peut être due à des vomissements. Elle doit faire
immédiatement évoquer une sténose du pylore chez le
nourrisson.
L'osmolarité, demandée sur
l'ionogramme sanguin, sera élevée en cas de déshydratation
hypernatrémique ou à l'inverse basse dans les
déshydratations hyponatrémiques.
b) DANS LES URINES :
Les examens urinaires, glycosurie, urée,
créatinine, osmolarité, pH, sont importants à obtenir
dès la première miction. Ils renseignent sur l'adaptation
rénale, la cause rénale ou extra-rénale de la
déshydratation, le caractère fonctionnel ou organique d'une
insuffisance rénale.
Une oligurie associée à une
déshydratation traduit une adaptation rénale et doit faire
rechercher une cause extra-rénale à la perte
hydro-électrolytique. A l'inverse, une diurèse normale ou
augmentée associée à une déshydratation traduit une
inadaptation rénale et doit faire rechercher une cause rénale.
c) LES AUTRES EXAMENS :
Des examens sont réalisés en fonction
du contexte : numération formule sanguine, examens microbiologiques
(E.C.B.U., hémoculture, coproculture, recherche virale, ponction
lombaire).
V COMPLICATIONS:
Les complications doivent être
recherchées lors de l'examen initial et au cours de la surveillance.
V-1 LE CHOC HYPOVOLÉMIQUE :
C'est lui qui met en jeu le pronostic vital de
l'enfant. Il peut être très trompeur car la chute de la tension
artérielle chez l'enfant est un signe tardif. D'autre part, le choc peut
être quasiment inaugural. S'il se prolonge il peut entraîner une
défaillance multi viscérale responsable du
décès.
V-2 LES COMPLICATIONS NEUROLOGIQUES :
Il s'agit le plus souvent de convulsions voire
d'état de mal convulsifs. Ces convulsions surviennent le plus souvent au
cours de la réhydratation trop rapide d'une déshydratation
hypernatrémique. Il s'agit donc d'une erreur de réhydratation.
Celle-ci a entraîné une chute trop rapide de la natrémie
qui a pour conséquence un oedème des cellules
cérébrales.
Ce type d'accident est prévenu par l'utilisation
de soluté contenant au moins 5 grammes de NaCl par litre dans les
déshydratations hypernatrémiques. En effet, il convient de faire
baisser très lentement la natrémie.
En cas de convulsions par chute trop rapide de
celle-ci, le traitement repose sur l'administration de Nacl 1,5 mEq/kg par voie
veineuse. L'état de mal épileptique nécessite le transfert
de l'enfant en réanimation.
Les autres complications neurologiques sont tout à
fait exceptionnelles. Il s'agit de l'hématome sous-dural qui est plus un
mythe qu'une réalité, et des thromboses veineuses
cérébrales ou hémorragies intra-parenchymateuses.
V-3 LES COMPLICATIONS RÉNALES :
Il s'agit des insuffisances rénales
fonctionnelles, plus fréquentes que l'insuffisance rénale
organique. La différence est faite par l'étude du rapport
urée urinaire/urée plasmatique, Na urinaire/K urinaire. La
thrombose des veines rénales est exceptionnelle après l'âge
de 6 mois et doit être évoquée devant une hématurie
associée à une augmentation du volume des reins. Il peut s'agir
également d'une nécrose corticale due au choc. Celle-ci se
traduira par une anurie qui devra être surveillée en
réanimation.
VI SURVEILLANCE:
La surveillance est avant tout clinique:
- poids toutes les 6 heures;
- volumes bus si la réhydratation est effectuée
par voie orale;
- abondance des selles;
- diurèse toutes les 6 heures;
- température;
- diminution des signes de déshydratation;
- périmètre crânien tous les jours
(complication neurologique);
- ionogramme sanguin toutes les 4 à 6 heures dans les
formes sévères et les déshydratations
hypernatrémiques.
VII TRAITEMENT:
VII-1 CHOC HYPOVOLEMIQUE:
* Mettre en place une voie veineuse. Le recours aux
voies veineuses d'urgence (sinus longitudinal supérieur chez le
nourrisson, voie intra-osseuse chez le nourrisson ou l'enfant) est parfois
nécessaire.
* Déchoquer l'enfant aussi vite que le permet la
voie veineuse en administrant du sérum salé isotonique par bolus
de 10ml/kg
- Les bolus de 10ml/kg sont renouvelés
jusqu'à diminution de la tachycardie, normalisation du temps de
recoloration (inférieur à 3 secondes), normalisation de la
tension artérielle, amélioration de l'état de conscience.
- Un remplissage de 30 à 40ml/kg, voire plus, est
parfois nécessaire.
VII-2 DESHYDRATATION
VII-2-1 REHYDRATATION ORALE:
C'est une thérapie à
l'efficacité démontrée. Quel que soit le mécanisme
de la diarrhée, apparaît une fuite d'eau et d'électrolytes.
La réhydratation orale au cours d'une diarrhée est basée
sur le fait démontré expérimentalement et cliniquement que
le processus d'absorption de sodium et de glucose au niveau intestinal,
facilité par la présence concomitante de ces deux
éléments, reste fonctionnel malgré les lésions des
entérocytes induites par la gastro-entérite.
Les SRO sont recommandés par l'OMS qui les ont
adopté depuis 1978 comme premier moyen de lutte contre la
diarrhée, ce qui a permis de réduire le nombre de
décès infantiles
La réhydratation orale doit toujours être
préférée en dehors de ses contre-indications.
Les
contre-indications à la réhydratation orale sont:
* absolues:
- Etat de choc sévère ou persistant;
- - troubles de la conscience;
- - acidose sévère;
- - suspicion d'affection chirurgicale;
* relatives:
- diarrhée sanglante ou purulente;
- diarrhée profuse (supérieure à
10ml/kg/h).
Les solutés de réhydratation orale contiennent
des glucides, du sodium (environ 50mEq/l), du potassium, un alcalin
(bicarbonate ou citrate).
- Ils sont administrés ad libitum en fonction de la
soif de l'enfant.
- L'administration doit être fractionnée,
surtout si l'enfant vomit. Dans ce cas, il faut donner le soluté bien
frais, par petites gorgées, éventuellement même, au
début, à la cuillère.
- Ils ne doivent pas être administrés seuls
plus de 24 heures.
VII-2-2 REHYDRATATION PAR VOIE VEINEUSE:
La réhydratation par voie veineuse est
utilisée lorsque la réhydratation orale est
contre-indiquée.
Schématiquement, on distingue deux situations:
a) Déshydratation hypernatrémique:
Dans la déshydratation hypernatrémique (Na
supérieur à 150mEq/l), il faut éviter une baisse rapide de
la tonicité du secteur extracellulaire qui serait responsable de
mouvements d'eau rapides du secteur extracellulaire vers le secteur
intracellulaire et de la création d'un oedème
cérébral.
* La réhydratation doit être lente, de
façon à normaliser la natrémie en 48 à 72 heures.
* Sérum glucosé 5%, 100 à 120 ml /kg
/ 24h avec : - NaCl à 2g/l;
- KCl à 2g/l (si kaliémie normale et
diurèse);
- avec du gluconate de calcium à 2g/l.
b) Déshydratation isonatrémique ou
hyponatrémique:
Dans la déshydratation isonatrémique ou
hyponatrémique, la réhydratation peut être plus rapide.
* On utilise du sérum glucosé 5% ou 10%,
à la dose de 150 à 200ml/kg/24h avec du NaCl à 3 à
6g/l, avec du KCl à 1,5g/l (si kaliémie normale et
diurèse), avec du gluconate de calcium à 1g/l.
- Correction d'une hyponatrémie
sévère (Na inférieur à 125mEq/l):
Elle traduit
une hyperhydratation intracellulaire avec oedème cérébral.
Pour faire remonter la natrémie au-delà de 125mEq/l, la
quantité de sodium à administrer peut être calculée
grâce à la formule suivante: mEq de sodium à administrer =
(125 - natrémie du malade) x 0,6 x poids en Kg.
VII-3 CORRECTION D'UNE ACIDOSE MÉTABOLIQUE
L'administration de bicarbonate est rarement
nécessaire, l'acidose métabolique se corrigeant avec la
réhydratation.
Si le pH est inférieur ou égal à
7,10, on peut administrer 1 à 2mEq/kg de bicarbonate de Na 14 à
p. mille.
VIII SEL DE RÉHYDRATATION
Les SRO sont des produits constitués
d'électrolytes, d'agents alcanisants (citrates ou bicarbonates) et de
glucides.
VIII-1 COMPOSITION ET FONCTION DES SOLUTES
. La composition des SRO prend en compte les autres
pertes hydro-électrolytiques induites par la diarrhée :
alcalinisant, potassium, chlore. Les apports de glucides (glucose, saccharose
ou dextrine maltose) déterminent la charge osmotique qui ne doit jamais
excéder 270 mosm/l pour ne pas être délétère
sur le tube digestif déjà lésé par la
diarrhée.
.Les SRO visent à compenser les pertes
hydroélectrolytiques.
- Les électrolytes servent à
compenser les pertes.
- Les glucides permettent un apport énergétique
tout en améliorant l'acceptabilité de la solution par
l'enfant.
- La présence de bicarbonates et/ou de citrates vise
à prévenir ou traiter
- toute acidose.
Le 23 MARS 2006 L'Organisation mondiale de la Santé
(OMS) et l'UNICEF ont annoncé une nouvelle formule pour la fabrication
des sels de réhydratation orale (SRO), qui permettra de mieux lutter
contre les diarrhées aiguës et de progresser vers la
réalisation de l'objectif du Millénaire pour le
développement consistant à réduire des deux tiers d'ici
2015 la mortalité de l'enfant.
La diarrhée est actuellement la deuxième cause
de décès d'enfants, tuant 1,9 million de jeunes enfants chaque
année, principalement par déshydratation.
La dernière formule améliorée des SRO
contient moins de glucose et de sodium (245 mOsm/l contre 311 mOsm/l
précédemment). La plus faible concentration de la nouvelle
formule permet une absorption plus rapide des liquides, ce qui réduit la
nécessité du recours aux perfusions et facilite le traitement des
enfants souffrant de diarrhée aiguë non cholérique sans
hospitalisation.
L'utilisation des SRO est le moyen le plus simple, le plus
efficace et le moins cher pour maintenir les enfants en vie au cours
d'épisodes de diarrhée sévères. La solution de SRO
est absorbée par l'intestin grêle remplaçant ainsi l'eau et
les électrolytes perdus. L'OMS publie les seules spécifications
internationales de qualité actualisées pour cette formule et
l'UNICEF est le principal fournisseur de SRO pour les pays pauvres. L'OMS et
l'UNICEF ont conjointement publié des directives pour la production des
nouveaux SRO.
L'OMS et l'UNICEF recommandent aux pays de fabriquer et
d'utiliser les nouveaux SRO à la place de la formule
précédente. L'OMS et l'UNICEF aideront les autorités
nationales à élaborer des directives et des procédures de
fabrication pour la nouvelle composition. La mise en place d'une production
locale de SRO sera une étape essentielle pour permettre aux pays de
répondre à leurs propres besoins dans la lutte contre les
maladies diarrhéiques.
Selon l'OMS et l'UNICEF, la thérapie par
réhydratation orale devrait être associée à des
conseils en matière d'alimentation. La fourniture de suppléments
de zinc (20 mg de zinc par jour pendant 10 à 14 jours) et la poursuite
de l'allaitement au sein au cours des épisodes de diarrhée
aiguë protègent contre la déshydratation et réduisent
la consommation de protéines et de calories, ce qui permet d'obtenir un
effet maximum sur la réduction de la diarrhée et de la
malnutrition chez l'enfant.
Les recommandations détaillées
concernant la fourniture et la production des SRO figurent dans la publication
conjointe révisée OMS/UNICEF intitulée
"
Oral Rehydration Salts: Production of the New ORS ".
IX TECHNIQUES DE REHYDRATATION
Faire le choix d'une technique de réhydratation est un
acte thérapeutique; ce geste implique que les avantages pour le petit
patient soient supérieurs aux inconvénients qu'il faudra donc
savoir évaluer préalablement.
On peut schématiquement considérer deux grands
groupes:
IX-1 LA DESHYDRATATION LEGERE OU MODEREE
La perte de poids est inférieure à 10 % ; cette
situation n'entraîne pas ou peu de signes cliniques, en particulier, il
n'y a pas de pli cutané.
IX-1-1 LA REHYDRATATION PAR VOIE ORALE (RVO)
La solution de réhydratation orale (SRO)
proposée par l'OMS comprend pour un litre d'eau : chlorure de sodium
3,50 g, bicarbonate 2,50 g, chlorure de potassium 1,50 g, glucose 20 g. Elle
doit être renouvelée toutes les douze à vingt quatre
heures; l'eau doit être préalablement bouillie mais la solution
elle-même ne doit pas être portée à
ébullition.
a) Modalités pratiques: sous
surveillance au centre de soins pendant les quatre à six
premières heures du traitement, on apportera à l'enfant: 50 ml
à 100 ml/kg de solution, à intervalles très
rapprochés de cinq à dix minutes, et par petites quantités
(cuiller à café).
Au terme de cette période, le refus de l'enfant, des
vomissements répétés, l'aggravation de la perte de poids
ou l'apparition des signes cliniques nets de déshydratation doivent
faire abandonner la RVO pour une autre technique.
En revanche, si l'enfant prend du poids et si son état
s'améliore, la RVO peut alors être poursuivie à domicile
sur la base d'un total de 100 à 200 ml/kg/24 heures dans la mesure
où les parents sont attentifs aux contre-indications simples
précédentes.
IX-1-2 LA VOIE NASO-GASTRIQUE
a) Matériel: une sonde en plastique ou
en caoutchouc; son diamètre interne de 1,3 mm à 3,9 mm (calibre 4
à 12) ; sa longueur est de 40, 50 ou 125 cm; une seringue de 10 ou 20 ml
adaptable; un stéthoscope et des flacons de SRO.
b) Technique: La longueur de tube à
prévoir pour atteindre l'intérieur de l'estomac est égale
à la distance comprise entre la pointe du nez et l'ombilic de l'enfant.
Il faut s'assurer que son extrémité est bien dans l'estomac, non
dans les poumons: pour cela l'auscultation de la région gastrique
révèle un bruit de gargouillement lors de la
pénétration d'air introduit à l'aide de la seringue; on
examinera également la cavité buccale afin de vérifier que
la sonde n'y est pas enroulée. Une fois en place, la fixation se fait en
" moustache " sur la lèvre supérieure et non sur la narine
c) Modalités pratiques:
Préconisée chez les enfants qui
vomissent constamment ou qui refusent de boire; un système de tubulure
à perfusion peut être fixé à la sonde et
relié à la solution de réhydratation, évitant les
injections à la seringue souvent trop rapides. On administre 100 ml/kg
pendant les six premières heures fractionnés en douze gavages
continus d'une demi-heure chacun. Mêmes contre-indications que la
RVO.
IX-2. LA DESHYDRATATION IMPORTANTE OU
SEVERE :
Ce groupe comprend les enfants dont la perte de poids
est supérieure ou égale à 10 %, et ceux qui n'ont pas
répondu aux techniques précédentes.
Le pli cutané est franc et des signes de gravité
(collapsus ou troubles de la conscience) apparaissent lorsque la perte de poids
est supérieure ou égale à 15 %. La perfusion intraveineuse
(PIV) est ici obligatoire; elle nécessite dans
tous les cas une désinfection large et soigneuse de la
peau avec un antiseptique puissant.
On distingue deux catégories de techniques:
· l'abord veineux périphérique de pratique
courante,
· et l'abord veineux face aux situations d'urgence
où le pronostic vital est engagé.
1-L'ABORD VEINEUX PERIPHERIQUE DE PRATIQUE COURANTE
a) MATERIEL ET MISE EN PLACE :
Il est à usage unique et de deux types:
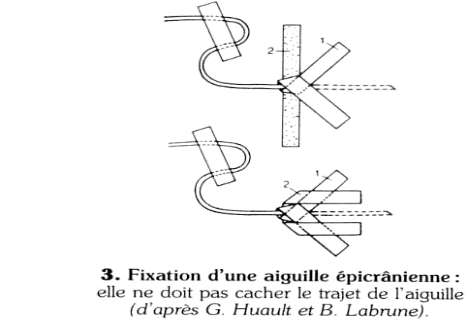
* l'épicrânienne : les calibres
utilisés vont de 27 Gauge (4/10° mm de diamètre) à 19
Gauge (11/10° mm); la longueur moyenne de l'aiguille est de 15 mm.
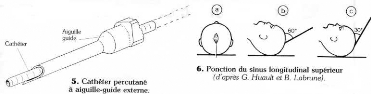
* le cathéter transcutané
(schéma 2): l'aiguille-guide métallique interne
dépasse le cathéter externe à son extrémité
distale ; les calibres utilisés vont de 24 Gauge (56/100° mm)
à 16 Gauge (165/1000° mm) ; lorsqu'on est dans la veine, le sang
reflue à l'intérieur du cathéter; on fait alors glisser
celui-ci le long de l'aiguille-guide puis on enlève celle-ci ; il est
nécessaire de laisser le sang refluer pour purger toute trace d'air; son
utilisation nécessite une veine de plus gros calibre que
l'épicrânienne, mais il est bien toléré et sa
longévité est supérieure.
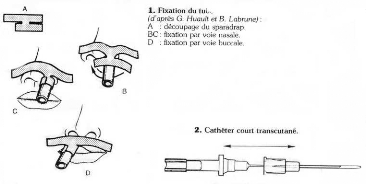
b) Fixation
Il est important de ne pas laisser le matériel mis en
place coulisser à travers l'orifice cutané: les germes de surface
pénètrent alors directement dans la circulation, source
d'infection ; la fixation est effectuée à l'aide de deux
sparadraps (schéma n° 3) qui ne doivent pas cacher le trajet.
L'immobilisation du membre concerné se fait sur une
planchette à l'aide de bandes élastiques ou de sparadrap en
évitant de faire le tour complet de la circonférence du membre:
ceci entraîne un effet de garrot.
L'immobilisation de la tête est plus difficile: la bande
élastique fixant celle-ci est attachée sur les parties fixes du
lit.
c) Le choix des veines :
· Les veines superficielles du membre supérieur:
dos de la main, avant-bras, en règle bien visible; il faut éviter
autant que possible les veines des plis de flexion où l'immobilisation
est difficile.
· Les veines superficielles du membre inférieur:
dos du pied, saphène externe et interne; moins souvent utilisées
en raison des risques accrus de souillure dus à la proximité des
sphincters.
· Les voies épicrâniennes sont des veines de
choix dans les premiers mois de la vie: elles deviennent de moins en moins
apparentes et plus difficiles à ponctionner avec l'âge.
· La veine jugulaire externe est le plus gros tronc
veineux superficiel visible chez le nourrisson et chez l'enfant.
Pour l'aborder, l'installation de l'enfant doit être
parfaite: épaules soulevées par un billot, tête franchement
tournée du côté opposé à la ponction, plan du
cou horizontal dans le prolongement du tronc, l'opérateur se place
à la tête du patient. Les repères sont pris avec la main
gauche: pouce sur la saillie mastoïdienne, médius dans la
fourchette sternale, index à mi-chemin de ces deux premiers
repères sur le pouls carotidien. L'aiguille est introduite en dehors de
l'index à 450 sur le plan du cou, et poussée de un à deux
cm, en visant le mamelon droit. Le reflux de sang est souvent immédiat,
parfois ce n'est qu'au retour que la ponction est obtenue.
d) Précautions - incidents - accidents
· Le cathétérisme accidentel d'une
artère se traduit par le reflux de sang rouge vif dans la tubulure. Cet
incident implique le retrait immédiat du matériel posé et
la compression locale de plusieurs minutes afin d'éviter la constitution
d'un volumineux hématome.
· L'apparition d'une rougeur ou d'une infiltration doit
conduire également au retrait du matériel même si la
perfusion a un débit satisfaisant: ces signes traduisent toujours une
lésion de la veine.
· Les produits hypertoniques (glucosé 1 0 % par
exemple), ou dont le pH est très éloigné de 7 (très
acide ou très basique), sont irritants pour les veines: il faut donc
éviter de les utiliser en perfusion périphérique.
· Dans la veine jugulaire externe, la pression est
négative: il faut absolument éviter
l'introduction d'une bulle d'air en plaçant une seringue de
sérum physiologique à l'extrémité du
matériel utilisé; dans le cas contraire, une embolie gazeuse
rapidement fatale peut survenir.
· Les complications infectieuses imposent une
surveillance pluriquotidienne afin de prévenir une veinite, une
lymphangite ou un abcès cutané.
· Une septicémie secondaire à une
thrombophlébite ou un abcès cutané est possible; ainsi,
toute fièvre inexpliquée impose l'ablation du matériel de
perfusion.
e) L'abord veineux face aux situations
d'urgence
Deux solutions sont offertes:
- l'une condamne la veine de façon définitive:
c'est la dénudation qu'il faut tendre à abandonner,
- l'autre conserve en principe la perméabilité
de celle-ci: c'est le cathétérisme percutané qu'il faut
développer.
* L'objectif
Il est de perfuser rapidement une
grande quantité de liquides, ou d'administrer des produits
hypertoniques.
* La méthode
Quelle que soit la méthode utilisée, la
technique doit être aseptique: lavage des mains et des avant-bras de
l'opérateur, habillage chirurgical, préparation du
matériel sur champ stérile et large désinfection de la
zone de ponction chez l'enfant.
La dénudation: nous ne nous
attarderons pas sur sa technique. Rappelons qu'elle comporte la ligature du
tronc veineux et donc sa perte définitive.
a. le cathéter transcutané: il
s'agit de cathéters longs. On dispose de trois types:
· Le cathéter à aiguille-guide
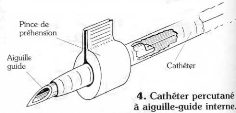
interne (schéma 4): il écarte toute possibilité
du cathéter de se sectionner sur l'aiguille et donc évite le
risque grave d'embolies.
· Le cathéter à aiguille-guide
externe (schéma 5): il coulisse à l'intérieur
d'une aiguille-trocart métallique; une fois le reflux obtenu lors de la
ponction, le cathéter est alors poussé à travers
l'aiguille.
Le cathéter risque de se couper sur le biseau de
l'aiguille si on essaie de le retirer une fois enfoncé; si le
cathétérisme s'avère impossible, retirer ensemble
l'aiguille-guide et cathéter.
f) Le choix des veines profondes
· Dépend de l'expérience de chacun.
· Concerne surtout les veines du membre supérieur:
la veine jugulaire externe; pour la veine sous-clavière il existe
actuellement un matériel plus adapté; ses risques majeurs sont
ceux d'un pneumothorax ou d'un épanchement pleural hématique,
parfois fatals.
· Le sinus longitudinal supérieur est
utilisé à titre exceptionnel chez un nourrisson dont la
fontanelle est encore ouverte (schéma 6).
* Matériel: une grosse
épicrânienne de calibre 20 (9/10 mm) (un cathéter court, ou
une aiguille à sinus), montée sur une seringue remplie de
sérum physiologique.
* Technique: en raison de la pression
négative, le risque d'embolie gazeuse est majeur.
· On prépare à l'angle postérieur de
la fontanelle antérieure dans le plan médiosagittal, l'aiguille
faisant un angle de 60°) avec la partie antérieure du crâne
(position 1).
· On aspire doucement dès que l'on a passé
le plan dur.
· Puis on ramène l'angle à 30°
(position 2) en continuant à aspirer: le reflux doit être franc et
massif.
· On pince alors fortement l'aiguille entre le pouce et
l'index le temps de l'injection du produit, puis on retire l'aiguille. Il faut
assurer une compression efficace pendant cinq minutes au moins.
g) Une situation particulière
Lorsque la voie intraveineuse s'avère impossible et que
la déshydratation est déjà trop importante pour
répondre à la RVO, on peut pratiquer une injection
intrapéritonéale.
* Technique:
Examiner soigneusement l'abdomen afin d'éviter la
ponction du foie, de la rate ou de la vessie; n'utiliser que du matériel
et des liquides stériles; une grosse aiguille calibre 18 (12/10 mm)
reliée au dispositif de perfusion est introduite juste au-dessous du
nombril ou dans la fosse iliaque gauche; si l'aiguille est bien dans la
cavité péritonéale, le liquide coule en continu.
La dose totale de 70 ml/kg peut ainsi habituellement
être administrée en dix à vingt minutes.
* Les liquides utilisés: sérum
physiologique, solution de Ringer lactate diluée à 50 % avec de
l'eau distillée.
X AUTRES CONSEILS
En cas de gastro-entérite, l'utilisation des
SRO doit être immédiate par la famille, par petites
quantités à la fois (5ml par 5ml toutes les une à deux
minutes) afin d'éviter les vomissements en respectant la soif de
l'enfant. En cas de perte de poids inférieure à 5%, les SRO sont
utilisés en complément du régime habituel.
En cas de déshydratation modérée,
la thérapie hydrique est utilisée exclusivement (sauf
l'alimentation au sein qui peut être poursuivie), pendant 4 à 6
heures ; l'alimentation doit être reprise précocement dès
les 6e-12e heures afin d'éviter de prolonger une situation de dette
calorique. Si l'enfant a une alimentation lactée exclusive, le lait
habituel peut être repris ou éventuellement un lait sans lactose
en cas de diarrhée sévère. Pour les nourrissons de moins
de 4 mois, un lait sans protéines de lait de vache peut être
proposé pendant un mois, particulièrement en cas de
diarrhée rebelle, grave ou d'antécédents d'allergie
familiale.
En cas de diversification déjà acquise,
l'alimentation solide est reprise rapidement en limitant les graisses et pour
certains les fibres.
En cas de vomissements persistants, de soif
incoercible malgré les SRO, d'un débit de selles important et
persistant, d'apparition de signes cliniques de gravité, une
réévaluation clinique est nécessaire afin de proposer, le
cas échéant, une hospitalisation. En cas de déshydratation
sévère, l'hospitalisation s'impose.
- Au cours d'une diarrhée, l'évaluation de la
déshydratation de l'enfant est une étape essentielle qui
conditionne la prise en charge thérapeutique. Le pourcentage de la perte
de poids constitue un repère primordial pour en quantifier
l'importance.
- En cas de signes de gravité, l'hospitalisation
d'urgence peut être nécessaire.
- Les boissons sucrées (coca-cola ou jus de fruits) ou
l'eau pure sont inappropriées voire dangereuses pour conduire une
réhydratation.
- Aucun médicament anti-diarrhéique ne peut
prévenir ou traiter une déshydratation. Les médicaments
anti-diarrhéiques ne sont pas indiqués dans le traitement d'une
diarrhée du nourrisson.
- L'alimentation doit être reprise précocement
dès la correction de la déshydratation ; l'alimentation au sein
doit être poursuivie. Chez l'enfant de plus de quatre mois, eutrophique,
présentant une diarrhée modérée, il est licite
d'utiliser le lait habituel. L'utilisation de lait sans lactose est
indiquée pendant deux semaines en cas de diarrhée
sévère. Chez l'enfant de moins de quatre mois, le recours aux
laits sans protéines de lait de vache doit être facile surtout en
cas de diarrhée rebelle, récidivante, sévère ou en
cas d'antécédents familiaux d'allergie.
- Toute famille doit avoir dans son armoire à pharmacie
des SRO pour être en mesure de traiter sans délai une
diarrhée chez son enfant.
- La prescription et la dispensation des SRO doivent faire
l'objet de consignes écrites pour les familles.
I STRUCTURE DU SERVICE DE PÉDIATRIE
Le service de pédiatrie se trouve au premier
étage au sein de l'hôpital 240 lits.
Il est composé
· 2 bureaux pour les médecins spécialistes
· 1 bureau médecin chef.
· 1 bureau pour le psychologue.
· 1 bureau pour le secrétaire médicale.
· 2 salles d'isolement.
· Une salle de néonate ( salle de naissance).
· 1 salle de réanimation.
· 5 chambres de bébé (un seul lit.
· 3 chambres communes.
· Une salle de jeux.
· Une salle pouponnière.
· 1 bureau pour le chef de service.
· + la pharmacie.
· Une cuisine.
· Escalier de secours.
· 2 salles de toilette pour le personnel et l'autres
pour les malades.
· Une salle de soins.
II MOYENS HUMAINS :
· 4 médecins spécialiste.
· Médecin généralistes.
· 1 surveillante.
· 1 chef de service.
· Une secrétaire.
· 4 infirmières de 8 à 16 heures 30
minutes.
· 2 infirmières assurant la garde de nuit (4
groupes.
· 2 femmes de ménages + 2 nourrices.
IV PRISE EN CHARGE D'UN MALADE ET CONDUITE A TENIR
IV-1 L'accueil
Ne pas oublier que l'entrée en urgence à
l'hôpital représente un stress important d'où l'importance
de l'accueil du malade.
Le fait de donner des explications fait partie du rôle
propre. L'accueil des malades n'est pas que politesse ou gentillesse, mais en
grande partie, écouter et organiser l'attente, le confort. Un accueil
agréable fera beaucoup pour la qualité et la réputation du
centre médical.
a) Les qualités humaines
Certaines vont de soi :
- politesse,
- ponctualité,
- amabilité,
- tenue et attitude correctes,
Il est donc important pour moi d'accueillir avec respect et
bienveillance la personne malade, de comprendre ses craintes, d'accepter ses
convictions les plus profondes (notamment culturelles ou religieuses).
L'infirmier s'attachera ainsi, non seulement à
expliquer clairement et simplement au personnes chargé du malade le
choix du traitement proposé (il faut que les parents l'ait compris,
avec ses mots).
b) Rôle de
l'infirmière :
· Accueil du malade : savoir le reconnaître et le
sécuriser
· Prise en charge correcte de l'alimentation, la literie
et le transport du malade.
· Hygiène générale : Assurer
l'esthétique, la propreté et la désinfection de
l'environnement général.
· Gestion des médicaments, des pharmacies de
service et de régulation
· Relations des Services avec le Bureau des
Entrées et gestion de la fiche Navette.
d) Les devoirs d'infirmier envers la famille du
patient :
L'infirmier qui prodigue les soins aux malades est
appelé aussi à bien collaborer avec leurs familles.
Les rassurer, car elles sont souvent inquiètes
Etre pour la famille, celui qui assure leur réconfort,
leur confiance et de
leur espoir
IV-2 l'interrogatoires auprès de la
mère
Selon, le moment ou se situe notre premier contact avec
l'enfant il est évident de recueillir directement l'information comme
à l'accueil soit indirectement par consultation de document personnel de
l'enfant dans les jours suivant l'entré.
De plus il ne faut pas perdre de vue que la priorité
allant toujours à l'urgence, ce sont des information médicales
qui seront recueillis d'emblée et rapidement dans ce cas pour pouvoir
intervenir aussitôt auprès de l'enfant les autres information
seront recueillies dans un second temps.
Lieu de l'entretien : loin des oreilles
indiscrètes.
Les intervenants :les parents mais également
COMPORTEMENT
· Se présenter.
· Avoir une tenue correcte.
· Avoir une attitude sobre.
· Savoir mettre les parents à l'aise : les
rassurer, les mettre en confiance,dépister un état d'urgence .
· Avoir un langage clair adapté au degré
culturel de chaque personne.
La mère de 44 ans, 4 enfants,
niveau culturel : analphabète
les antécédents familiaux
RAS
Antécédents
personnels
les antécédents
médicaux diarrhée traitée
Antécédents chirurgicaux :RAS
Antécédents anténataux
Déroulement de la grossesse normal
Antécédents
périnataux :
Accouchement : normal
Complication non.
Etat du nouveau né ,
Poids : 3Kg 500
Mode d'alimentation de la naissance à la date de
l'examen ;
Allaitement maternel,jusqu'à le
4ème mois
Introduction de biberon, à partir du 5eme mois
macération de datte dans le lait parfois du yaourt
Vaccination :
Vaccinations correctes
prophylaxie vit D 1 mois
Conditions socio économiques de vie
Logement collectif
taille, 2 chambres sanitaires, chauffage, ensoleillement
source d'eau, robinet, plus réservoir,
électricité,télé ,radio,
Animaux dans l'environnement : chat
Niveau d'instruction des parents analphabète
Atmosphère psychologique familiale normale
IV-3 BULLETIN D'ADMISSION
a) IDENTIFICATION DU PATIENT
|
1 : N° d'admission 1688 2 : groupe
sanguins B +
3 : age 5 mois
Nom : A prénom Nidhal
aimen
Date de naissance : 20/10/2007
Date d'entre 16/03/2008 heures d'entrée 11 Heures 30
min
Service pédiatrie
N° de lit 21
Numéro de salle 13
Mode d'entré : en urgence
Personne à prévenir : son père
|
V HISTOIRE DE LA MALADIE
Il s'agit d'un nourrisson de 05 mois habitant
à Bechar admis au service de pédiatrie pour une
déshydratation aiguë due à une gastro-entérite qui a
député le 15/03/2008 l'hospitalisation a été
effectue après l'orientation du médecin de l'urgence le recours
au médecin par les parents n'a été effectué
qu'après constatation des signes de danger.
V-1 L'EXAMEN CLINIQUE :
Etal général altéré
Hypotonie des globes oculaires.
Dépressions de la fontanelle.
Persistances des plis cutanées.
Appareil respiratoire RAS
Appareil cardiovasculaire RAS
Appareil génito urinaire RAS.
Appareil digestif diarrhée importante nombre de sels
par jours supérieur à 6
Et vomissement incoercible
Système nerveux : Etat de la conscience normal.
V-2 L'EXAMEN PARACLINIQUE :
Examen biologiques /
Examen radiologiques /
V-3 CONDUITE THÉRAPEUTIQUE
a) Schéma de
réhydratation :
· 400 ml de sérum salé pendant 2 heures
débit 66 gouttes / mn.
· 400 ml de solution de réhydratation pendant 4
heures de 33 gouttes /mn.
· 1200 ml de liquide de réhydratation bionolyte
pendant 18 heures débit 7 gouttes/ mn.
· 160 ml de solution de sels liquides.
b) Prescription médicamenteuse
· Ampicilline 200 mg 4 fois par jours.
· Primperan 5 mg 3 fois par jours.
· Azantac 10mg 3 fois /jours.
A DEMARCHE DE SOINS
I LE PREMIER JOURS D'HOSPITALISATION
16/03/2008
I-1 RECUEIL DE DONNEE
Le nourrisson présente des signes de déshydratation
· Face déprimée, dépression de la
fontanelle et persistance des plis cutanées.
Ainsi que
· Diarrhées liquides verdâtre nombre de
selles 6 selles par jours sans fièvre, glaire, ou de sang.
· Vomissement après chaque tété.
· Le pouls est accéléré
· . Alimentation de l'enfant : allaitement
maternel.
· Mère très inquiète et anxieuse
avec un sentiment de culpabilité
a) Prise des constantes :
constante
|
valeur
|
poids
|
6 kg 400 g
|
taille
|
|
TA
|
6/3 cm Hg
|
FR
|
34 mvt/ mn
|
Température
|
36° 5
|
Pouls
|
160 pulsations /min
|
diurèse
|
150 ml/24 heures
|
b) SCHEMA DE REHYDRATATION :
· 400 ml sérum salé pendant 2 heures.
· 400 ml de liquide de réhydratation bionolyte
pendant 4 heures.
· 1200 de liquide de réhydratation pendant 18
heures.
· 160ml de solution de sels liquides
c) PRESCRIPTION MEDICALE
· Primperan injection en IVD à la dose de 5 mg 3
fois par jours.
· Azantac injection en IVD 10 mg 3 fois par jours
.
· Ampicilline injection en IVD à la dose de 200
mg 4 fois / jours
I-2 ANALYSE ET INTERPRETATION DES DONNEES
Diarrhée et vomissement sont due à la
gastro-entérique ce qui provoque des pertes importantes d'eau et de
sels
La dépression des fontanelles les plis cutanés
et les yeux cernés sont dus à la diminution du liquide
interstitielle
La voies d'abord afin d'administrer la solution de
réhydratation et compenser les pertes hydriques, Il a été
essayé de favoriser la voie orale pour administrer du sel de
réhydratation mais sans résultat l'enfant refuser de boire de
grande quantité.
Pouls accéléré à cause de la
déshydratation extracellulaire.
Diurèse diminuée à cause de la
déshydratation.
Anxiété et culpabilité : la
mère pense qu'elle a pris beaucoup de retard pour amener son enfant
à un médecin parce qu'elle pensait que la diarrhée
n'était que transitoire
Primperan : pour arrêter les vomissements
Ampicilline pour traiter la diarrhée infectieuse
malgré qu' aucune coproculture n'a été
réalisée ni un antibiogramme et ce malgré que les
études récentes au niveau de l'hôpital de Bechar à
révélé une résistance de nombreux bactéries
à cette antibiotiques
azantac : antihistaminique empêche la
sécrétion de l'acide chlorhydriques au niveau de l'estomac et par
conséquence éviter les conséquences du reflux
gastro-oesophagien acide
I-3 PLANIFICATION ET REALISATION :
a) l'objectif :
· Suivi et évolution de l'état du
nourrisson par la prise des constantes.
· Installer l'enfant et rassurer la mère.
· Laver les mains avant chaque geste.
· Peser l'enfant.
· Placer un abord veineux.
· Surveillance de la perfusion.
· Placer un collecteur.
· Assurer l'hygiène de l'enfant et
l'alimentation.
· Exécuter les prescriptions médicales
· conseiller la mère de ne pas s'arrêter
d'allaiter son enfant
b) réalisation
* J'installe l'enfant sa mère dans une chambre, puis,
je rassure la mère sur l'état de son bébé.
* j'ai pesé l'enfant le poids 6kg 400
Perte de poids = ancien poids - poids actuel
ancien poids - poids actuel
pourcentage de perte de poids =
X 100
ancien poids
Perte de poids est de 8.5 %
Je prépare le matériel pour placer une voie
d'abord, afin d'effectuer le schéma de réhydratation
prescrit :
Préparer le malade
Expliquer à la mère ce qui va être fait,
la rassurer, demander sa coopération (si le malade est très
agité), lui signaler certains événements : fin d'un
flacon, débit, infiltration autour du point de ponction.
Examiner et choisir le site de ponction.
2. Préparer le matériel
Le geste doit être effectué avec une
asepsie rigoureuse.
- Prévoir un plateau. Sur le plateau
: compresses ou coton et antiseptiques (alcool iodé, alcool à
70° ... ), aiguilles, cathéters courts stériles, seringue
(dont on aura vérifié l'adaptabilité avec les aiguilles),
garrot, matériel de fixation (sparadrap), ciseaux, matériel
d'immobilisation (attelle ou une bande de gaze avec une planchette pour fixer
le membre).
- Prévoir un pied à sérum.
- Vérifier le flacon ou la poche : date de
péremption, intégrité (s'assurer qu'il n'a pas
été ouvert), correspondance avec le malade.
- Vérifier la prescription.
- Après désinfection du bouchon, enfoncer la
prise d'air, enfoncer la tubulure. Si des solutés sont à
rajouter au flacon de perfusion, éviter les effractions multiples du
bouchon.
- Fermer le régulateur de débit, placer le
flacon sur le pied à sérum, remplir la chambre du styligoutte en
la comprimant légèrement, sans la noyer, ce qui empêcherait
de pouvoir compter les gouttes.
- Oter le capuchon protégeant l'embout terminal, ne
pas toucher cet embout, purger la tubulure et remettre le capuchon.
La perfusion doit être mise en place rapidement.
3. Pose de la perfusion au lit du malade
- Noter le pouls et la tension.
- vérifier si le soluté préparé
correspond bien au malade.
- Se laver les mains.
- Repérer soigneusement au toucher l'endroit où
l'on va piquer.
- Mettre en place le garrot.
- Désinfecter largement la zone de ponction et ne plus y
toucher.
- Se désinfecter les doigts.
- Tendre la peau et immobiliser la veine ; tenir l'aiguille
entre le pouce et l'index, pénétrer le plan cutané,
enfoncer l'aiguille dans la veine : on sent une résistance vaincue et du
sang reflue dans la chambre de visualisation.
- Desserrer le garrot.
- Brancher la tubulure, fixer soigneusement le
cathéter, la tubulure.
4. Vérifier la bonne situation du cathéter
ou bien de l'aiguille
- reflux, bon débit = bonne situation
- pas de débit, infiltration, hématome, douleurs =
mauvaise position possible.
5. Régler le débit :
J'adapte le débit de perfusion : 66 gouttes
/minute
quantité de solution x goutte par ml
Nombre de gouttes par minute =
nombre
d'heures x 60 minutes
Je surveille la perfusion et je vérifie qu'il n y'a pas un
gonflement après une immobilisation du membre perfusé par une
attelle.
6. Jeter le matériel souillé
J'ai fait la toilette du siège avec l'eau tiède
et du savon afin de poser la poche à urine et ce dans un but de
calculer la diurèse, dans un but d'évaluer la fonction
rénale ainsi que l'efficacité du traitement.
|
médicaments
|
|
|
|
|
Ampicilline 200mg
|
12 heurs
|
18 heures
|
24 heures
|
|
Primperan 5 mg
|
12 heures
|
20 heures
|
04 heures
|
|
AZENTAC 10 mg
|
12 heures
|
20 heures
|
04 heures
|
J'ai préparé chaque médicament dans une
seringue stérile avec une asepsie rigoureuse.
J'ai glissé la règle du débit pour
arrêter la perfusion
J'ai désinfecté le point d'injection.
J'injecte le médicament lentement et je remets le
débit de perfusion
Les nourrissons allaités au sein poursuivent le
même mode alimentaire, même à la phase initiale de la
gastro-entérite.(on n'arrête pas l'allaitement maternel ).
Enfin j'ai noté tous les gestes sur la fiche navette
|
Solution de réhydratation
|
durée
|
horaire
|
débit
|
|
400 ml de sérum salé
|
2 heures
|
11 heures 45 mn fin 13 heures 45 mn
|
débit 66 gouttes / mn.
|
|
400 ml de solution de réhydratation
|
4 heures
|
13 h 50mn fin 17 50 mn
|
33 gouttes /mn.
|
|
1200 ml de liquide de réhydratation bionolyte
|
18 heures
|
17 55 fin 11 55 débit
|
7 gouttes/ mn.
|
|
160 ml de solution de réhydratation
|
Ad libitum
|
Hygiène du bébé et change de
couche
Cette opération doit se faire selon des règles
strictes voir fiche technique ANNEXE
HYGIÈNE ET CHANGE
Préparation
Préparation du soignant
- Se mettre en tenue Pour l'hygiène
- Lavage des mains Eviter la contamination manuportée
Préparation de l'enfant
- Observer son état, ses besoins
Préparation du lieu
- Vérifier la température de la pièce Pour
le confort : Eviter que l'enfant ne prenne froid.
- Nettoyer le plan de travail et le matelas Pour éviter
la contamination d'un enfant à l'autre
- Fermer portes et fenêtres
Préparation et disposition du matériel
Préparer le matériel nécessaire
Ne pas mélanger le propre et le sale
Eviter la contamination par le matériel
Se relaver les mains
Réalisation
Déshabiller le bas du corps : Pour ne pas qu'il ait
froid.
Enlever les chaussettes, enlever la culotte,
déboutonner
la grenouillère, rouler body et grenouillère sous
le dos
- Défaire la couche
- Recoller les adhésifs sur eux-mêmes Pour
son confort
- Ouvrir la couche
- Observer l'état des selles, l'état de la
peau Pour transmettre à l'équipe
- Essuyer le surplus de selles avec le papier
hygiénique
et avec la couche qui est ensuite roulée sous les
fesses
- Savonner le siège du plus propre vers le plus
sale
ne jamais revenir au même endroit :
- l'abdomen
- les cuisses
- les plis de l'aine
- les organes génitaux
- Faire pivoter le gant entre chaque geste
Pour éviter la dissémination des germes
- Savonner en dernier les fesses du bébé
en commençant par le sillon interfessier et en
finissant par l'anus
- ôter la couche sale, la mettre dans le
haricot
- Rincer dans le même ordre ( abdomen, cuisses,
plis, organes génitaux, anus)
- Sécher minutieusement en tapotant et en
insistant bien sur les plis
L'humidité est favorable au développement des
micro-organismes
Eviter une irritation de la peau
- Glisser la couche propre sous les fesses de l'enfant
- Appliquer une crème si la puéricultrice a
donné son accord
- Fixer les adhésifs : ne pas trop serrer la couche
( bords souples) Pour son confort
mais bien ajustée pour éviter les fuites
- Rhabiller l'enfant
- L'installer confortablement, en sécurité Pour sa
sécurité
Rangement
- Ranger le matériel
- Nettoyer et désinfecter le plan de travail
- Se relaver les mains
I-4 EVALUATION :
L'état général s'est un peu
amélioré
La diminution des vomissements sous l'effet de traitement
La disparition progressive de la pression des fontanelles et
de la pâleur
II DEUXIEME JOURS
17-03-þ2008þþ
II-1 RECEUIL DES DONNEES :
Diminution du nombre de diarrhée et 4 selles /
jours.
Arrêt des vomissements
L'état général du nourrisson
concerné est apyrétique.
Gains de poids de 300 g
Le pouls est toujours accéléré
Bouche sèche
a) Prise de constante
|
TA
|
7/3 cm Hg
|
|
FR
|
33 mouvement /min
|
|
T°
|
35.5
|
|
pouls
|
150 pulsation /min
|
|
Poids
|
6 Kg 700 g.
|
|
diurèse
|
300 ml
|
b) PROTOCOLE THERAPEUTIQUE :
1200 ml liquide de réhydratation bionolyte G5
pendant 18 heurs et le débit 7 gouttes / minutes jusqu'à
11heures 55 mn du 17/03/2008 arret de la perfusion et continuité de la
RVO
160 ml de sels liquides réhydratation orales
ampicilline 200 mg à 06 heures du matin (la
quatrième et dernière)
II-2 L'ANALYSE ET INTERPRETATION DES
DONNEES :
L'amélioration de l'état de l'enfant signifie
l'efficacité du traitement.
La persistance de la diarrhée du à la
persistance de l'infection.
La disparition des vomissements sous l'effet du traitement.
Bouche sèche due aux effets indésirables des
antihistaminiques.
PROTOCOLE THERAPEUTIQUE :
Pour terminer le schéma de réhydratation afin
de compenser les pertes d'eau et d'électrolytes et pour administrer les
médicaments prescrits
II-3 PLANIFICATION ET REALISATION
a) OBJECTIF :
· La prise des constantes pour surveiller l'état
du nourrisson
· Administrer les médicaments. ampicilline
à 06 heures
· Aider la mère pour faire l'hygiène
corporelle et changer les vêtements de son enfant vérifier
l'alimentation de l'enfant.
· Surveiller la perfusion.
· Soins de la bouche pour éviter des
complications.
b) REALISATION :
Prise des constantes :
Je prends la température axillaire par un
thermomètre et j'inscris le résultat avec un stylo bleu sur la
fiche de température T 36°5.
Je mesure la tension artérielle par
tensiomètre pédiatrique et stéthoscope et j'inscris le
chiffre avec stylo noir sur la fiche de température
je prends les pouls au niveau d'artère radiale et
j'inscris sur la fiche de température avec stylo rouge le pouls 130
pulsation /min
Je mesure la diurèse dans le bocal gradué et
noté la quantité avec stylo jaune sur la fiche de
température
Je pèse l'enfant dans une balance pèse
bébé : le poids et
j'administre les médicaments prescrits
Ampicilline 20 mg.
primpéran 5mg
azantac 10 mg.
je prépare le matériel pour faire
une toilette journalière de l'enfant
· Plateau cuvette.
· L'eau tiède compresse.
· Savon.
· sérum bicarbonate pour faire le soin de la
bouche
gant de toilette
Je commence à nettoyer le visage avec l'eau par les
gants de toilette.
Après je fais les soins de la bouche à l'aide
d'une compresse imbibée au sérum bicarbonate.
Le soin de la bouche
Matériel
· Plateau, coton.
· Compresse stérile.
· Sérum bicarbonaté.
· Alcool chirurgical.
Techniques
· Laver les mains avant la technique.
· Mettre les gans.
· Evaluer l'état de la bouche.
· Enrouler une compresse stérile imbibée
au sérum de bicarbonate autour du doigt.
· Nettoyer régulièrement la gencive la
face interne des joues, enfin la langues.
· Changer la compresse si besoin.
· Laver les mains
je remets l'enfant à sa mère pour l'allaitement
et je profite de l'occasion pour faire la réfection du lit de
l'enfant
je surveille l'écoulement de la perfusion qui a
été placé à 15 heures 55 mn par l'équipe de
garde (1200 ml du liquide de réhydratation).
j'ai conseillé la mère à préparer
le sel liquides pour faire la réhydratation orale et j'ai lui est
expliquer comment préparer les sels liquides
Préparation des sels liquides de
réhydratation.
Prendre 1 litre d'eau minérale.
Un sachet de sel de réhydratation.
Verser le contenu du sachet dans l'eau et bien
mélanger.
Utiliser ce liquide pour le faire boire le plus souvent ( ad
libitum) à l'enfant, un enfant déshydraté est un enfant
qui a soif.
II-4 ÉVALUATION
L'état de l'enfant se stabilise de plus en plus.
Les plis cutanés commencent à disparaître
La disparition des vomissements et la et la diminution du
nombre de selles sous l'effet du traitement 05 selles /jours.
III LE TROISIÈME JOURS 18/03//2008
III-1 RECUEIL DES DONNEES :
a) prise des constantes
|
TA
|
7/4 cm Hg
|
|
pouls
|
120 pulsations /minutes
|
|
T °
|
36 °C
|
|
poids
|
6.900 Kg
|
b) protocole thérapeutique
administration des sels de réhydratation 1 sachet/
jours
III-2 Analyse et interprétation
· Bonne évolution clinique de l'état de
santé de l'enfant.
· Arrêt des diarrhées et des
vomissements.
· Disparition de signes de déshydratation.
III-3 PLANIFICATION ET RÉALISATION
a) OBJECTIF :
Expliquer à la mère l'efficacité des
sels de réhydratation et comment les administrer
Donner à la mère quelques conseils avant la
sortie sur les mesures d'hygiènes et l'alimentation de son fils.
b) RÉALISATION
j'explique à la mère que
· L'intérêt de l'administration des sels de
réhydratation en cas de diarrhée pour éviter la
déshydratation.
· Qu'en cas de diarrhée utiliser les sels de
réhydratation et consulter un médecin pour traiter la source de
diarrhée.
· L'intérêt du respecter les mesures
d'hygiène alimentaire et corporelle
III-4 EVALUATION
Evolution normale de l'état de l'enfant sans
séquelle
IV SORTIE
|
TA
|
7/4 cm Hg
|
|
pouls
|
118 pulsations /minutes
|
|
T °
|
36 °C
|
|
poids
|
6.900 Kg
|
|
diurèse
|
500 ml/24 heures
|
Après la visite du médecin et le constat du
rétablissement de l'état du nourrisson, le médecin
décide de faire sortir le malade avec un conseil de poursuivre toujours
la réhydratation orale pendant 04 jours
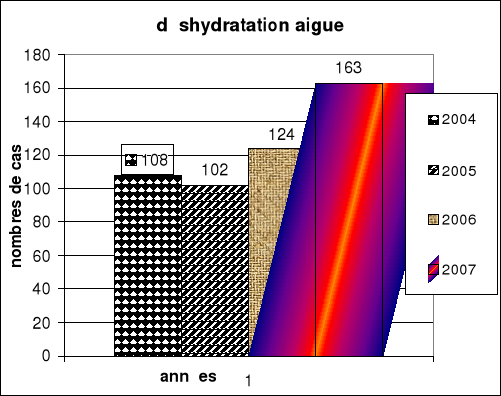
STATISTIQUE
Nombre de cas de déshydratation
hospitalisé
|
An
|
2004
|
2005
|
2006
|
2007
|
|
Nombre de cas
|
108
|
102
|
124
|
163
|
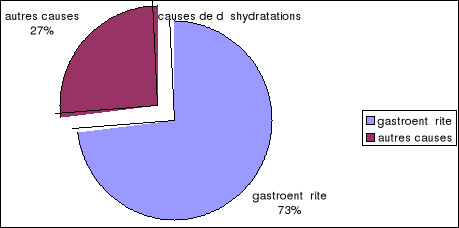
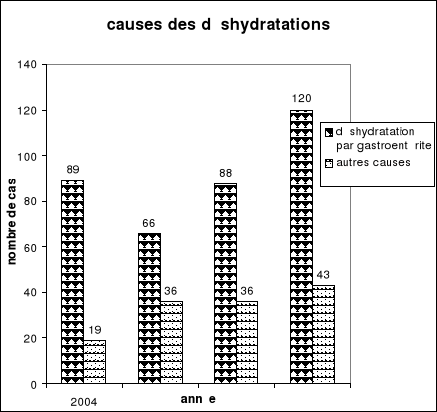
Nombre de cas de déshydratation hospitalisé
par gastroentérite
|
An
|
2004
|
2005
|
2006
|
2007
|
|
Nombre de cas
|
89
|
66
|
88
|
120
|
Nombre de cas de déshydratation hospitalisé
par d'autres causes
|
An
|
2004
|
2005
|
2006
|
2007
|
|
Nombre de cas
|
19
|
36
|
36
|
43
|
RECOMMANDATIONS
D'ordre général
· La réhydratation et l'entretien d'un
équilibre convenable entre les liquides et les électrolytes
constituent la clé du traitement d'un enfant atteint d'une
gastroentérite aiguë. La RVO devrait constituer le traitement de
choix des enfants atteints d'une déshydratation légère
à modérée.
· La SRO devrait être administrée à
intervalles réguliers, et il faudrait en augmenter graduellement le
volume jusqu'à ce que l'enfant puisse boire comme il en a envie.
· Les enfants qui ne sont pas déshydratés
devraient continuer de respecter un régime alimentaire adapté
à leur âge. Les enfants déshydratés devraient
reprendre ce type d'alimentation dès qu'ils sont
réhydratés.
· Pour évaluer la déshydratation, il faut
toujours corroborer la perte de poids avec des signes cliniques, car les
erreurs sont courantes dans la mesure du poids.
· La thérapie liquidienne devrait inclure les
éléments suivants : réhydratation, remplacement des pertes
continues et entretien.
· Une SRO prémélangée doit être
utilisée de préférence aux sachets en poudre ou aux
mélanges maison. Les poudres de SRO se conservent plus longtemps et sont
plus faciles à entreposer et moins coûteuses que les SRO liquides,
mais elles doivent être mélangées avec précision
pour éviter les modifications aux concentrations de glucose et
d'électrolytes.
· Les boissons gazeuses et les jus de fruits sucrés
sont déconseillés en raison de leur fort taux de glucides, de
leur très faible taux d'électrolytes et de leur osmolarité
élevée.
· Il faut bien avertir les parents de ne pas offrir d'eau
courante à leur enfant atteint d'une gastroentérite aiguë
afin d'éviter l'hyponatrémie et l'hypoglycémie.
Pour le personnel
· Formation continue pour le personnel
paramédical.
· Application de la démarche soins.
· La visite médicale doit être
effectuée en présence de l'infirmière.
· Une formation pour le personnel de d'hygiène et
d'entretien ( femme de ménage)
Pour le service
· hygiène rigoureuse du service
· Le service de néonate doit être situé
au sein de la maternité
Pour le malade
· Créer des moyens de confort et de loisir.
· Présence de l'infirmière lors de la
distribution des repas
Conclusion
Pour atteindre l'objectif de 2015 (OMS), nous devons
développer considérablement l'usage des SRO. Pour y parvenir, les
parents, les soignants et les agents de santé auront un rôle
essentiel à jouer. Il est également très important de
généraliser l'accès aux sachets de SRO dès qu'ils
sont utiles. Dans l'idéal, les familles devraient toujours en avoir
à domicile pour pouvoir les préparer dès qu'elles en ont
besoin. L'utilisation de ces sels devrait devenir systématique au
moindre signe de diarrhée pour éviter que les parents attendent
trop longtemps avant de réhydrater leur enfant.
La responsabilité des médecins et infirmiers est
grande en matière d'abord vasculaire et lors du choix d'une
méthode de réhydratation, chacun doit avoir le souci constant de
respecter le patrimoine veineux de l'enfant.
La gastroentérite aiguë pose encore des
problèmes thérapeutiques en Algérie. Pourtant, son
traitement est très codifié. La réhydratation orale doit
être préférée à toute autre voie, en
l'absence de choc hypovolémique. En cas d'échec de cette voie, la
réhydratation intraveineuse sera menée en fonction de
l'importance de la déshydratation et de l'âge de l'enfant.
ANNEXE
BIONOLYTE G 5 sol p perf
Fiche descriptive abrégée du
médicament : BIONOLYTE G 5 sol p perf Forme
: solution pour perfusion
|
par 1 l
|
|
glucose monohydrate
|
55 g
|
|
soit glucose anhydre 277,5 mOsm/l
|
50 g
|
|
potassium chlorure
|
2 g
|
|
sodium chlorure
|
4 g
|
|
soit potassium
|
26,8 mEq
|
|
soit sodium
|
68,4 mEq
|
|
soit chlorure
|
95,5 mEq
|
Excipients : Osmolarité : 468 mOsm/l , eau
ppi.
FICHE TECHNIQUE DU CHANGE DU SIEGE DE L'ENFANT
OBJECTIFS :
-...............................................................................................................
-...............................................................................................................
-...............................................................................................................
-...............................................................................................................
QUAND :
- Avant chaque repas ou tétée
- Après chaque selle
(ou........................................................)
- Avant le coucher (sieste ou nuit)
- Au lever (sieste ou nuit)
MATERIELS ET PRODUITS
|
MATERIELS
|
PRODUITS
|
|
........................................................
........................................................
........................................................
........................................................
........................................................
........................................................
........................................................
........................................................
........................................................
|
........................................................
........................................................
........................................................
........................................................
........................................................
........................................................
........................................................
........................................................
........................................................
|
DEROULEMENT : ( =
étapes : préparer, réaliser, communiquer, ranger)
1- Préparation
JUSTIFICATIONS
1-1 Préparation du soignant
- Se mettre en tenue :
........................................................................................
- Lavage des mains :
.........................................................................................
1-2 Préparation de l'enfant
- Le prévenir :
................................................................................................
- Observer son état, ses besoins :
...........................................................................
1-3 Préparation du lieu
- Vérifier la température de la pièce
- Nettoyer le plan de travail et le matelas
- Fermer portes et fenêtres
1-4 Préparation et disposition du matériel
1-5 Se relaver les mains
2-Réalisation
JUSTIFICATIONS
- Aller chercher l'enfant , communiquer avec lui
- Déshabiller le bas du corps :
Enlever les chaussettes, enlever la culotte, déboutonner
la grenouillère, rouler body et grenouillère sous
le dos
- Défaire la couche
- Recoller les adhésifs sur eux mêmes
- Ouvrir la couche
- Observer l'état des selles, l'état de la
peau
- Essuyer le surplus de selles avec le papier
hygiénique
et avec la couche qui est ensuite roulée sous les
fesses
- Savonner le siège du
.........................................................
ne jamais revenir au même endroit :
- l'abdomen
- les cuisses
- les plis de l'aine
- les organes génitaux
FILLE
GARCON
Ecarter les grandes et Nettoyer d'abord les
bourses
les petites lèvres. puis le pénis
Aller du méat urinaire vers l'anus
- Faire pivoter le gant entre chaque geste
- Savonner en dernier les fesses du bébé
en commençant par le sillon interfessier et en
finissant par l'anus
- ôter la couche sale, la mettre dans le
haricot
- Rincer dans le même ordre ( abdomen, cuisses,
plis, organes génitaux, anus)
- Sécher minutieusement en tapotant et en
insistant bien sur les plis
- Glisser la couche propre sous les fesses de l'enfant
- Appliquer une crème si la puéricultrice a
donné son accord
- Fixer les adhésifs : ne pas trop serrer la couche
( bords souples)
mais bien ajustée pour éviter les fuites
- Rhabiller l'enfant
- L'installer confortablement, en sécurité
3- Rangement JUSTIFICATIONS
-............................................................................
-.............................................................................
-.............................................................................
-..............................................................................
4- Effectuer les transmissions
JUSTIFICATIONS
RAPPELS :
SECURITE : Ne jamais laisser l'enfant seul , ni le
lâcher
Le laisser toujours en
sécurité (sangles attachées, barrières
remontées)
CONFORT : Toujours penser au confort de l'enfant, bien
installé, au chaud...
HYGIENE : Assurer l'hygiène de l'enfant,
séparer le propre du sale, toujours nettoyer du plus propre vers le plus
sale
COMMUNIQUER avec l'enfant.
| 


