|
REPUBLIQUE DU BENIN
888
MINISTERE DE L'ENSEIGNEMENT SUPERIEUR

UNIVERSITE DE PARAKOU
FACULTE DE MEDECINE
FM
UP
ET DE LA RECHERCHE SCIENTIFIQUE
888
UNIVERSITE DE PARAKOU
888
FACULTE DE MEDECINE
888
ANNÉE 2013N° 250
ETUDE MULTICENTRIQUE DES TRAUMATISMES PAR ARMES EN
MILIEU PEULH DANS LE DEPARTEMENT DU BORGOU (BENIN)
THESE
Présentée et soutenue publiquement pour
obtenir le grade de
DOCTEUR EN MEDECINE
DIPLÔME D'ETAT
Par
Elvire Eurydice Sègnon DJOSSOU
Directeur de thèse:
Professeur Agrégé Aristote HANS-MOEVI
Co-directeurs de thèse:
Maître-assistant Emile Antoine D. MENSAH
Assistant Bio TAMOU SAMBO
DEDICACE
A
Ma grand-mère, Rita
Djossou
Le prénom que tu m'as donné, comme une
bénédiction, est la lumière de ma vie. Je ne trouve rien
de plus beau que ton sourire. J'admire ton courage, ta force, ton
abnégation.
Je te chéris dans mon coeur, à
jamais.
PAR DELIBERATION, LA FACULTE DE MEDECINE DE
L'UNIVERSITE DE PARAKOU A ARRETE QUE LES OPINIONS EMISES DANS CETTE THESE
N'ENGAGENT QUE SON AUTEUR.
LISTE DES TABLEAUX
Tableau I: Classification
technique des armes.
2
Tableau II: Fréquence
des traumatismes par armes dans les différents centres selon
l'année (Etude multicentrique 2011-2012).
2
Tableau III: Fréquence
des traumatismes par armes au sein des populations peules selon l'année
(Etude multicentrique 2011-2012).
2
Tableau IV: Répartition
des patients en fonction des formations sanitaires d'accueil (Etude
multicentrique 2011-2012).
2
Tableau V: Répartition
des patients selon les tranches d'âge et le sexe (Etude
multicentrique 2011-2012).
2
Tableau VI: Répartition
des patients en fonction de leur ethnie (Etude multicentrique
2011-2012).
2
Tableau VII:
Répartition des auteurs des traumatismes en fonction de leur ethnie
(Etude multicentrique 2011-2012).
2
Tableau VIII:
Répartition des patients en fonction de l'année de survenue
(Etude multicentrique 2011-2012).
2
Tableau IX: Répartition
des patients selon l'heure (h) de survenue du traumatisme (Etude
multicentrique 2011-2012).
2
Tableau X: Répartition
des patients en fonction des causes (Etude multicentrique 2011-2012)
2
Tableau XI: Relation entre les
causes et les tranches d'âge (Etude multicentrique 2011-2012).
2
Tableau XII: Relation entre
les causes et le sexe du patient (Etude multicentrique 2011-2012).
2
Tableau XIII: Relation entre
les causes et la profession des patients (Etude multicentrique
2011-2012).
2
Tableau XIV: Relation entre
les causes des traumatismes et le mode de vie des patients (Etude
multicentrique 2011-2012).
2
Tableau XV: Relation entre la
cause et l'heure (h) du traumatisme (Etude multicentrique 2011-2012).
2
Tableau XVI: Relation entre le
nombre d'agresseurs et les causes du traumatisme (Etude multicentrique
2011-2012).
2
Tableau XVII:
Répartition des patients en fonction du type d'arme en cause
(Etudemulticentrique2011-2012).
2
Tableau XVIII:
Répartition des patients en fonction du type d'arme blanche tranchante
utilisée (Etude multicentrique 2011-2012).
2
Tableau XIX:
Répartition des patients selon les armes blanches contondantes
utilisées (Etude multicentrique 2011-2012).
2
Tableau XX: Relation entre le
type d'arme en cause et le sexe des patients
2
Tableau XXI: Relation entre le
type d'arme utilisée et le mode de vie des patients (Etude
multicentrique2011-2012).
2
Tableau XXII: Relation entre
le type d'arme et le lieu de survenue du traumatisme (Etude multicentrique
2011-2012).
2
Tableau XXIII:
Répartition des patients en fonction du délai (en heure "h" ou
jour "j") de consultation (Etude multicentrique 2011-2012).
2
Tableau XXIV:
Répartition des patients en fonction des soins reçus sur le lieu
du traumatisme (Etude multicentrique 2011-2012).
2
Tableau XXV:
Répartition des patients en fonction du moyen d'admission (Etude
multicentrique 2011-2012).
2
Tableau XXVI:
Répartition des patients en fonction des différentes atteintes
(Etude multicentrique 2011-2012).
2
Tableau XXVII:
Répartition des patients traumatisés des membres en fonction du
segment de membre atteint (Etude multicentrique 2011-2012).
2
Tableau XXVIII: Relation entre
le type de traumatisme et le type d'arme en cause (Etude multicentrique
2011-2012).
2
Tableau XXIX: Résultats
de l'examen neuro- psychique (Etude multicentrique 2011-2012).
2
Tableau XXX: Lésions
crâniennes et cérébrales (Etude multicentrique
2011-2012).
2
Tableau XXXI: Siège des
solutions de continuité osseuse au niveau du crâne (Etude
multicentrique 2011-2012).
2
Tableau XXXII: Diagnostic
lésionnel de la face (Etude multicentrique 2011-2012).
2
Tableau XXXIII: Diagnostic des
lésions cervicales (Etude multicentrique 2011-2012).
2
Tableau XXXIV: Diagnostic des
lésions thoraciques (Etude multicentrique 2011-2012).
2
Tableau XXXV: Diagnostic des
lésions abdominales (Etude multicentrique 2011-2012).
2
Tableau XXXVI: Diagnostic
lésionnel des membres (Etude multicentrique 2011-2012).
2
Tableau XXXVII:
Répartition des os des membres traumatisés (Etude
multicentrique 2011-2012).
2
Tableau XXXVIII: Type de
traitement médical réalisé (Etude multicentrique
2011-2012).
2
Tableau XXXIX: Traitement
sanglant des lésions abdominales (Etude multicentrique
2011-2012).
2
Tableau XL: Répartition
des traumatisés des membres thoraciques en fonction du traitement
orthopédique reçu (Etude multicentrique 2011-2012).
2
Tableau XLI: Traitement
chirurgical des lésions des membres (Etude multicentrique
2011-2012).
2
Tableau XLII:
Répartition des patients selon l'issue du traumatisme (Etude
multicentrique 2011-2012).
2
Tableau XLIII: Relation entre
l'issue du traumatisme et la formation sanitaire d'accueil (Etude
multicentrique 2011-2012).
2
Tableau XLIV: Relation entre
l'issue et la cause du traumatisme (Etude multicentrique 2011-2012).
2
Tableau XLV: Relation entre
l'issue du traumatisme et le type d'arme en cause (Etude multicentrique
2011-2012).
2
Tableau XLVI: Relation entre
l'issue du traumatisme et les différentes atteintes (Etude
multicentrique 2011-2012).
2
Tableau XLVII: Relation entre
l'issue du traumatisme et le mode d'admission des patients (Etude
multicentrique 2011-2012).
2
Tableau XLVIII: Relation entre
l'issue du traumatisme et le délai d'admission des patients (Etude
multicentrique 2011-2012).
2
Tableau XLIX: Relation entre
l'issue du traumatisme et l'état général des patients
(Etude multicentrique 2011-2012).
2
LISTE DES FIGURES
Figure 1: Caractères
constants de l'orifice d'entrée (selon Agavoedo [3]).
2
Figure 2: Caractères
inconstants de l'orifice d'entrée (selon Agavoedo [3]).
2
Figure 3: Répartition
par tranches d'âge des patients victimes de traumatismes par armes en
milieu peulh (Etude multicentrique 2011-2012).
2
Figure 4: Répartition
des patients selon la profession (Etude multicentrique 2011-2012).
2
Figure 5: Répartition
des patients selon le mois de survenue des traumatismes (Etude
multicentrique 2011-2012).
2
Figure 6: Répartition
des patients en fonction de la saison de survenue du traumatisme (Etude
multicentrique 2011-2012).
2
Figure 7: Répartition
des patients en fonction du lieu de survenue du traumatisme (Etude
multicentrique 2011-2012).
2
Figure 8: Répartition
des patients en fonction des catégories de causes
(Etude multicentrique 2011-2012).
2
Figure 9: Répartition
des catégories de causes selon les tranches d'âge (Etude
multicentrique 2011-2012).
2
Figure 10: Répartition
des catégories de causes selon l'année de survenue des
traumatismes (Etude multicentrique 2011-2012).
2
Figure 11: Répartition
des patients selon le membre atteint (Etude multicentrique 2011-2012).
2
Figure 12: fractures multiples
de la voute crânienne par machette (Etude multicentrique
2011-2012).
2
Figure 13: Fracture de la
voute crânienne (Etude multicentrique 2011-2012).
2
Figure 14: Image hyperdense en
forme de lentille biconcave (Etude multicentrique2011-2012).
2
Figure 15: Image hypodense en
forme de lentille biconvexe (Etude multicentrique2011-2012).
2
Figure 16: Image hyperdense en
forme de lentille biconvexe (Etude multicentrique2011-2012).
2
Figure 17: Fracas mandibulaire
par arme à feu avec opacités additionnelles (Etude
multicentrique 2011-2012).
2
Figure 18: Fracture de l'axis
par arme blanche avec retrolystésis de C3 (Etude
multicentrique 2011-2012).
2
Figure 19: Croissants gazeux
inter-hépato-diaphragmatique et inter-gastro-phrénique par arme
à feu à plomb avec opacités additionnelles sur un
cliché d'ASP (Etude multicentrique 2011-2012).
2
Figure 20: Image de
soustraction de la phalange distale du 1er doigt de la main droite
par machette avec multiples fragments osseux (Etude multicentrique
2011-2012).
2
Figure 21: Fractures multiples
des 2e, 3e, 4e et 5e
métacarpiens et des phalanges proximale et distale respectivement des
4e et 1er doigts de la main gauche par coupe-coupe
(Etude multicentrique 2011-2012).
2
Figure 22: Fracture du
4e métacarpien de la main droite par arme à feu
à plomb avec multiples opacités additionnelles (Etude
multicentrique 2011-2012).
2
Figure 23: Fractures des 2 os
de l'avant-bras gauche par coupe-coupe (Etude multicentrique
2011-2012).
2
Figure 24: Fracas osseux des
2e, 3e et 4e métatarsiens du pied droit
par arme à feu à plomb avec multiples opacités
additionnelles (Etude multicentrique 2011-2012).
2
Figure 25: Plaque
vissée posée en regard d'une fracture de
l'extrémité inférieure du fémur droit (Etude
multicentrique 2011-2012).
2
Figure 26: Broche intra
claviculaire (Etude multicentrique 2011-2012).
2
Figure 27: Carte du
Bénin avec les différents départements.
II
Figure 28: Découpage en
communes du département du Borgou.
II
LISTE DES ABREVIATIONS, CIGLES ET
SYMBOLES
al. : Collaborateurs
ASP : Radiographie de
l'Abdomen Sans Préparation
AVP : Accident survenu sur la Voie
Publique
CeRPA: Centre Régional de Promotion
Agricole
CHD-B : Centre Hospitalier
Départemental du Borgou
cm : Centimètre
CNHU-HKM:Centre National Hospitalo-Universitaire
Hubert Koutoukou Maga
DCEM : Deuxième Cycle
d'Enseignement Médical
DES : Diplôme d'Etudes
Spécialisées
HEB : Hôpital Evangélique de
Bembéréké
HSJD-B : Hôpital Saint Jean de Dieu
de Boko
HSMP : Hôpital Saint Martin de
Papané
IRM : Imagerie par
Résonance Magnétique
L : Litre
mL : Millilitre
OGE : Organes Génitaux Externes
OMS : Organisation Mondiale de la
Santé
p : Probabilité
PCEM : Premier Cycle d'Enseignement
Médical
RAMU :Régime Assurance Maladie
Universel
RGPH3 :Troisième Recensement
Général de la Population et de l'Habitation
SARU : Service
d'Anesthésie, Réanimation et Urgences
SMUR: Service Mobile d'Urgence et de
Réanimation
TC : Traumatisme Crânien
TCE: Traumatisme
Crânio-Encéphalique
VIH : Virus de
l'Immunodéficience Humaine
#177; : Plus ou moins
< : Strictement
inférieur à
= : Inférieur
ou égal à
> : Strictement supérieur
à
= : Supérieur
ou égal à
= : Egal à
% : Pourcent
SOMMAIRE
INTRODUCTION
................................................................... 1
1.
GENERALITES...................................................................4
2. CADRE, PATIENTS ET METHODES D'ETUDE
........................ 36
3. RESULTATS
..................................................................... 54
4. DISCUSSION
.................................................................... 111
CONCLUSION ET SUGGESTIONS
.............................................. 126
REFERENCES
........................................................................ 131
INTRODUCTION
Introduction
Selon l'OMS en 2004, environ 5,8 millions de personnes dans le
monde meurent chaque année des suites d'un traumatisme. Ceci
représente 10% des décès survenant dans le monde soit 32%
de plus que le nombre des décès imputables au paludisme, à
la tuberculose ainsi qu'au VIH et au sida réunis. Parmi les causes de
traumatismes figurent les actes de violence dirigés contre autruiou
contre soi-même, les accidents de la route, les brûlures, les
noyades, les chutes etles intoxications. Les traumatismes par armes restent et
demeurent un sujet d'actualité, en témoignent les nombreux actes
de violence perpétrés partout dans le monde. Ils constituent un
véritable problème de santé publique et engendrent, outre
le stress psychologique exercé sur la victime, des pertes
économiques considérables pour les victimes elles-mêmes,
leur famille et le pays tout entier [1]. Ils sont le plus souvent dus à
l'insécurité grandissante et aux conflits armés. Le taux
de mortalité lié aux homicides par armes à feu pour 100000
habitants en 2005 était de 0,4 en France, 6 aux Etats-Unis, 0,6 au
Canada, 26 en Afrique du Sud, 52 en Colombie et 9,6 au Brésil [2]. Dans
un pays comme le Bénin, non en proie aux conflits armés, les
traumatismes par armes sont surtout le fait de règlement de conflits
sociaux et de braquages. Certains groupes socio-culturels sont les plus
exposés. En effet, dans une étude sur les traumatismes par armes
à feu en pratique civile au CHD-B à Parakou (Bénin) en
2008, Agavoedo [3] a retrouvé une prédominance des peuls qui
représentaient 32,5% de l'échantillon. Adjiwanou [4] en 2009,
dans une étude sur les traumatismes par armes blanches, retrouvait dans
le même centre une prédominance de l'ethnie peulh,
représentée à 39,2%. De plus,Kpomahou [5], dans une
étude sur les traumatismes des membres par armes réalisée
en 2012, a rapporté une prédominance du groupe socioculturel
peulh. Celui-ci constituait 43% des traumatisés par armes à feu
et 33,9% des traumatisés par armes blanches.
Afin de mieux comprendre ce phénomène et de
participer à sa réduction, le présent travail vise les
objectifs ci après :
Objectif général
Etudier les traumatismes par armes en milieu peulh dans le
département du Borgou.
Objectifs spécifiques
Ø Déterminer les caractéristiques
épidémiologiques de ces traumatismes
Ø Décrire leurs aspectscliniques et
radiologiques
Ø Analyser les attitudes thérapeutiques
adoptées
Ø Evaluer les conséquences de ces
traumatismes
Ø Dégager des approches de solutions pour leur
prévention en milieu peulh.
GENERALITES
1. GENERALITES
1.1 DEFINITIONS
Le traumatisme est l'ensemble des manifestations locales et
générales provoquées par une action violente sur
l'organisme. Il s'agit d'un transfert d'énergie dans des proportions qui
excèdent les limites supportables par le corps humain [2]. On parle
aussi de traumatisme lors d'une agression psychique brutale.
L'article 132-75 du code pénal français
définit l'arme de la façon suivante :« est une
arme, tout objet conçu pour tuer ou blesser. Tout autre objet
susceptible de présenter un danger pour les personnes est
assimilé à une arme dès lors qu'il est utilisé pour
tuer, blesser ou menacer, ou qu'il est destiné, par celui qui en est
porteur à tuer, blesser ou menacer.
Est assimilé à une arme tout objet qui,
présentant avec l'arme définie au premier alinéa une
ressemblance de nature à créer une confusion, est utilisé
pour menacer de tuer ou de blesser ou est destiné, par celui qui en est
porteur, à menacer de tuer ou de blesser.
L'utilisation d'un animal pour tuer, blesser ou menacer est
assimilée à l'usage d'une arme » [6].
Selon le décret français n°95-589 du 6 mai
1995 les armes blanches correspondent à « tous objetssusceptibles
de constituer une arme dangereuse pour la sécurité publique et
notamment lesbaïonnettes, sabres-baïonnettes, poignards,
couteaux-poignards, matraques, casse-têtes, cannes
àépées, cannes plombées et ferrées sauf
celles qui ne sont ferrées qu'à un bout, arbalètes,
fléauxjaponais (nunchakou), étoiles de jets, coups de poing
américains, lance-pierres de compétions, projecteurs
hypodermiques» [6].
Une arme à feu est une arme permettant d'envoyer
à distance des projectiles au moyen de gaz produits par la combustion
rapide et confinée d'un composé chimique détonnant la
déflagration.
Un traumatisme par arme est la conséquence de l'action
et/ou de la pénétration dans l'organisme d'une arme blanche ou
d'un projectile (balle, plomb, fragment métallique) provenant d'une arme
à feu.
1.2 CIRCONSTANCES DE SURVENUE DES TRAUMATISMES
PARARMES
Trois groupes de causes déterminent les traumatismes
par armes en période de paix :
- Les causes intentionnelles qui regroupent les homicides, les
braquages, les suicides, les interventions des forces de l'ordre, les rixes,
les insurrections civiles et troubles politiques ;
- Les causes non intentionnelles ou accidentelles qui
regroupent les accidents de chasse, les accidents domestiques et les mauvaises
manipulations dans les unités de combat ou les manufactures
d'armes ;
- Les causes indéterminées qui correspondent aux
circonstances non élucidées.
1.3 CLASSIFICATION DES ARMES
1.3.1 Classification technique des armes
Le tableau ci-après donne la classification technique
des différentes catégories d'armes, selon le décret
français 95-589 du 06 Mai 1995 [6] :
Tableau I:
Classification technique des armes.
|
Classification française
|
Classification européenne
|
Désignation
|
Type
|
|
Catégorie 1
|
A
|
Armes à feu et leurs munitions conçues pour ou
destinées à la guerre terrestre, navale ou aérienne
|
Matériel de guerre, armes et munitions
|
|
Catégorie 2
|
A
|
Matériels destinés à être
portés ou à être utilisé au combat
|
|
Catégorie 3
|
A
|
Matériels de protection contre les gaz de combat et
produits destinés à la guerre chimique et incendiaire
|
|
Catégorie 4
|
B
|
Armes à feu dites de défense et leurs munitions
dont l'acquisition et la détention sont soumises à
autorisation
|
Armes et éléments d'armes, munitions non
considérées comme matériel de guerre
|
|
Catégorie 5 II
|
C
|
Armes longues à répétition ou
semi-automatiques, armes rayées (armes de chasse)
|
|
Catégorie 5 I
|
D
|
Armes longues à un coup par canon lisse (armes de
chasse)
|
|
Catégorie 6
|
C
|
Armes dites blanches et tout objet susceptible de constituer
une arme dangereuse pour la sécurité publique
Armes blanches : baïonnettes, sabre-baïonnette,
poignards, couteaux poignards, matraques, canne-épée,
arbalètes, fléaux japonais, coups de poing américains,
lance-pierre de compétition, projecteurs hypodermiques
Certains aérosols incapacitants ou lacrymogènes
classés par arrêté interministériel : gaz CS
d'une contenance supérieure à 100ml ou d'une concentration
supérieure à 2% ; gaz à base de poivre de toutes
contenance
|
|
Catégorie 7
|
C
|
Armes de tir, de foire ou de salon et leurs munitions
|
|
Catégorie 8
|
C
|
Armes et munitions historiques (après 1870) et de
collection
|
1.3.2 Classification classique des armes
1.3.2.1 En pratique civile
On distingue deux catégories d'armes en pratique civile
: les armes blanches et les armes à feu.
Ø S'agissant des armes blanches, nous
présenterons :
- les armes piquantes qui sont des objets étroits et
longs terminés par une pointe effilée [6]. Leur section peut
être cylindrique (aiguilles, pointes, poinçon, dent de fourche) ou
comporter des arrêtes (baïonnette, fleuret, lance-flèches,
ciseaux)
- les armes tranchantes qui ont un côté non
tranchant appelé « talon » et un autre plus ou moins
coupant appelé « fil » [6]. Il s'agit des couteaux
et canifs, des poignards, des lames de rasoir, des ciseaux de menuisier, des
scalpels
- les armes piquantes et tranchantes qui comportent une
arête avec une pointe piquante
- les armes contondantes qui présentent une
surface mousse et agissent par leur masse et leur vitesse. Il s'agit : des
matraques, des outils, du gourdin, de la massue, du marteau, du maillet, du
pilon et du bâton.
Ø Quant aux armes à feu, elles
regroupent :
· les armes tirant des projectiles uniques dont les armes
à canon rayé (armes de poing, armes d'épaule) et les armes
à canon lisse (armes de chasse, flash-ball)
· les armes tirant des projectiles multiples comme les
armes de chasse et les armes à grenaille
· les engins explosifs tels que les grenades et grenades
artisanales, les mines, les bombes et les obus.
1.3.2.2 En pratique militaire
La classification des armes en pratique militaire est toute
autre. On distingue :
- les armes individuelles servies par un seul homme ;
- les armes collectives telles que les canons ;
- les armes conventionnelles ou classiques ;
- les armes spéciales : armes chimiques,
nucléaires ou biologiques ;
- les armes de destruction massive qui sont des armes
spéciales provoquant des pertes matérielles ou humaines
très supérieures à celles causées par les armes
classiques.
1.4 CONSEQUENCES IMMEDIATES DES ARMES
1.4.1 Blessures par armes blanches
Les lésions par armes blanches sont fortement
dépendantes de :
- l'endroit atteint en considérant l'épaisseur
des tissus et les structures sous-jacentes telles que les tissus mous ou les
os ;
- la manière dont le coup a été
asséné à la victime, c'est-à-dire le geste
accompli ;
- la nature de l'arme blanche utilisée.
Ainsi, les armes contondantes sont responsables de trois types
de lésions selon la région du corps atteinte. Il s'agit des
contusions (cutanées, musculaires, pariétales, osseuses), des
fractures (membres, thorax, crâne, colonne vertébrale, ceinture
pelvienne) et des lésions viscérales (abdomen, pelvis, thorax,
crâne).
Les armes piquantes et/ou tranchantes quant à elles
occasionnent, en cas de pénétration, des lésions
potentiellement graves. Ces lésions sont caractérisées
par :
· un orifice d'entrée qui est constant. Les
aspects des bords de la plaie peuvent permettre de déterminer le type
d'arme utilisée mais sa situation ne permet pas de prévoir un
trajet possible si l'arme a tourné dans la plaie
· le trajet de l'agent vulnérant qu'il faut
systématiquement rechercher surtout dans les organes mous. Sa
reconstitution est capitale pour prévoir les lésions
viscérales. En effet, la pénétration de l'arme dans
l'organisme détermine sur son trajet un « tunnel
lésionnel » dans lequel tous les organes rencontrés
peuvent être lésés
· un orifice de sortie qui est inconstant. Son existence
dépend de la longueur de l'arme et de l'épaisseur des tissus
traversés.
Les lésions graves et complexes à un ou
plusieurs organes sont le fait d'armes dont la lame est large, longue et
aiguisée. Les facteurs aggravants sont : la force d'application,
les mouvements de va-et-vient et de haut en bas.
1.4.2 Blessures par armes à feu
Les armes à feu provoquent des dégâts plus
ou moins importants en fonction du type d'arme, des cartouches, mais aussi en
fonction de la distance du tir. La première plaie occasionnée est
la plaie d'entrée. Le trajet provoque lui aussi des dégâts
importants. Enfin le projectile peut ressortir du corps et provoquer la plaie
ou orifice de sortie qu'il importe de différencier des orifices
d'entrée. On distingue les plaies causées par les cartouches
à balles et celles causées par les cartouches à plombs.
1.4.2.1 Lésions par cartouches à
balles
Elles dépendent de la distance et de la direction du
tir. On leur décrit un orifice d'entrée, un trajet et un orifice
de sortie.
· Orifice d'entrée
On lui décrit des caractères constants et des
caractères inconstants.
v Caractères constants
Ils sont représentés par :
- un orifice central, légèrement plus petit ou
de même taille que le projectile
- une collerette érosive qui se parchemine sur le
cadavre
- une ecchymose péri-orificielle

Figure 1: Caractères constants de
l'orifice d'entrée (selon Agavoedo [3]).
v Caractères inconstants
Le projectile sortant du canon est souillé de
dépôts de poussières et de graisses et accompagné de
poudre et de fumée. Ces éléments déterminent les
caractères inconstants de l'orifice d'entrée. Ce sont : la
collerette d'essuyage, la zone de tatouage et la zone d'estompage.

Figure 2: Caractères inconstants
de l'orifice d'entrée (selon Agavoedo [3]).
Si le projectile traverse une peau nue, il s'essuie sur les
berges de l'orifice, réalisant la collerette d'essuyage noirâtre
qui est moins étendue et interne à la collerette érosive.
Si des vêtements s'interposent, l'essuyage s'y fera. Par ailleurs, si le
tir est court (quelques cm), s'imprimeront sur la peau ou les vêtements
la fumée et les grains de poudre. On décrira alors : une
zone d'estompage (fumée) et une zone de tatouage (poudre). Si le tir est
long (plus de 30 et 50 cm) aucune de ces zones (respectivement estompage et
tatouage) n'est observée.
· Trajet
Il peut être suivi chez le blessé lors de
l'intervention chirurgicale par l'exploration et sur le cadavre, plan par plan
lors de l'autopsie. Il dépend des obstacles que le projectile rencontre
ainsi que de la mobilité des organes. En effet, rectiligne dans un
organe plein (foie, rate, rein), il est sinueux dans un organe mobile (poumon,
coeur). Les balles peuvent exceptionnellement ricocher sur une surface osseuse
et déterminer un trajet improbable.
· Orifice de sortie
Il est inconstant et ne comporte ni collerette d'essuyage ni
tatouage ni estompage. On peut parfois observer une collerette contuse et
différentes productions telles que des débris d'os, de muscles et
un cortège nuageux par pulvérisation tissulaire et sanguine. Il
correspond, en règle, à une plaie plus grande que celle de
l'orifice d'entrée. Il peut être aberrant en cas de rebondissement
(dans la boîte crânienne par exemple) ou de migration (dans un gros
vaisseau) du projectile.
Les armes d'épaule et en particulier les armes de
guerre tirent des projectiles de haute vélocité (dont la vitesse
est supérieure à 700m/s). Ceux-ci pénètrent
profondément dans l'organisme. Les armes de poing quant à elles
utilisent des balles qui ont une vitesse subsonique. Elles s'écrasent
dans la cible, créant des délabrements tissulaires importants
mais sur un trajet plus court [7].
1.4.2.2 Lésions par cartouches à plomb
Elles dépendent surtout de la distance du tir. On leur
décrit des caractères constants (orifice d'entrée, trajet)
et inconstants (orifice de sortie).
· Orifice d'entrée
Il est unique ou multiple selon la distance du tir. A courte
distance (moins de 2 mètres), la charge de plombs "fait balle" et se
comporte comme un projectile unique. A plus longue distance (plus de 2m), les
plombs se dispersent selon une gerbe conique, d'autant plus élargie que
le tir est lointain. L'entrée se décompose en un orifice central
entouré d'une couronne d'orifices secondaires (chaque plomb se
comportant comme un projectile unique). Au maximum, l'orifice principal est
absent et l'on n'observe que de multiples orifices de plombs.
· Trajet
Le trajet in corpore est court en cas de charge unique et la
masse de plomb est accompagnée de la bourre (tampon de calage de la
charge explosive dans la cartouche) qui se comporte comme un second projectile.
Les lésions sont importantes, engageant souvent le pronostic vital. En
cas de plombs dispersés, il sera suivi autant de trajets que de
plombs.
· Orifice de sortie
La sortie d'une charge de plombs unique n'existe pas. La
sortie d'un plomb aberrant est possible.
1.5 PHYSIOPATHOLOGIE
1.5.1 Lésions par armes blanches
Les lésions causées par une arme blanche sont
secondaires soit à un choc direct soit à un indirect.
ü Le choc direct résulte d'une force directement
exercée par l'agresseur et appliquée sur une surface corporelle
donnée. Elle fait appel à la notion de pression et de profondeur
c'est-à-dire de pénétration de l'arme. L'impact de cette
force appliquée dépend du tissu atteint. S'il s'agit d'un tissu
mou, la pénétration est plus importante du fait de la faible
résistance de ce tissu. Dans le cas des tissus denses et à faible
élasticité comme les os, la gravité de la lésion
nécessite une plus grande force ou énergie mécanique8.
ü Le choc indirect quant à lui résulte de
la projection dans l'espace d'une arme blanche avec déploiement d'une
énergie cinétique. On en déduit que, pour atteindre sa
cible, ce mécanisme nécessite non seulement l'usage d'une arme
légère et de petite dimension mais aussi l'immobilité de
l'agressé ainsi que l'adresse de l'agresseur.
A cela vont s'ajouter les lésions toxiques avec choc
septique infectieux et/ou chimique liées aux traumatismes par armes
blanches empoisonnéestelles que les flèches et les couteaux,
particulièrement les couteaux en cuivre dont le métal à
lui seul est dangereux.
1.5.2 Lésions par armes à
feu
La physiopathologie des traumatismes par arme à feu
repose sur le comportement du projectile dans l'organisme ; comportement
dépendant de facteurs balistiques et anatomiques [9].
1.5.2.1 Facteurs balistiques
Un traumatisme par balle correspond à un transfert
d'énergie entre un projectile en mouvement et l'organisme. Ce transfert
est fonction de l'énergie initiale du projectile. Les projectiles
à haute vitesse, c'est-à-dire supersoniques (tirés par les
armes d'épaule et en particulier les armes de guerre), ont
théoriquement le pouvoir vulnérant le plus important. La vitesse
du projectile décroît avec la distance du fait de la
résistance de l'air à sa progression. Dans les traumatismes par
arme à feu, cet élément est moins important du fait de
l'aérodynamisme des balles et des faibles distances de tir le plus
souvent constatées. Indépendamment de la vitesse du projectile,
le transfert d'énergie va dépendre de la nature du projectile
(balle, éclats, plombs), de sa composition (capacité à
s'écraser, à se fragmenter) et de sa stabilité (effet de
bascule, de rotation). Tous ces éléments, en augmentant la
surface de transfert d'énergie du projectile à l'organisme, vont
aggraver les lésions observées.
1.5.2.2 Facteurs anatomiques
Plusieurs facteurs tissulaires jouent un rôle important
dans la morphologie des blessures observées. Il s'agit surtout de la
densité et de l'élasticité des tissus. Plus la
densité des tissus est élevée et leur
élasticité faible, plus le transfert d'énergie est
important [9]. Ainsi les structures osseuses, les plus denses de l'organisme,
seront celles à haut transfert d'énergie avec pour
conséquence la possibilité de fracas complexes. Les organes
à haute teneur en eau, denses et peu élastiques comme les organes
pleins abdominaux, les reins, le coeur et le cerveau sont le siège de
lésions à type d'éclatement et de broiement. Les organes
à haute teneur en air, peu denses et élastiques comme le poumon,
l'estomac et la vessie sont plus résistants aux traumatismes balistiques
du fait du faible transfert d'énergie observé en l'absence de
fragmentation du projectile. Toutefois, un estomac plein ou une vessie pleine
se comportera comme un organe dense au regard d'une balle.
Il faut souligner la très grande variabilité de
ce comportement en fonction des différents facteurs exposés
précédemment (nature, composition, vitesse, stabilité du
projectile, densité et élasticité des tissus
traversés). En pratique, aucune théorie physique ne permet de
prévoir avec certitude le comportement d'un projectile dans le corps
humain [10]. La gravité de la blessure dépendra plus de l'organe
touché que du type de projectile vulnérant.
Les plaies par balle sont très septiques car elles
aspirent tout en entrant. De plus, le projectile sortant du canon est
souillé de dépôts de poussières ou de graisses et
accompagné de poudre et de fumée.Il faut donc considérer
toute fracture associéecomme fracture ouverte. Ces plaies saignent
rarement car l'entrée du projectile cautérise la plaie [6].
Un risque très important de contamination
bactérienne peut être engendré par les engins explosifs
placés à même le sol. Les éclats métalliques
entrainent avec eux des germes telluriques (clostridies, bacillus), aqueux
(pseudomonas), de la flore vestimentaire et cutanéo-muqueuse
(staphylocoques et streptocoques) [7].
1.6 ASPECTS ANATOMO-CLINIQUES
1.6.1 Lésions
crânio-cérébrales
Sur le crâne, les lésions sont
locales(situées sous le point d'impact)ou résultent d'irradiation
à distance. Toutes les variétés de fractures peuvent
donner lieu à un ou plusieurs traits irradiés le long des lignes
de faiblesse de l'architecture crânienne.
En cas de traumatisme par arme à feu, on distingue, par
ordre de sévérité croissante [11] :
· les plaies dites par enfoncement, lorsque seule la
voûte crânienne est atteinte par le projectile qui vient s'y
écraser. La lésion osseuse est alors comminutive mais aucun
fragment osseux ne traverse la dure-mère. Une contusion corticale sous
l'impact est habituelle.
· les plaies dites par pénétration, lorsque
le projectile traverse la voûte crânienne et reste dans la
boîte crânienne. La lésion cérébrale est
présente au niveau du point de pénétration et tout le long
du trajet du projectile qui peut avoir ricoché sur la table interne
opposée ou s'être fragmenté. Cette lésion est
aggravée par la diffusion de l'onde de choc et la dissipation de
l'énergie cinétique du projectile dans les milieux de
densité hétérogène.
· les plaies dites par perforation, lorsque le projectile
a traversé la boîte crânienne de part en part.
A ces lésions primaires, il faut ajouter toutes les
lésions secondaires au premier rang desquelles figurent les
lésions hémorragiques intracrâniennes (hématomes
extradural, sous-dural et intra parenchymateux, contusions
hémorragiques) et les infections (abcès, encéphalite,
méningite, méningo-encéphalite). Elles vont évoluer
très rapidement et sont la cause de décès
précoces.
Les tableaux cliniques réalisés sont infiniment
variés et tous les intermédiaires peuvent se voir entre le
blessé parfaitement conscient et le coma le plus grave, entre l'absence
de tout signe de localisation et le déficit important [8]. L'examen
clinique précisera : les orifices et leurs nombres qu'on veillera
à rechercher dans les cheveux de même que dans la bouche et les
oreilles en cas de plaie par arme à feu, la présence
éventuelle de débris ou de matière
cérébrale, le degré d'atteinte de la conscience et ses
variations, les signes de localisation et leur aggravation possible.
1.6.2 Lésions maxillo-faciales
Les lésions observées sont variables, uniques ou
multiples, parfois graves, posant des problèmes esthétiques.
L'examen physique est exobuccal (de face, de profil, en vue plongeante et
à jour frisant, étage par étage, au repos et lors de la
mimique), endobuccal et ophtalmologique. Il précisera les plaies,
contusions, ecchymoses ou hématomes en précisant leur
siège (ecchymose bipalpébrale en lunettes surtout), un
écoulement liquidien. Il recherchera la présence de reliefs
anormaux masqués par un oedème dépressible, une
mobilité des os propres du nez, des zones d'hypoesthésie ou
d'anesthésie, la présence d'une disjonction craniofaciale. Le
globe oculaire et ses annexes peuventêtre le siège de
lésions pouvant aller jusqu'à la perforation sans oublier le
sinus ethmoïdal, les filets du nerf olfactif et le canal lacrymal [12].
L'examen ophtalmologique étudiera successivement le cadre orbitaire, les
paupières et l'appareil lacrymal, l'oculomotricité et le globe
oculaire.
Les traumatismes par armes à feu de la face
réalisent des fractures avec perte de substance complexes.Outre
l'urgence au départ, leur prise en charge est longue et difficile. Elles
exposent au risque de cécité, de paralysie faciale et de
limitation de l'ouverture de la bouche [13].
Une classification topographique des traumatismes
maxillo-faciaux a été proposée [14] (voir ANNEXE 1).
1.6.3 Lésions cervicales
Elles présentent des risques de lésions des gros
vaisseaux, des voies aériennes supérieures et de la moelle
spinale. Dans le cas particulier des traumatismes par arme tranchante, les
lésions vasculaires, nerveuses ou musculaires étant directement
en regard de la plaie, il n'est pas difficile de les identifier.
L'hématome compressif suffocant constitue une urgence vitale. Les plaies
à point d'entrée ou à trajet basi-cervical imposent de
rechercher une lésion des troncs supra-aortiques proximaux et
d'éventuelles lésions associées des organes avoisinants.
L'examen physique recherchera un emphysème sous-cutané pouvant
signifier une lésion des voies aériennes supérieures, un
hématome avec risque de compression des voies aériennes, des
signes neurologiques (en vérifiant la mobilité des
extrémités et la sensibilité
métamérique).
1.6.4 Lésions thoraciques
Les constats d'urgence opposent classiquement les traumatismes
fermés du thorax et les traumatismes ouverts ou plaies
pénétrantes du thorax [15].
1.6.4.1 Traumatismes fermés
Provoqués par les armes blanches contondantes ou des
projectiles à trajet thoraciques, ils sont responsables de
lésions du contenant et du contenu mais il n'y a pas de communication
avec l'extérieur. Les lésions du contenant sont
représentées par : les fractures costales, les volets
costaux, les fractures du sternum, les lésions du rachis thoracique ou
de rupture diaphragmatique. Quant aux lésions du contenu, il peut s'agir
d'hémothorax et/ou de pneumothorax, decontusion pulmonaire,
d'hématome pulmonaire, de pneumatocèle, de rupture
trachéo-bronchique, de lésions cardiaques ou vasculaires.
1.6.4.2 Plaies pénétrantes du thorax
Elles sont dues à des armes blanches piquantes et/ou
tranchantes et à des armes à feu de tous types. On
distingue :
- les plaies à thorax fermé, non soufflantes et
à orifice d'entrée minime ;
- les plaies ouvertes avec traumatopnée ;
- les plaies thoraco-abdominales.
Dans les plaies à thorax fermé, il existe
constamment un épanchement associé et le plus souvent un
hémothorax. La présence d'un corps étranger est un facteur
important d'infection. Les dégâts, essentiellement
cutanéo-musculaires, sont minimes le plus souvent, à berges
nettes et peu contuses. Les lésions les plus importantes seretrouvent
surtout au niveau musculo-pariétal et parenchymateux :
brûlures, effet de correction (éclatement, contusion et
modification des tissus).
Dans les plaies à thorax ouvert,la plèvre reste
en communication avec l'extérieur. L'ouverture du thorax entraîne
un pneumothorax massif du côté blessé avec balancement
médiastinal. La ventilation est alors limitée et la
détresse respiratoire immédiate. Le diagnostic est évident
devant un sujet asphyxique dont la plaie thoracique souffle et gargouille
à chaque cycle respiratoire : c'est la traumatopnée.
Dans les plaies thoraco-abdominales, le trajet
intéresse le thorax, le diaphragme et l'abdomen. Deux
éléments supplémentaires viennent s'ajouter à la
gravité du tableau : le risque de toute plaie de l'abdomen
(péritonite ou hémopéritoine) et le risque secondaire de
toute plaie du diaphragme (hernie). Elles imposent un bilan fonctionnel
minutieux.
1.6.5 Lésions abdominales
On décrit au niveau de l'abdomen :
- les traumatismes fermés ou contusions abdominales
où il n'existe pas de solution de continuité au niveau de la
paroi abdominale ;
- les plaies pariétales au niveau de la peau et de la
paroi musculo-aponévrotique abdominale ;
- les plaies pénétrantes où l'agent
causal a créé une solution de continuité de la paroi
abdominale avec effraction péritonéale mais est contenu dans
l'abdomen. Tout traumatisme pénétrant entre le 6e
espace intercostal et le ligament inguinal doit être
présumé intrapéritonéal [16] ;
- les plaies perforantes où la plaie
pénétrante est compliquée d'atteinte
viscérale ;
- les plaies transfixiantes où l'agent causal traverse
l'abdomen de part en part.
On décrit également les plaies mixtes qui
entraînent des lésions graves dont la prise en charge
multiviscérale comporte initialement et obligatoirement la
reconstitution du trajet de la plaie.
L'examen explorera l'abdomen mais aussi le voisinage. Il sera
réalisé sur un blessé entièrement
dévêtu et si possible réchauffé.
L'aspect de la plaie est un élément
d'orientation de l'agent causal. Les plaies par arme blanche sont en
général linéaires à bords nets réguliers ou
punctiformes peu étendues.
Au plan diagnostique le problème ici est d'affirmer la
pénétration et surtout la lésion viscérale
éventuelle. Ce problème est souvent absent en cas de traumatisme
par arme à feu où des lésions multiviscérales sont
retrouvées dans 50% des cas [8]. Les traumatismes fermés sont
souvent difficiles à apprécier surtout en cas de traumatisme
thoracique ou crânien associé [16]. Les plaies de l'abdomen sont
d'affirmation plus aisée. Les tableaux cliniques réalisés
sont multiples et de gravité variable. Il peut s'agir de plaies
pariétales, d'une éviscération, d'un écoulement
digestif à travers la plaie, d'une péritonite aiguë
généralisée avec contracture abdominale, d'un
hémopéritoine avec état de choc, d'un
pneumopéritoine avec ballonnement abdominal et tympanisme. En cas de
doute, plusieurs moyens peuvent être employés :
Ø L'exploration du trajet de la plaie au doigt ou au
stylet : l'utilisation du stylet est proscrite par plusieurs auteurs parce
que dangereuse.D'autres l'estiment fiable si cette exploration
estappliquée avec prudence. Elle se fait sous anesthésie locale
et ne permet de juger que de l'atteinte du péritoine pariétal et
ne préjuge pas des lésions viscérales sous jacentes. Elle
peut être difficile chez les sujets obèses et dans les plaies
à trajet oblique.
Ø L'exploration de laplaie peut se faire aussi à
l'aide de la ponction lavage du péritoine (PLP). L'examen est
considéré comme positif si on peut aspirer du liquide sanglant
soit directement soit après introduction de 1L de solution salée
(que l'on draine par simple gravité) [16]. De réalisation simple,
il ne permet cependant pas de déterminer l'origine du saignement ni de
diagnostiquer la perforation d'un viscère creux, lésion la plus
fréquente des traumatismes pénétrants de l'abdomen. La
combinaison de la laparotomie et du lavage péritonéal de
diagnostic augmente la sensibilité et la spécificité du
lavage péritonéal.
1.6.6 Traumatismes des membres
En fonction de la structure anatomique atteinte, on distingue
[5] :
- les plaies des parties molles (cutanées et
musculo-aponévrotiques) ;
- les lésions vasculaires, artérielles et/ou
veineuses ;
- les lésions nerveuses et
- les lésions ostéo-articulaires.
Les plaies des parties molles sont fréquemment multi
tissulaires (peau et tissus musculo-aponévrotiques), source de
séquelles fonctionnelles importantes. Le risque infectieux est
corrélé à la gravité de la blessure. Le risque
fonctionnel est également majoré par l'hémorragie et
l'ischémie qui peuvent conduire à l'amputation.
Les plaies artérielles, de diagnostic
généralement aisé, peuvent passer inaperçues en cas
de fistule artério-veineuse, apanage des plaies par armes blanches. Le
mécanisme est soit direct par le seul agent traumatique (section
complète, plaies latérales ou transfixiantes) soit indirect suite
à une lésion ostéo-articulaire par arrachement,
élongation ou cisaillement. Le mécanisme indirect comprend
également les lésions fermées dues à une thrombose
artérielle par contusion et étirement du vaisseau.
Les lésions veineuses peuvent être isolées
ou associées à une lésion artérielle. Elles
comportent un risque spécifique d'embolie gazeuse.
Les lésions nerveuses comprennent : les
lésions avec solution de continuité au niveau de la gaine de nerf
(sections complètes ou incomplètes, ruptures partielles ou
totales) et les lésions sans solution de continuité au niveau de
la gaine du nerf (contusions, compressions, élongations).
Les lésions ostéo-articulaires sont des
fractures ou luxations. Les fractures peuvent entrainer une déperdition
sanguine importante selon le segment de membre touché.
Au terme du bilan clinique, il convient de réaliser un
bilan paraclinique exhaustif des lésions. Les examens
réalisés sont à visée diagnostique,
d'appréciation du retentissement des lésions sur l'état
général du blessé et pré thérapeutique. Les
examens développés ici sont essentiellement ceux à
visée diagnostique notamment les examens radiologiques.
1.7 ASPECTS RADIOLOGIQUES
Les examens radiologiques ne doivent pas retarder la prise en
charge. La priorité qui leur est accordée dépend d'une
part du degré de stabilité du blessé et d'autre part de la
disponibilité de ces examens [16]. Ils ont une valeur de confirmation
diagnostique et de localisation des lésions.
1.7.1 Traumatismes
crânio-cérébraux
Ø La radiographie du crâne : elle n'a aucune
indication en cas d'accès au scanner et son seul intérêt
réside dans ce cas dans la visualisation des fragments
métalliques [17]. En cas d'indisponibilité du scanner, la
radiographie du crâne doit comporter cinq incidences (celles de face, de
profils droit et gauche, front-plaque et nuque-plaque) qui montreront des
images de fracture des os du crâne ou la présence d'un corps
étranger.
Ø La radiographie du rachis cervical :elle est
associée à la radiographie du crâne et doit comporter les
incidences : bouche ouverte, de face et de profil.
Ø Le scanner cérébral :c'est
l'examen d'imagerie référence pour l'évaluation initiale
des lésions. En urgence, l'injection de produits de contraste n'est pas
nécessaire et sera différée afin de diminuer au maximum le
temps de réalisation de l'examen [17]. Il permet d'objectiver
[18] :
- un effacement plus ou moins important des citernes
basales ;
- des images de densité anormale au sein du tissu
cérébral voire dans les ventricules
- des aspects de refoulement d'un hémisphère
cérébral par une image densifiée au contact de l'os
- des images de fractures des os du crâne avec parfois
embarrure.
A partir du scanner cérébral, on peut
réaliser un angioscanner par injection de produit radioopaque.
Ø L'IRM : permet de mieux étudier les
tissus mous.
Ø L'angiographie cérébrale : elle
n'a pas d'indication systématique [19] et est réalisée
uniquement à but thérapeutique secondairement à la
réalisation d'un angio-scanner ayant mis en évidence une
complication vasculaire (faux anévrismes, dissection ou fistule
artérioveineuse post traumatique).
1.7.2 Traumatismes maxillo-faciaux
Ø Au scanner, la réalisation de coupes coronales
passant par l'orbite est indiquée dans les traumatismes crâniens
avec symptomatologie évocatrice de fracture du cadre orbitaire afin de
repérer les fractures des parois de l'orbite, volontiers
inaperçues. Le scanner avec reconstitution 3D surfacique présente
un intérêt au stade initial et au stade de séquelles pour
analyser les déplacements osseux, notamment dans les formes complexes
[14].
Ø Les clichés radiographiques standards :
peuvent être réalisées selon le casl'incidence du
crâne de face et de profil, l'incidence de face haute (ou incidence
nez-front-plaque, incidence des cadres orbitaires), les incidences de Waters et
de Blondeau, l'incidence de face basse (sous-occipito-frontale) et la
radiographie panoramique.
Ø L'IRM n'a pas de place dans l'urgence.
Ø L'angiographie est d'indication rare. Elle a un
double intérêt diagnostique et thérapeutique.
1.7.3 Traumatismes cervicaux
Ø La radiographie du rachis cervical demeure l'examen
de première intention. On peut réaliser les clichés de
face, de profil, des trois quarts droits et gauches et un cliché bouche
ouverte. Ces différents clichés peuvent permettre de mettre en
évidence une fracture des corps vertébraux, une
désorganisation de la ligne des apophyses épineuses, un
arrachement des apophyses transverses, un pincement ou un bâillement des
interlignes articulaires, un antélysthésis ou un
retrolysthésis.
Ø Le scanner cervical est réalisé en
cas de besoin d'analyse fine des lésions et mieux indiqué
après réduction des déplacements
ostéo-articulaires. Il est indiqué en cas de
fracture-séparation des masses latérales de l'atlas, fracture
comminutive, fracture des lames, fracture-luxation postérieure.
Ø L'IRM permet de mettre en évidence les
lésions disco-ligamentaires ou de la moelle en particulier celles des
parties molles antérieures, hématomes, rupture ligamentaire,
discale ou même durale. Elle peut être de réalisation
difficile (absence d'immobilité stricte des patients, présence de
matériel de réanimation ou de traction).
Ø Le myéloscanner est indiqué dans les
avulsions radiculaires, les brèches méningées et les
contrôles post- opératoires.
1.7.4 Traumatismes du thorax
Ø La radiographie du thorax sera toujours
réalisée. Elle permet un bilan lésionnel satisfaisant,
indique un geste thérapeutique urgent et immédiat,
apprécie les premiers gestes thérapeutiques effectués en
phase pré-hospitalière et sert de référence pour le
suivi évolutif.
Ø Le scanner thoracique est l'examen le plus
approprié pour effectuer le bilan le plus précis possible des
lésions pariétales, pleurales, parenchymateuses et
médiastinales. Il indique un complément d'exploration
angiographique.
Ø L'échotomographie permet de reconnaitre une
collection pleurale ou péricardique et d'explorer la région
sous-diaphragmatique.
Ø L'échocardiographie permet d'analyser
rapidement la fonction myocardique, les structures cardiovasculaires et leur
responsabilité dans l'état hémodynamique du patient.
Ø L'échographie transoesophagienne peut
être un moyen complémentaire de l'échocardiographie.
Ø L'artériographie est indiquée en
première intention s'il existe une suspicion clinique et radiographique
de lésion vasculaire.
Ø L'endoscopie bronchique et la fibroscopie
oesogastroduodénale peuvent être réalisées au
besoin.
1.7.5 Traumatismes abdominaux
Ø Le scanner abdominal est l'examen de choix chez
le patient suffisamment stable pour subir cet examen. Il permet d'identifier la
source d'un saignement, de démontrer les lésions
intrapéritonéales aussi bien que retropéritonéales.
Une perforation intestinale peut cependant passer inaperçue.
Ø L'ASP peut révéler en cas de
pneumopéritoine, une introduction d'air à travers la paroi lors
de l'agression.
Ø L'échographie peut déceler la
présence de 200mL de liquide péritonéal. On examine
particulièrement quatre endroits [15] : la région
sus-pubienne, l'espace inter hépato-rénal, la région
spléno-rénale et l'espace sous-xiphoïdien (à la
recherche d'un épanchement péricardique).
Ø La coelioscopie exploratrice permet d'affirmer avec
certitude le caractère pénétrant de la plaie.
Ø L'IRM n'a pas de place dans l'urgence.
1.7.6 Traumatismes des membres
Ø La radiographie des membres est systématique.
Elle permet d'objectiver et de préciser les aspects anatomopathologiques
des fractures. Elle permet également d'affirmer la présence ou
non de corps étrangers métalliques et d'un emphysème
sous-cutané.
Ø L'artériographie doit être
réalisée devant toute suspicion de traumatisme vasculaire. Elle
peut être réalisée en urgence sur table d'intervention
après réduction orthopédique des lésions
ostéo-articulaires.
Ø L'angio-scanner révèle les
lésions avec une précision presque équivalente à
celle de l'artériographie. Il est le plus souvent réalisé
en cas de polytraumatisme.
Ø Le scanner et surtout l'arthro-scanner permet de
faire un bilan lésionnel osseux plus complet au niveau des
articulations.
Ø L'IRM a une spécificité et une
sensibilité excellentes sauf dans certaines lésions du
ménisque latéral du genou.
Ø L'électromyographie permet un dépistage
précoce des atteintes des troncs nerveux périphériques.
Ø Le doppler et l'échodoppler sont insuffisants
pour affirmer une lésion vasculaire et surtout intimale.
Au terme du bilan lésionnel clinique et paraclinique
exhaustif, rapide et précis, il convient de prendre en charge
efficacement les lésions décelées.
1.8 ASPECTS THERAPEUTIQUES
La prise en charge des patients blessés par armes
repose sur l'évaluation la plus correcte et la plus précoce de la
gravité des lésions, permettant d'adapter la thérapeutique
rapidement. Elle est fonction du tableau clinique présenté et
fait dans la plupart des cas appel à la réanimation
médicale. Les principes généraux de cette prise en charge
sont :
- Stopper l'hémorragie si elle existe
- Maintenir les grandes fonctions vitales à travers une
réanimation médicaleattentive et adaptée à chaque
cas
- Traiter la douleur
- Prévenir l'infection et les complications
thromboemboliques
- Prévenir les séquelles organiques et
psychiques
1.8.1 Buts
Quelle que soit la région de l'organisme atteinte, le
traitement à appliquer doit avoir pour buts de:
- Eviter le décès du blessé
- Le soulager
- Traiter la ou les lésions décelées
- Restaurer la fonction du ou des organes touchés
1.8.2 Moyens thérapeutiques et
indications
1.8.2.1 Réanimation médicale
Les traumatismes par arme à feu nécessitent,
plus souvent et plus rapidement que les traumatismes fermés, un geste
chirurgical. Le rôle de l'anesthésiste-réanimateur est
capital puisqu'il intervient à tous les stades de la prise en charge de
ces blessés : réanimation initiale et transport primaire,
surveillance des procédures diagnostiques, anesthésie et
réanimation peropératoires, suivi postopératoire [9]. Le
traitement en un temps de l'ensemble des lésions, s'il est possible, est
la règle.
La gravité d'un traumatisme par arme est fonction de
son retentissement clinique, du site de la lésion et du mécanisme
lésionnel. Ainsi, les blessés à l'état
hémodynamique instable, les blessés du cou, du tronc et en
particulier de l'aire cardiaque, de la région de l'aine ainsi que les
blessés par balles à haute vélocité ou par armes de
chasse à faible distance, doivent être transportés le plus
rapidement possible en salle d'opération pour un geste chirurgical
éventuel tout en poursuivant la réanimation.
Les gestes chirurgicaux d'urgence nécessitent un
remplissage [9]. Secondairement, ce remplissage pourra être
optimisé par une étude hémodynamique prenant en compte les
paramètres circulatoires et les paramètres d'oxygénation.
1.8.2.2 Traumatismes
crânio-cérébraux
Le traitement ici repose, selon la gravité de la
lésion, sur la réanimation hydro-électrolytique,
l'assistance respiratoire, la lutte contre l'hypertension intracrânienne,
la réalisation d'une hémostase en cas de plaie du cuir chevelu,
la levée d'une embarrure, la trépanation en cas d'hématome
extra-dural ou sous-dural. L'ablation d'un corps étranger n'est pas une
indication formelle.
Seront plus ou moins systématiques :
- la lutte contre la douleur au moyen d'antalgiques et/ou
d'anti-inflammatoires non stéroïdiens
- la lutte contre l'infection au moyen d'antibiotiques,
d'autant plus importante s'il existe une fracture associée
- la sérothérapie antitétanique suivie de
la sérovaccination si l'état vaccinal du sujet n'est pas à
jour
1.8.2.3 Traumatismes maxillo-faciaux
Les lésions faciales doivent être
entièrement évaluées pour concevoir une réparation
et un remplacement appropriés des tissus avec la perspective probable de
reprise pour une réparation secondaire. Dans la prise en charge
initiale, le souci principal est la stabilisation du patient. Aujourd'hui, avec
les améliorations récentes de la microchirurgie, une
reconstruction immédiate est préconisée [20]. Les plaies
méritent toujours une prise en charge rigoureuse pour limiter les
séquelles esthétiques redoutées par les patients.
L'exploration, l'hémostase et la suture avec des fils fins donnent des
résultats satisfaisants. Les plaies péri-orificielles doivent
être réparées très soigneusement en trois plans. Les
traumatismes par armes à feu de la face restent bénins aussi
longtemps que les voies aériennes sont libérées et
l'hémorragie contrôlée [21].
1.8.2.4 Traumatismes cervicaux
La clé du traitement est le bilan clinique complet.
L'exploration est indiquée en cas d'hémorragie persistante,
d'état de choc ou de diminution du pouls radial. La pose d'un
cathéter de Foley dans la plaie peut permettre de contrôler une
hémorragie carotidienne, subclavière ou jugulaire. Un nombre
significatif de sujets sont traités sans une chirurgie sanglante [22].
La pose d'une minerve peut être nécessaire pour immobiliser le
rachis en cas de traumatisme vertébral de même que la
réduction d'une luxation ou la pose de matériel
d'ostéosynthèse en cas de fracture. Les antalgiques,
anti-inflammatoires non stéroïdiens et antibiotiques sont
indiqués.
1.8.2.5 Traumatismes du thorax
Tout traumatisé du thorax doit être
considéré par principe comme un traumatisé grave. La
réanimation initiale doit commencer sur les lieux du traumatisme et
dépend de la rapidité du transport du blessé vers un
centre spécialisé ayant à son actif une équipe de
prise en charge multidisciplinaire (chirurgie et réanimation). Toute
plaie thoracique pénétrante doit être explorée au
bloc opératoire.
Il existe quelques principes de traitement [23] :
§ un drainage thoracique adéquat est indispensable
selon les cas
§ en cas d'hémorragie importante, une
opération s'impose ; parfois au service des urgences si la
mort est imminente (saignement =1,5L) ou quand malgré le drainage les
signes généraux s'altèrent
§ la thoracotomie est moins urgente lorsque le drainage
est de 300ml/h pendant 3-4 h
§ la suture simple des plaies d'entrée et de
sortie du poumon comporte un risque d'embolie gazeuse
§ la possibilité de pénétration
abdominale d'un projectile doit être régulièrement
envisagée
§ en cas de lésions transmédiastinales,
l'opération chirurgicale est immédiate si le patient est instable
[24]
§ si le patient est stable, une évaluation par des
moyens sophistiqués est nécessaire tout en poursuivant la
réanimation
§ si la chirurgie est nécessaire, sa
rapidité est déterminante
§ un nombre substantiel de patients ne sont pas
opérés [25].
1.8.2.6 Traumatismes abdominaux
L'approche d'une prise en charge sélective non
opératoire est de plus en plus partagée par les auteurs [23, 26,
27]. Elle se résume en :
§ une évaluation clinique primordiale
§ une laparotomie immédiate en cas de
présence de signes tels que l'instabilité hémodynamique,
un tableau de péritonite, un tableau d'hémopéritoine ou
une éviscération
§ une approche sélective non opératoire,
lorsque l'état hémodynamique du patient est stable et qu'il ne
présente pas les signes ci-dessus cités. Elle nécessite
une évaluation régulière, répétée, et
rigoureuse du patient.
§ une méthode sélective non
opératoire est fiable, sûre et rentable. Un nombre important de
patients ne sont pas opérés, soit parce que les balles n'ont pas
pénétré dans la cavité abdominale, soit parce
qu'elles n'ont pas engendré de lésions importantes. Elle requiert
de l'expérience et de la confiance. Elle est internationalement
acceptée
§ chez les patients instables qui ne peuvent pas
supporter la chirurgie, on procède au ``damage control'' ou
contrôle des lésions. La priorité est de contrôler
l'hémorragie par le clampage ou la suture
§ fermer temporairement ou panser la plaie
§ continuer la réanimation en corrigeant les
troubles hémodynamiques et biochimiques, les troubles acido-basiques et
l'hypothermie
§ réopérer le patient quand il sera plus
stable ou dès que le chirurgien spécialiste sera disponible.
La chirurgie définitive consistera en:
§ une inspection complète de la cavité
abdominale
§ une recherche des hématomes pour réparer
les principaux vaisseaux lésés
§ une exploration des hématomes péri
rénaux importants
§ une réparation initiale de l'estomac et de
l'intestin grêle ainsi qu'une réparation des lésions du
foie
§ La réparation initiale des lésions par
arme à feu du colon requiert : un délai de prise en charge
chirurgicale court, une contamination minimale, une vitalité de l'anse,
un bon état hémodynamique.
§ Le ``syndrome de compartiment
abdominal''nécessite une décompression chirurgicale le plus
souvent à abdomen ouvert.
L'abstentionnisme sélectif a l'avantage d'éviter
les laparotomies inutiles. Cependant, la laparotomie systématique devant
toute plaie pénétrante de l'abdomen permet de faire un bilan
lésionnel précis avec un intérêt
médico-légal surtout en cas d'agression [28].
1.8.2.7 Traumatismes des membres
Le traumatisme des membres par armes nécessite, plus
souvent et plus rapidement, un geste chirurgical. Le traitement médical
est indiqué dans tous les cas et sera fonction de l'état de
gravité du patient. Un état de choc est contrôlé par
un remplissage vasculaire. La douleur est combattue à l'aide
d'antalgiques et d'anti-inflammatoires non stéroïdiens.
L'administration d'antibiotiques est nécessaire et celle
d'anticoagulants ou d'antiagrégants plaquettaires est à discuter
selon le cas.
En cas de plaie des parties molles, selon la gravité,
seront réalisés : une désinfection, un parage et une
suture simples, des greffes et cultures de peau. S'il s'agit d'une plaie vue
tard (infectée ou nécrosée), on réalise une
cicatrisation dirigée en trois phases : détersion
mécanique, enzymatique ou sous pansement spécifique,
bourgeonnement et si bonne réactivité, on réalise une
greffe ou un lambeau. En cas d'éclat de balle, il faut laisser expulser
les plombs ou les balles.
En cas d'hémorragie extériorisée,
l'hémostase doit être réalisée par une compression
manuelle immédiate et directe sur la plaie puis la restauration
artérielle est réalisée sans délai. On peut ainsi
réaliser : une suture ou excision-suture en cas de plaie
latérale, une revascularisation transitoire par shunt en cas
d'ischémie grave, la réparation d'une éventuelle
lésion veineuse. Une restauration artérielle tardive
(au-delà de six heures d'ischémie continue) peut être
inefficace voire dangereuse en revascularisant des masses musculaires
nécrosées (risque d'acidose, d'insuffisance rénale
aiguë, d'hyperkaliémie et de troubles du rythme ventriculaire).
L'alcalinisation par voie veineuse, le lavage de membre ou une épuration
extra-rénale précoce peuvent être utilisés si le
pronostic vital du patient n'est pas en jeu. En cas de lésion nerveuse
irréparable et/ou de lésions complexes des parties molles et/ou
d'un délai thérapeutique dépassé associés,
l'amputation du segment de membre atteint peut être
réalisée après concertation multidisciplinaire et accord
du patient ou de ses proches. Dans tous les cas, le traitement chirurgical sera
complété par une héparinisation post opératoire.
Les lésions nerveuses bénéficient de
suture épineuro-fasciculaire ou de greffe nerveuse. Dans tous les cas,
une kinésithérapie est nécessaire pour entretenir la
souplesse des articulations et la trophicité musculaire.
Les fractures peu ou pas déplacées sont
réduites puis contenues par un plâtre. En général on
attend une bonne cicatrisation de la plaie avant la confection de plâtre
pour les plaies ouvertes ; le membre étant mis sous attèle.
En cas de fracture multiesquilleuse, on préconise une fixation interne
et une fixation externe est de mise en cas de fracture avec un grand
délabrement cutané28. Une fasciotomie prophylactique est
exigée. Pour la stabilisation interne définitive, la greffe
osseuse devrait être considérée surtout dans les cas de
fracture par arme à feu qui sont souvent très comminutives.Les
fractures avec hémorragie abondante et dévitalisation
nécessitent une amputation. Les lésions articulaires sont
traitées comme des traumatismes ouverts et exigent une irrigation, un
débridement ou une ablation de corps étrangers. Les luxations
sont réduites et suivies d'une contention par moyens
orthopédiques.
Au vu de la gravité des lésions pouvant
découler d'un traumatisme par armes, il convient de les prévenir
de façon efficace et durable.
1.8.3 Prévention des traumatismes par
armes
En général, les stratégies visant
à réduire les traumatismes par armes combinent
l'éducation, la réglementation et la technique.
1.8.3.1 Prévention primaire
La prévention des traumatismes par armes blanches
repose sur le respect de la législation concernant ces armes et
l'application stricte des sanctions réservées à ces actes
(voir annexe 2).
Quant aux traumatismes par armes à feu, l'action
préventive se situe à trois niveaux : l'accès
à l'arme à feu, la présence de l'arme au domicile et le
rangement de l'arme dans un lieu sûr.
Pour limiter l'accès aux armes à feu, il
faut :
- empêcher les particuliers de s'en procurer notamment
si ceux-ci présentent un état ou des antécédents de
dépression, de pulsions suicidaires ou de toxicomanie. Cela suppose une
enquête de voisinage approfondie et objective
- réglementer les conditions d'obtention et de
détention des armes à feu par la délivrance obligatoire
d'un permis de port d'arme
- lutter contre les marchés parallèles de vente
illicite d'armes à feu
De nombreuses études ont démontré
l'association entre la présence d'une arme à feu audomicile et
les traumatismes qu'elle peut engendrer [29]. Ainsi, le fait de posséder
une arme à feu à la maison multiplie par 5 le risque de suicide
et par 3 lerisque d'homicide.Au Canada comme aux Etats-Unis, c'est dans les
régions où le taux de possession d'arme àfeu est le plus
élevé que le taux de traumatisme par balle est également
le plus élevé.En fait si le propriétaire d'une arme pense
se protéger en gardant celle-ci à domicile, il y a 43fois plus de
chance qu'il l'utilise contre quelqu'un de sa famille plutôt que contre
unagresseur. Il convient donc de :
· sensibiliser les propriétaires d'armes à
feu et les inciter à s'en départir s'ils n'en font pas usage
· sensibiliser l'entourage de personnes présentant
des signes de dépression, de tendance suicidaire ou une
prédisposition à la violence et suspendre ou retirer à ces
personnes l'autorisation de détention d'une arme à feu.
Lorsque le propriétaire d'une arme se trouve dans
l'obligation de la garder au domicile pourdes raisons professionnelles ou
lorsqu'il ne souhaite pas s'en débarrasser, il est trèsimportant
que l'arme soit entreposée dans un lieu sécurisé. Il
s'agira de :
- conserver l'arme à feu en tous temps dans un endroit
hors de portée des enfants
- conserver une arme à feu non chargée et
verrouillée
- conserver les munitions dans un endroit différent de
celui de l'arme
- entretenir ou manipuler l'arme après avoir
vérifié qu'elle n'est pas chargée
- enfermer en cas d'absence l'arme à feu dans une
armoire résistant à l'effraction etconserver les clés en
lieu sûr.
1.8.3.2 Prévention secondaire
Elle consiste en la prise en charge précoce des
traumatisés par armes et nécessite : l'administration de
premiers soins adéquats sur les lieux du traumatisme, la
disponibilité de transports médicalisés et la
présence de centres dotés de matériel et de personnel
qualifiés et disponibles.
1.8.3.3 Prévention tertiaire
Elle consiste au dépistage et en la prise en charge
adéquate des séquelles et complications des traumatismes par
armes.
CADRE, PATIENTS ET METHODE D'ETUDE
2. CADRE, PATIENTS ET METHODE
D'ETUDE
2.1 CADRE D'ETUDE
La présente étude a été
réalisée dans quatre (4) formations sanitaires du Borgou et plus
précisément dans quatre (4) communes :
- Parakou : dans le Service de Chirurgie
Générale et le Service d'Anesthésie, Réanimation et
Urgences (SARU) du CHD-B
- N'dali : dans l'hôpital de la zone sanitaire
Parakou-N'dali, l'Hôpital Saint Jean de Dieu de Boko ;
- Bembéréké, dans l'Hôpital
Evangélique (HEB) ;
- Tchaourou, dans l'Hôpital Saint Martin de
Papané.
La carte du Bénin placée en ANNEXE 3 situe
lesdites communes.
2.1.1 Présentation du département du
Borgou
Le département du Borgou est le plus grand du
Bénin en superficie (25 856km2 soit 23% de la
superficie totale du pays) et le 6e en matière de population
[30]. Situé au nord-est du pays, il est limité au nord par le
département de l'Alibori, au sud par le département des Collines,
à l'est par le Nigéria, au nord-ouest par le département
de l'Atacora et au sud-ouest par celui de la Donga. Le département
s'étend sur huit communes que sont : Kalalé, N'Dali,
Pèrèrè, Nikki, Sinendé,
Bembéréké, Tchaourou et Parakou. Une carte
départementale en ANNEXE 4 situe les communes du Borgou.
Le climat du Borgou est de type soudanien avec une seule
saison des pluies ;celle-ci commence en avril et dure sept mois environ.
La température moyenne annuelle s'établit autour de 26°C
avec un maximum de 32°C en mars et un minimum de 23°C en
décembre-janvier.
La population dénombrée au cours du recensement
général de la population en 2006 (RGPH3) dans le
département est de 724 171 habitants avec une densité de 28
habitants au km². Le département compte 99,6 hommes pour 100
femmes. La population agricole représente 67,92% de la population totale
du département. On y rencontreplusieurs ethnies dont les principales
sont les Baribas (40,4%), les Peulh (29,8%) et lesNagots/Yorubas (6,0%).
L'économie du Borgou est à base essentiellement
agricole. L'élevage de gros bétail est très répandu
et permet le développement de la cultureattelée. Le petit
élevage et la pêche, très développés,
complètent les activitéséconomiques et le tout alimente un
important réseau de marchés traditionnels dont les plusdynamiques
sont ceux de Parakou et Nikki. Le commerce occupe ainsi 28 % de la population
du Borgou.
Au plan sanitaire, on dénombre : 43
maternités, 40 Centres de Santé d'Arrondissement, 45
dispensaires, 6 Centres de Santé de communes, 3 hôpitaux de zone
et un Centre Hospitalier Départemental (le CHD-B).
2.1.2 Présentation du Centre Hospitalier
Départemental du Borgou
Créé en janvier 1959, le CHD-B était
à l'origine un Centre d'Assistance Médicale de la ville de
Parakou. Il est devenu successivement : Hôpital de Parakou, Centre
Hospitalier Provincial en 1985, Centre Hospitalier Départemental du
Borgou en 1990.
D'une capacité de 210 lits, le CHD-B compte une
multitude de services que sont :
- le Service de Chirurgie Générale
- le Service d'Anesthésie, Réanimation et
Urgences (SARU)
- le Service de Médecine Interne incluant
provisoirement les spécialités de Neurologie, Néphrologie,
Cardiologie et Dermatologie
- le Service de Pédiatrie
- le Service de Gynécologie et Obstétrique
- le Service de Psychiatrie
- le Service d'Oto-Rhino-Laryngologie
- le Service de Stomatologie
- le Service d'Ophtalmologie
- le Service de Médecine Légale et
Thanatologie
- le Service d'Imagerie Médicale
- le Service Social
- le Service de Kinésithérapie et d'Appareillage
Orthopédique
- le Service d'Analyses Biomédicales incluant
provisoirement le Service d'Anatomie Pathologique
- la Banque de Sang
- la Pharmacie
- le Centre d'Information, de Prise en charge, d'Education et
de Conseil sur le VIH/SIDA et
- le Service Administratif.
Le CHD-B est un hôpital de référence de
deuxième niveau. Il sert de lieu de formation théorique et
pratique pour les étudiants de la Faculté de Médecine de
l'Université de Parakou depuis sa création en 2001 et lieu
de formation pratique pour les médecins inscrits pour l'obtention du DES
au CNHU-HKM.
2.1.2.1 Présentation du Service de Chirurgie
Générale
Le Service de Chirurgie Générale du CHD-B
dispose de :
- 1 pavillon d'hospitalisation d'une capacité d'accueil
de 30 lits
- 1 bloc opératoire avec deux salles d'interventions
chirurgicales
- 1 salle de consultation chirurgicale
- 1 secrétariat
- 1 salle de staff pour le personnel soignant et les
apprenants
- 1 salle de garde des infirmiers
- 1 bureau pour la surveillante du pavillon
d'hospitalisation.
Au moment de notre travail, le personnel est composé
de :
- 4 chirurgiens dont :
· 1 maître-assistant en chirurgie
générale, Chef de Service
· 1 maître-assistant en chirurgie
générale, adjoint au Chef de Service
· 1 maître-assistant en neurochirurgie
· 1 assistant chef de Clinique
- 15 infirmiers/ infirmières dont :
· 1 surveillant du pavillon d'hospitalisation
· 1 surveillant du bloc opératoire
- 9 aides-soignants
- 2 agents d'entretien
- 1 secrétaire
- 1 agent de recouvrement.
Tous les ans depuis 5 ans, des médecins en
spécialisation de chirurgie générale et/ou d'urologie y
viennent en stage.
Les activités du Service de Chirurgie
Générale du CHD-B sont représentées par les
consultations, les soins et visites aux patients hospitalisés, les
gardes et permanences, les interventions chirurgicales, les enseignements
théoriques sous forme d'exposés aux étudiants en
PCEM2 et DCEM.
2.1.2.2 Présentation du SARU
Les infrastructures dont dispose le Service
d'Anesthésie, Réanimation et Urgences du CHD-B sont
constituées de :
- 1 salle d'accueil et de mise en condition des urgences
médico-chirurgicales d'une capacité d'accueil de 4 lits
- 1 salle de consultation externe et pansement
- 2 salles de réanimation médico-chirurgicale
d'une capacité d'accueil de 13 lits
- 1 salle de réveil
- 1 hall d'attente
- 1 salle de garde pour les infirmiers
- 1 salle de garde pour les anesthésistes
- 2 bureaux pour les médecins
- 1 bureau pour les surveillants des secteurs Urgences et
Réanimation avec, inclus, 1 secrétariat.
Au moment de notre travail, le personnel du Service est
composé de :
- 1 maître-assistant en
anesthésie-réanimation, chef de Service
- 1 médecin généraliste
- 26 infirmiers dont 11 techniciens supérieurs en
anesthésie
- 8 aides-soignants
- 1 secrétaire
- 1 agent d'entretien.
Depuis 5 ans, des médecins en spécialisation
d'anesthésie-réanimation y font des stages.
Les activités du SARU sont représentées
par : les consultations, l'accueil et la mise en condition des urgences
médico-chirurgicales, les soins et visites aux patients
hospitalisés, les gardes et permanences, la réanimation
pré, per et post opératoire, les enseignements théoriques
aux étudiants en PCEM2 et DCEM.
2.1.3 Présentation de l'HEB et de son Service
de Chirurgie Générale
L'HEB est situé à 110 km au nord de Parakou,
dans la commune de Bembéréké. Il a été
établi en 1961 par la mission protestante SIM (Société
Internationale Missionnaire). Depuis 1983, l'hôpital appartient à
l'UEEB (Union des Eglises Evangéliques du Bénin). De 43 lits au
début, sa capacité d'accueil est passée à 240 lits
à ce jour. L'HEB comprend :
- 1 Dispensaire
- 1 Service de Chirurgie Générale
- 1 Service de Médecine
- 1 Service de Pédiatrie
- 1 Service pour tuberculeux
- 1 Service de Gynécologie et d'Obstétrique
- 1 Unité de soins aux nouveau-nés
- 1 Clinique d'Ophtalmologie
- 1 Bloc opératoire
- 1 Pharmacie
- 1 Laboratoire
- 1 Salle de radiologie
- 1 Service de kinésithérapie
- 1 Bloc administratif, une salle de formation
- 1 Atelier
- 1 Station de 26 logements.
L'HEB fonctionne comme un centre de référence
officiel de première intention pour les formations sanitaires de niveau
périphérique du Borgou.
Le Service de Chirurgie Générale de l'HEB
dispose de :
- 1 pavillon d'hospitalisation d'une capacité d'accueil
de 52 lits répartis en 4 salles
- 1 salle d'accueil et de consultation chirurgicale
- 1 salle de garde des infirmiers.
Au moment de notre travail, le personnel du Service de
Chirurgie Générale est composé de :
- 1 assistant en Chirurgie générale, chef de
Service
- 8 infirmiers/ infirmières
- 3 aides-soignants
- 2 techniciens de surface.
Les activités menées dans le Service de
Chirurgie Générale de l' HEB sont: les consultations, les
visites aux hospitalisés, les gardes et permanences, les interventions
chirurgicales et l'entretien des salles.
2.1.4 Présentation de l'Hôpital Saint
Jean de Dieu de Boko
L'Hôpital Saint JeandeDieu de Boko est un hôpital
catholique de l'Archidiocèse de Parakou, à caractère
privé et à but non lucratif. Il est situé dans
l'arrondissement de Sirarou, commune de N'Dali, à 10km au nord de la
ville de Parakou. D'abord dispensaire de brousse à sa création en
1966, il est érigé en l'an 2000 en hôpital de zone pour la
zone sanitaire Parakou- N'Dali. Il dispose des services suivants :
- le Service de pédiatrie
- le Service de médecine
- le Service de chirurgie générale
- le Service des urgences
- la Maternité
- le Laboratoire
- le Service d'imagerie médicale
- le Service de kinésithérapie
- la Pharmacie
- le Service administratif et ses annexes.
Le service de Chirurgie générale dispose
de :
- 1 salle d'hospitalisation d'une capacité d'accueil de
28 lits
- 1 bloc opératoire qui comprend :
· 2 salles opératoires
· 1 vestiaire
· 1 couloir de préparation
· 1 salle de réveil
· 1 salle de stérilisation
· 1 bureau
· 1 magasin.
Au moment de notre travail, le personnel du Service de
chirurgie générale est composé de :
- 1 médecin
- 2 anesthésistes
- 1 instrumentiste
- 10 infirmiers dont 4 infirmiers diplômés
d'état et 6 infirmiers de Santé
- 4 aides-soignants.
Les activités du Service de chirurgie
générale de l'Hôpital Saint Jean de Dieu de Boko sont
représentées par : les interventions chirurgicales, les
soins et visites aux malades hospitalisés, les gardes et les
permanences.
2.1.5 Présentation de l'Hôpital Saint
Martin de Papané
L'Hôpital Saint Martin de Papané (HSMP) est
situé dans la commune de Tchaourou, à 76 km de la ville de
Parakou et 7 km au sud du centre de la ville de Tchaourou. Il a
été créé en 1972 sur l'initiative de
l'évêque de Parakou. En 2000, l'Etat béninois l'a
érigé en hôpital de la zone sanitaire de Tchaourou.
D'une capacité litière de 90 lits, l'HSMP
comprend:
- le Service de Gynécologie et Obstétrique
- le Service de Pédiatrie
- le Bloc opératoire
- le Dispensaire
- le Service des Urgences
- le Service de Médecine
- le Laboratoire
- le Service d'Imagerie médicale
- la Kinésithérapie
- l'Ophtalmologie
- le Bloc administratif.
Les infrastructures dont dispose le Service de chirurgie
générale de l'HSMP se résument à 3 salles
d'hospitalisation d'une capacité d'accueil de 13 lits.
Au moment de notre travail, le personnel est composé
de :
- 1 chirurgien
- 4 infirmiers
- 3 aides-soignants
- 1 agent d'entretien.
Les activités qui y sont menées comprennent
essentiellement : les visites et soins aux patients hospitalisés,
les permanences et les gardes.
2.2 PATIENTS
La population ciblée par le présent travail est
celle du groupe socioculturel peulh du département du Borgou, au
nord-est du Bénin. Pour une meilleure compréhension du sujet de
notre étude, nous décrirons certaines particularités de
cette ethnie.
2.2.1 Origines des peuls
L'origine des peuls reste assez controversée mais
l'hypothèse la plus plausible serait l'origine saharienne, celle des
hamites de la société du boeuf. Il semble que l'ethnie se soit
constituée au cours du haut moyen âge dans la vallée du
Sénégal et les régions adjacentes de l'est et du nord-est
puis se serait étendue vers le sud et vers l'est. Ces migrations ont
permis aux peuls d'occuper dès le XVIIè siècle
l'espace actuel[31].
2.2.2 Localisation
Présents dans tous les états de l'Afrique de
l'Ouest ainsi qu'au Tchad, en République Centre Africaine et au Soudan,
les peuls n'en constituent cependant jamais le peuplement majoritaire bien que
le nord du Nigeria, la Guinée, le Sénégal, le nord
Cameroun et le Niger en comptent d'importantes communautés.Au
Bénin, les peuls représentent 4,2% de la population
générale et sont répartis sur l'ensemble du
territoire[32].
2.2.3 Activités et ressources
Les peuls forment généralement une
minorité au milieu des autres populations africaines. Ils sont ainsi
d'une grande diversité. Les uns sont pasteurs nomades dont
l'économie est basée sur l'élevage qui leur fournit des
produits laitiers mais pas de viande(car ils ne tuent pas et ne vendent pas
leurs animaux) ; les autres sont mélangés aux populations
locales, sédentarisés dans des villages et parfois les villes,
fortement islamisés [31]. A la différence d'autres populations,
les pasteurs peuls sont gouvernés par les activités
nécessaires à la survie de leurs animaux. Beaucoup d'entre eux
refusent toute activité qui ne concerne pas l'élevage extensif.En
Afrique de l'Est et de l'Ouest, on estime que 50 millionsd'éleveurs
subviennent aux besoins de leur famille et de leurcommunauté et
soutiennent une imposante filière de viande, de cuiret de peaux à
partir de bêtes exclusivement nourries des pâturagesnaturels des
zones arides[33].La femme peule rurale ou nomade, sans faire de
l'agriculture(sauf pour les récoltes), est une grande transformatrice
routinière de lait de vache dont elle assure la commercialisation
[34].
2.2.4 Organisations sociale et politique
2.2.4.1 Structures sociales
Les structures sociales présentent des variantes dans
les diverses communautés. L'endogamie, essentielle chez les nomades pour
conserver le plus de bétail, subit chez les sédentaires des
entorses apportées par l'islam ou la nécessité de
s'adapter aux cultures voisines. Le mariage inter ethnique peut être
libre, fondé sur le principe de la négociation individuelle de la
future épouse, avec une forte prépondérance pour la
polygamie. Le groupe est aussi patrilocal et patrilinéaire [35].
2.2.4.2 Institutions politiques
Foncièrement individualistes et toujours prêts
à fuir devant toute contrainte, les peuls n'ont longtemps connu que
l'autorité politique du chef d'un fragment de lignage sur les
siens. Etre peul, ce serait "être libre". Se réaliser en
effet, ne peut se faire ni sous le joug de, ni sous la séduction de, ni
même sous les conseils d'une tierce autorité. La
« pulanité » est autonome. Il n'y a pas de
communautarismechez
les peuls mais il y a des revendications culturelles et identitaires, des
clans, des individualités, des groupes épars. Le chef ou une
autorité quelconque, est élu à la participation active.
2.2.5 Peuls nomades et outils
Les outils utilisés pour la conduite et l'entretien
des troupeaux sont simples. Il s'agit de couteau, coupe-coupe, bâton,
sabre et corde. Les outils tranchants servent à couper le bois pour les
enclos et à faire les opérations chirurgicales. Le bâton
sert dans la conduite du troupeau et permet à l'éleveur de se
défendre contre les prédateurs. La corde intervient dans les
opérations chirurgicales notamment la castration, dans le sevrage des
veaux et aussi pour attacher les animaux.
2.2.6 Conflits
Les conflits entre éleveurs et agriculteurs sont chose
courante. L'installation de colons sur leurs pâturages et
l'intensification de leurs activités agricoles et pastorales
génèrent de nombreux conflits territoriaux. Le pastoralisme
repose sur des stratégies de production uniques au sein desquelles la
faculté de se déplacer joue un rôle essentiel. Or, se
déplacer pose désormais un grave problème. Les
pâturages sont investis pour d'autres usages, l'accès à
l'eau et aux marchés devient de plus en plus difficile et la
rentabilité économique de l'élevage devient gravement
compromise. Les bêtes produisent moins de viande, moins de lait et elles
sont plus vulnérables à la sécheresse et à la
maladie. La pauvreté, la dégradation des ressources et les
conflits s'accentuent [33]. Parmi les principaux problèmes
rencontrés et qui causent de nombreux conflits, nous pouvonsciter les
situations suivantes :
· Les éleveurs peuls pratiquent un élevage
extensif de transhumance. Lorsqu'ils sont implantés quelque part, ils y
restent le temps de la saison des pluies, puis partent en transhumance à
la recherche d'eau et de verts pâturages. Au retour de la saison des
pluies, ils retournent dans leurs localités d'origine. Cependant, il
arrive bien souvent qu'à leur retour, ils trouvent que les agriculteurs
ont occupé entretemps ces espaces. Ainsi naît une première
catégorie de conflits entre les deux parties.
· Une autre source de conflit est l'occupation
délibérée des terres où les éleveurs,
traditionnellement nomades, se sont sédentarisés à la
faveur de la colonisation et des règlementations élaborées
depuis l'indépendance. Cet expansionnisme des populations agricultrices
s'explique par l'explosion démographique qui nécessite la
conquête de nouveaux espaces agricoles. Aussi, l'agriculture de plus en
plus difficile, pousse les agriculteurs à aller, au même titre que
les éleveurs, chercher de l'eau.
· Une troisième catégorie de conflit
naît du fait que le bétail, sur sa route de transhumance,
piétine les plantes dans les champs des agriculteurs. Lorsque les
demandes d'exorbitants dommages et intérêts ne sont pas
satisfaites, les agriculteurs et les éleveurs entrent en conflit. Ce
genre de conflit est le plus récurrent et conduit de temps en temps
à des tueries.
2.3 METHODE D'ETUDE
2.3.1 Type d'étude
La présente étude est multicentrique
rétrospective, de type descriptif et analytique couvrant une
période de deux ans allant du 1er janvier 2011 au 31
décembre 2012.
2.3.2 Population d'étude
Les patients retenus pour cette étude ont
été recensés parmi ceux qui ont été
reçus dans les Services de Chirurgie Générale des centres
ciblés dans le cadre d'étude au cours de la période
d'étude.
2.3.2.1 Critères d'inclusion
Les patients inclus dans cette étude sont ceux qui ont
été reçus dans les services de Chirurgie
Générale du CHD-B, de l'HEB, de l'HSJD-Boko et de l'HSMP et
répondant aux critères suivants :
· être d'ethnie peulhou apparentée et
victime d'un traumatisme par arme
· être d'ethnieautre que peulh ou apparentée
et victime d'un traumatisme par arme engendré par un sujet peulh ou
apparenté
· avoir été hospitalisé ou mis en
observation ;
· posséder un dossier ou une observation
médicale renseignant clairement sur : l'identité du patient,
le(s) motif(s) de consultation, les circonstances, lieu et heure de survenue du
traumatisme, l'arme en cause, le délai d'admission, le traitement
antérieur, les données de l'examen physique, les examens
radiologiques, le traitement et l'évolution.
2.3.2.2 Critère de non inclusion
N'ont pas été inclus dans cette
étude :
- les patients répondant aux critères ci-dessus
mais victimes de coups de poing non américains ou traités
à titre externe (car il est difficile de retrouver les traces
écrites du passage de ces-derniers dans les centres de soins)
- les patients d'ethnie autre que peulh ou apparentée
victime d'un traumatisme par arme non induit par un sujet d'ethnie peulh ou
apparentée.
2.3.3 Définition des variables
étudiées
Les variables étudiées dans notre étude
sont de deux types. Il s'agit des variables dépendantes et des variables
indépendantes.
2.3.3.1 Variables dépendantes
Elles sont représentées par :
· l'ethnie de la victime et/ou de l'auteur du traumatisme
soit l'ethnie peulh
· tous les types de traumatismes par arme
· tous les types d'armes.
2.3.3.2 Variables indépendantes
Il s'agit :
· des autres caractéristiques
sociodémographiques à savoir : l'âge, le sexe,
l'adresse, la date d'admission, le mode d'admission, la profession ;
· des aspects cliniques, thérapeutiques et
évolutifs : le motif de consultation, les signes physiques, les
signes radiologiques, le diagnostic retenu, le traitement, l'évolution
et la durée totale d'hospitalisation.
2.3.4 Plan de collecte des
données
2.3.4.1 Méthode de collecte et technique
La méthode de collecte des données
utilisée est celle de l'exploitation des observations et dossiers
médicaux.
2.3.4.2 Outils
Nous avons utilisé pour la collecte des données
une fiche individuelle de dépouillement (voir en ANNEXE 5) et les
dossiers ou observations médicales des patients.
2.3.4.3 Moyens humains
Pour la réalisation de la présente étude,
la collaboration des Directeurs d'Hôpitaux, des chefs des Services de
Chirurgie Générale et des surveillants de pavillons
d'hospitalisation des différents centres parcourus a été
nécessaire. Le tri et la collecte des données ont
été réalisés par nous-même.
2.3.4.4 Procédés de collecte des
données
Pour la réalisation de cette étude, il nous a
fallu successivement:
· recenser dans les registres d'entrée et
d'hospitalisation des Services de Chirurgie Générale des
différents hôpitaux parcourus tous les patients enregistrés
pour un traumatisme par arme entre le 1er janvier 2011 et le 31
décembre 2012 ;
· chercher et sortir des archives leur dossier ou leur
observation médicale ;
· sélectionner ceux qui répondaient
à nos critères d'inclusion ;
· réaliser, sur un échantillon de 15
dossiers parmi ceux retenus, un test permettant de : vérifier la
faisabilité du dépouillement, relever les contraintes
liées à l'utilisation des fiches de dépouillement, ajuster
les informations contenues dans les fiches ;
· remplir la fiche individuelle de dépouillement
à partir de chaque dossier ou observation sélectionné.
2.3.4.5 Traitement et analyse des données
Les données recueillies ont été saisies
et analysées sur microordinateur portatif à l'aide du logiciel
Epi Info version 3.5.4. Le logiciel Word Excel a servi à l'organisation
des données sous forme de tableaux et de graphiques. Le logiciel Word
2007 nous a servi à la saisie de la thèse. Les tests statistiques
utilisés pour l'analyse des données sont : la moyenne
arithmétique, le Chi2 et le test de Fisher. Pour les
comparaisons, une probabilité p < 5. 10-2 a
été considérée comme statistiquement
significative.
2.3.5 Difficultés du travail
Les difficultés rencontrées dans la
réalisation de ce travail sont de trois ordres. Il s'agit des
difficultés liées au système d'archivage des
différents hôpitaux parcourus, celles liées aux patients et
celles liées au personnel de santé.
2.3.5.1 Difficultés liées au système
d'archivage dans les différents hôpitaux
Le caractère rétrospectif de la présente
étude a été source de certaines limites. Il s'agit
notamment de :
· la mauvaise tenue des dossiers médicaux dans les
armoires de rangement prévues à cet effet. Ce fait a surtout
été observé au CHD-B ;
· l'absence des examens radiologiques dans les dossiers
des patients dans les hôpitaux de zone parcourus. Ceci est lié au
système d'archivage de ces centres qui ne prévoit de place que
pour les observations médicales ;
· les difficultés à retrouver, pour y noter
le suivi, les dossiers des patients après leur mise en
exéat ; ceci lié à la non classification des dossiers
notamment au CHD-B
· l'insuffisance de données statistiques
exploitables sur les activités globales de ces centres.
2.3.5.2 Difficultés liées aux patients
Elles sont représentées par :
· le caractère non exhaustif des renseignements
généraux donnés par les patients ;
· lenon respect des rendez-vous de contrôle
clinique, radiologique et thérapeutique ;
· la limitation des moyens financiers
déclarée par de nombreux patients ; ceci rendant difficiles
les explorations radiologiques voire la mise en application des
thérapeutiques adéquates.
2.3.5.3 Difficultés liées au personnel de
santé
Elles ont trait à :
· la mauvaise tenue des registres d'entrée et
d'hospitalisation ; ceci ne permettant souvent pas de retrouver les
patients traités à titre externe et les dossiers médicaux
de certains patients hospitalisés ;
· la perte des dossiers ou observations médicales
de certains patients hospitalisés dans les différents services de
Chirurgie Générale. Au CHD-B, nous avons par ailleurs
observé que certains ainés ont emporté chez eux des
dossiers de patients et ne les ont pas rapporté une fois leurs travaux
de thèse terminés.
· la mauvaise tenue des dossiers avec perte
fréquente des clichés radiologiques ;
· le manque de rigueur dans la description clinique et
radiologique des lésions.
2.3.6 Considérations
éthiques
Cette étude a été réalisée
en conformité avec les normes déontologiques en vigueur.
L'anonymat des patients concernés par ce travail a été
respecté. Pour accéder aux archives des différents
centres, nous avons obtenu l'autorisation de leurs Directeurs respectifs, celle
des Chefs de Services de Chirurgie Générale et celle du Chef de
Service du Département d'Anesthésie, Réanimation et
Urgences du CHD-B.
RESULTATS
3. RESULTATS
3.1 ASPECTS EPIDEMIOLOGIQUES
3.1.1 Fréquences
3.1.1.1 Dans les différents centres
Au cours de la période allant du 1er Janvier
2011 au 31 Décembre 2012, 5700 cas de traumatismes ont été
enregistré dans les services de Chirurgie Générale du
cadre d'étude parmi lesquels 200 cas de traumatismes par armes, soit une
prévalence de 3,5%. La fréquence des traumatismes par armes dans
la population du cadre d'étude est rapportée dans le tableau
suivant :
Tableau II: Fréquence des
traumatismes par armes dans les différents centres selon
l'année(Etude multicentrique 2011-2012).
|
Cas de traumatismes
|
Cas de traumatismes par armes
|
Fréquence des traumatismes par
armes(%)
|
|
2011
|
2791
|
93
|
3,3
|
|
2012
|
2909
|
107
|
3,7
|
|
Total
|
5700
|
200
|
3,5
|
3.1.1.2 Au sein des populations peules
Huit cent trente-neuf (839) patients d'ethnie peulhont
été reçus dans le cadre d'étude suite à un
traumatisme. On dénombrait parmi ceux-ci : 494 cas d'accidents de
circulation (58,9%),187 cas de traumatismes par armes, 110 cas de chutes de
lieux élevés notamment des chutes d'arbres (13,1%), 20 cas
d'accidents par cornes ou sabot de boeufs (2,4%), 16 cas d'accidents
domestiques (1,9%), 11 cas de brûlures (1,3%) et 1 cas d'accident
électrique (0,1%). La fréquence des traumatismes par armes au
sein de ce groupe socioculturel selon l'année est rapportée dans
le tableau ci-après :
Tableau III: Fréquence des
traumatismes par armes au sein des populations peules selon
l'année(Etude multicentrique 2011-2012).
|
Patients peuls traumatisés (a)
|
Peuls traumatisés par armes (b)
|
  (%) (%)
|
|
2011
|
370
|
87
|
23,5
|
|
2012
|
469
|
100
|
21,3
|
|
Total
|
839
|
187
|
22,3
|
Ainsi, au cours de la période d'étude, 200 cas
de traumatismes par armes en milieu peul ont été recensés
au sein du cadre d'étude. En tenant compte des critères
d'inclusion, nous avons retenu 186 cas pour le présent travail.
3.1.2 Répartition selon les formations
sanitaires d'accueil
Tableau IV: Répartition des
patients en fonction des formations sanitaires d'accueil (Etude
multicentrique 2011-2012).
|
Effectif
|
Pourcentage
|
|
CHD-B
|
55
|
29,6
|
|
HEB
|
109
|
58,6
|
|
HSJD-B
|
8
|
4,3
|
|
HSMP
|
14
|
7,5
|
|
Total
|
186
|
100
|
3.1.3 Age
Dans notre série, la moyenne d'âge des patients
était de 24 #177; 12,1ans avec des extrêmes de 1 et 76 ans. La
médiane était 23 et le mode 25. La répartition des
patients en fonction des tranches d'âge est présentée dans
la figure 3 ci- après :
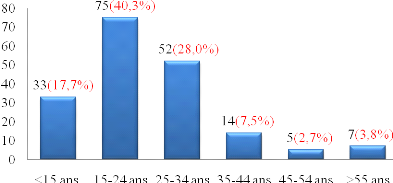
Figure 3: Répartition par tranches
d'âge des patients victimes de traumatismes par armes en milieu
peul(Etude multicentrique 2011-2012).
3.1.4 Sexe
Dans notre série, 173 hommes (93%) et 13 femmes (7%)
étaient concernés par les traumatismes par arme. La sex-ratio
était égale à 13,3.
Tableau V: Répartition des
patients selon les tranches d'âge et le sexe(Etude multicentrique
2011-2012).
|
Effectif
|
Total
|
Pourcentage
|
|
Féminin
|
Masculin
|
|
< 15 ans
|
4
|
29
|
33
|
17,7
|
|
15-24 ans
|
2
|
73
|
75
|
40,3
|
|
25-34 ans
|
1
|
51
|
52
|
28,0
|
|
35-44 ans
|
4
|
10
|
14
|
7,5
|
|
45-54 ans
|
-
|
5
|
5
|
2,7
|
|
= 55 ans
|
2
|
5
|
7
|
3,8
|
|
Total
|
13
|
173
|
186
|
100,0
|
3.1.5 Profession

Figure 4: Répartition des patients
selon la profession(Etude multicentrique 2011-2012).
* il s'agit des enfants de moins de 5ans
† il s'agit d'un élève et d'un
conducteur de taxi moto
3.1.6 Ethnie
Tableau VI: Répartition des
patients en fonction de leur ethnie (Etude multicentrique
2011-2012).
|
Effectif
|
Pourcentage
|
|
Peuls et apparentés
|
173
|
93,0
|
|
Bariba
|
6
|
3,2
|
|
Ditamari
|
3
|
1,6
|
|
Autres*
|
4
|
2,2
|
|
Total
|
186
|
100,0
|
* Berba, Djerma, Mahi, Lokpa
Tableau VII: Répartition des
auteurs des traumatismes en fonction de leur ethnie(Etude multicentrique
2011-2012).
|
Effectif
|
Pourcentage
|
|
Peuls et apparentés
|
120
|
64,5
|
|
Bariba
|
7
|
3,8
|
|
Ditamari
|
1
|
0,5
|
|
Ethnie indéterminée
|
38
|
20,4
|
|
Pas d'auteur (accidents)
|
20
|
10,8
|
|
Total
|
186
|
100,0
|
3.1.7 Mode de vie
Les nomades étaient au nombre de 128 soit 68,8% de la
population et les sédentaires au nombre de 58 soit 31,8%.
3.1.8 Période de survenue des
traumatismes

Figure 5: Répartition des patients
selon le mois de survenue des traumatismes(Etude multicentrique
2011-2012).

Figure 6:
Répartition des patients selon la saison de survenue du traumatisme
(Etude multicentrique 2011-2012).
Tableau VIII: Répartition des
patients en fonction de l'année de survenue(Etude multicentrique
2011-2012).
|
Effectif
|
Pourcentage
|
|
2011
|
84
|
45,2
|
|
2012
|
102
|
54,8
|
|
Total
|
186
|
100,0
|
Tableau IX: Répartition des
patients selon l'heure (h) de survenue du traumatisme(Etude multicentrique
2011-2012).
|
Effectif
|
Pourcentage
|
|
[0-7h[
|
27
|
14,5
|
|
[7-18h[
|
98
|
52,7
|
|
[18-24h[
|
61
|
32,8
|
|
Total
|
186
|
100,0
|
3.1.9 Lieu de survenue des traumatismes
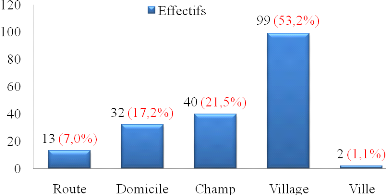
Figure 7: Répartition des patients
en fonction du lieu de survenue du traumatisme (Etude multicentrique
2011-2012).
3.1.10 Causes des traumatismes

Figure 8: Répartition des patients
en fonction des catégories de causes (Etude
multicentrique 2011-2012).
Tableau X: Répartition des
patients en fonction des causes (Etude multicentrique 2011-2012)
|
Effectif
|
Pourcentage
|
|
Causes indéterminées
|
16
|
8,6
|
|
Causes non intentionnelles
|
24
|
12,9
|
|
Causes intentionnelles
|
Rixe
|
89
|
47,8
|
|
Règlement de compte
|
10
|
5,4
|
|
Conflit agriculteur-éleveur
|
26
|
14,0
|
|
Vol
|
12
|
6,5
|
|
Braquage
|
09
|
4,8
|
|
Total
|
186
|
100,0
|

Figure 9: Répartition des
catégories de causes selon les tranches d'âge (Etude
multicentrique 2011-2012).
Tableau XI: Relation entre les causes et
les tranches d'âge (Etude multicentrique 2011-2012).
|
Cause indéterminée
|
Cause non intentionnelle
|
Rixe
|
Règlement de compte
|
Conflit agriculteur- éleveur
|
Vol
|
Braquage
|
Total
|
|
<15ans
|
3
|
18
|
11
|
-
|
1
|
-
|
-
|
33
|
|
15-24ans
|
6
|
2
|
44
|
6
|
9
|
5
|
3
|
75
|
|
25-34ans
|
4
|
2
|
26
|
1
|
12
|
4
|
3
|
52
|
|
35-44ans
|
1
|
-
|
6
|
1
|
1
|
2
|
3
|
14
|
|
45-54ans
|
1
|
-
|
-
|
2
|
2
|
-
|
-
|
5
|
|
= 55ans
|
1
|
2
|
2
|
-
|
1
|
1
|
-
|
7
|
|
Total
|
16
|
24
|
89
|
10
|
26
|
12
|
9
|
186
|
p<< 0
Tableau XII: Relation entre les causes et
le sexe du patient (Etude multicentrique 2011-2012).
|
Effectif
|
Pourcentage
|
|
Féminin
|
Masculin
|
Féminin
|
Masculin
|
|
Causes indéterminées
|
1
|
15
|
0,5
|
8,1
|
|
Causes non intentionnelles
|
3
|
21
|
1,6
|
11,3
|
|
Causes intentionnelles
|
Rixe
|
8
|
81
|
4,3
|
43,6
|
|
Règlement de compte
|
1
|
9
|
0,5
|
4,8
|
|
Conflit agriculteur-éleveur
|
-
|
26
|
-
|
14,0
|
|
Vol
|
-
|
12
|
-
|
6,5
|
|
Braquage
|
-
|
9
|
-
|
4,8
|
|
Total
|
186
|
100,0
|
p = 49,94 10-2
Tableau XIII:Relation entre les causes et
la profession des patients (Etude multicentrique 2011-2012).
|
Cause indéterminée
|
Causes non intentionnelles
|
Rixe
|
Règlement de compte
|
Conflit agriculteur-éleveur
|
Vol
|
Braquage
|
Total
|
|
Sans profession*
|
-
|
7
|
-
|
-
|
-
|
-
|
-
|
7
|
|
Bouvier
|
14
|
7
|
68
|
8
|
9
|
5
|
7
|
118
|
|
Cultivateur
|
1
|
8
|
12
|
1
|
17
|
3
|
2
|
44
|
|
Femme au foyer
|
1
|
2
|
8
|
1
|
-
|
-
|
-
|
12
|
|
Commerçant
|
-
|
-
|
1
|
-
|
-
|
3
|
-
|
3
|
|
Autres†
|
-
|
-
|
-
|
-
|
-
|
1
|
-
|
2
|
|
Total
|
16
|
24
|
89
|
10
|
26
|
12
|
9
|
186
|
p<<0
* enfants de moins de 5 ans ; † élève,
conducteur de taxi-moto
Tableau XIV:Relation entre les causes des
traumatismes et le mode de vie des patients (Etude multicentrique
2011-2012).
|
Effectif
|
Pourcentage
|
|
Nomade
|
Sédentaire
|
Nomade
|
Sédentaire
|
|
Causes indéterminées
|
14
|
2
|
7,5
|
1,1
|
|
Causes non intentionnelles
|
11
|
13
|
5,9
|
7,0
|
|
Causes intentionnelles
|
Rixe
|
73
|
16
|
39,3
|
8,6
|
|
Règlement de compte
|
8
|
2
|
4,3
|
1,1
|
|
Conflit agriculteur- éleveur
|
9
|
17
|
4,8
|
9,1
|
|
vol
|
6
|
6
|
3,2
|
3,2
|
|
Braquage
|
7
|
2
|
3,8
|
1,1
|
|
Total
|
186
|
100,0
|
p<<0
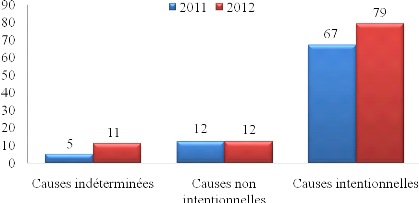
Figure 10: Répartition des
catégories de causes selon l'année de survenue des traumatismes
(Etude multicentrique 2011-2012).
Tableau XV: Relation entre la cause et
l'heure (h) du traumatisme (Etude multicentrique 2011-2012).
|
[0-7h[
|
[7-18h[
|
[18-24h[
|
Total
|
|
Causes indéterminées
|
1
|
11
|
4
|
16
|
|
Causes non intentionnelles
|
-
|
20
|
4
|
24
|
|
Rixe
|
17
|
45
|
27
|
89
|
|
Règlement de compte
|
1
|
3
|
6
|
9
|
|
Conflit agriculteur-éleveur
|
2
|
14
|
10
|
26
|
|
Vol
|
4
|
4
|
4
|
12
|
|
Braquage
|
2
|
1
|
6
|
9
|
|
Total
|
27
|
98
|
61
|
186
|
p = 0,6 10-2
3.1.11 Nombre d'agresseurs
Dans notre série, 135 patients (72,6%) ont
été victimes d'un seul agresseur et 31 autres (16,7%) victimes de
plusieurs agresseurs. Dans les cas accidentels recensés chez 20 patients
(10,7%), aucun agresseur n'était en cause.
Tableau XVI: Relation entre le nombre
d'agresseurs et les causes du traumatisme (Etude multicentrique
2011-2012).
|
Aucun
|
Un
|
Plusieurs
|
Total
|
|
Causes indéterminées
|
-
|
15
|
1
|
16
|
|
Causes non intentionnelles
|
20
|
4
|
-
|
24
|
|
Rixe
|
-
|
83
|
6
|
89
|
|
Règlement de compte
|
-
|
5
|
5
|
10
|
|
Conflit agriculteur-éleveur
|
-
|
21
|
5
|
26
|
|
Vol
|
-
|
7
|
5
|
12
|
|
Braquage
|
-
|
-
|
9
|
9
|
|
Total
|
20
|
135
|
31
|
186
|
p<< 0
3.1.12 Type d'arme
Tableau XVII: Répartition des
patients en fonction du type d'arme en cause
(Etudemulticentrique2011-2012).
|
Effectif
|
Pourcentage
|
|
Armes blanches
|
Armes tranchantes seules
|
122
|
65,6
|
|
Armes contondantes seules
|
43
|
23,1
|
|
Armes tranchantes + Armes contondantes
|
6
|
3,2
|
|
Armes à feu
|
Armes à feu à balle
|
-
|
-
|
|
Armes à feu à plomb seules
|
14
|
7,6
|
|
Armes blanches et armes à feu
|
Armes à feu à plomb + armes tranchantes
|
1
|
0,5
|
|
Armes à feu à plomb + armes contondantes
|
-
|
-
|
|
Total
|
186
|
100,0
|
Plusieurs types d'armes ayant parfois été
utilisés sur un même patient, le nombre total des armes en cause
est supérieur au nombre total des patients.
3.1.12.1 Type d'arme blanche tranchante
Tableau XVIII: Répartition des
patients en fonction du type d'arme blanche tranchante utilisée
(Etude multicentrique 2011-2012).
|
Effectif
|
Pourcentage
|
|
Coupe-coupe
|
65
|
50,4
|
|
Machette
|
49
|
38,0
|
|
Couteau
|
12
|
9,3
|
|
Hache ou hachette
|
2
|
1,5
|
|
Feuille de tôle
|
1
|
0,8
|
|
Total
|
129
|
100,0
|
3.1.12.2 Type d'arme blanche contondante
Tableau XIX: Répartition des
patients selon les armes blanches contondantes utilisées (Etude
multicentrique 2011-2012).
|
Effectif
|
Pourcentage
|
|
Bâton
|
42
|
85,7
|
|
Gourdin
|
6
|
12,2
|
|
Pilon
|
1
|
2,1
|
|
Total
|
49
|
100,0
|
Tableau XX: Relation entre le type d'arme
en cause et le sexe des patients
(Etude multicentrique 2011-2012).
|
Effectif
|
Total
|
|
Masculin
|
Féminin
|
|
Armes blanches seules
|
Armes tranchantes seules
|
119
|
3
|
122
|
|
Armes contondantes seules
|
34
|
9
|
43
|
|
Armes tranchantes + Armes contondantes
|
6
|
-
|
6
|
|
Armes à feu seules
|
Armes à feu à balle
|
-
|
-
|
-
|
|
Armes à feu à plomb seules
|
13
|
1
|
14
|
|
Armes blanches + armes à feu
|
Armes à feu à plomb + armes tranchantes
|
1
|
-
|
1
|
|
Armes à feu à plomb + armes contondantes
|
-
|
-
|
-
|
|
Total
|
173
|
13
|
186
|
p = 0,027 10-2pour les armes blanches
tranchantes
p=0,05 10-2pour les armes blanches
contondantes
p= 47,97 10-2 pour les armes à feu
à plomb
Tableau XXI:Relation entre le type d'arme
utilisée et le mode de vie des patients (Etude
multicentrique2011-2012).
|
Mode de vie
|
Total
|
|
Nomade
|
Sédentaire
|
|
Armes blanches seules
|
Armes tranchantes seules
|
83
|
39
|
122
|
|
Armes contondantes seules
|
30
|
13
|
43
|
|
Armes tranchantes + armes contondantes
|
4
|
2
|
6
|
|
Armes à feu seules
|
Armes à plomb seules
|
10
|
4
|
14
|
|
Armes blanches et armes à feu
|
Arme à plomb + arme tranchante
|
1
|
-
|
1
|
|
Total
|
128
|
58
|
186
|
p =39,96 10-2 pour les armes blanches
tranchantes
p = 46,47 10-2pour les armes blanches
contondantes
p = 36,24 10-2 pour les armes à feu
à plomb
Tableau XXII:Relation entre le type
d'arme et le lieu de survenue du traumatisme (Etude multicentrique
2011-2012).
|
Effectif
|
Total
|
|
Champ
|
Domicile
|
Route
|
Village
|
Ville
|
|
Armes blanches seules
|
Armes tranchantes seules
|
27
|
19
|
10
|
64
|
2
|
122
|
|
Armes contondantes seules
|
3
|
9
|
-
|
31
|
-
|
43
|
|
Armes tranchantes + Armes contondantes
|
1
|
-
|
1
|
4
|
-
|
06
|
|
Armes à feu seules
|
Armes à feu à balle
|
-
|
-
|
-
|
-
|
-
|
00
|
|
Armes à feu à plomb seules
|
9
|
4
|
1
|
-
|
-
|
14
|
|
Armes blanches + armes à feu
|
Armes à feu à plomb + armes tranchantes
|
-
|
-
|
1
|
-
|
-
|
1
|
|
Armes à feu à plomb + armes contondantes
|
-
|
-
|
-
|
-
|
-
|
-
|
|
Total
|
40
|
32
|
13
|
99
|
2
|
186
|
p = 22,82 10-2 pour les
armes blanches tranchantes
p = 1,26 10-2 pour les armes blanches
contondantes
p = 0,02 10-2 pour les armes à feu
à plomb
3.1.13 Mode d'admission
Nous avons noté dans notre série 71,5%
d'admissions directes (133 patients) et 28,5% de référence (53
patients).
3.2 ASPECTS CLINIQUES
3.2.1 Données anamnestiques
3.2.1.1 Délai de consultation
Tableau XXIII: Répartition des
patients en fonction du délai (en heure "h" ou jour "j") de consultation
(Etude multicentrique 2011-2012).
|
Effectif
|
Pourcentage
|
|
? 1h*
|
7
|
3,8
|
|
[1-2h[
|
53
|
28,5
|
|
[2-6h[
|
76
|
40,9
|
|
[6-24h[
|
21
|
11,3
|
|
[1-7j[
|
21
|
11,3
|
|
[7-30j[
|
8
|
4,3
|
|
Total
|
186
|
100,0
|
|
* au minimum 45 minutes.
|
|
|
3.2.1.2 Soins reçus sur le lieu du
traumatisme
Tableau XXIV: Répartition des
patients en fonction des soins reçus sur le lieu du traumatisme
(Etude multicentrique 2011-2012).
|
Effectif
|
Pourcentage
|
|
Bandage de fortune
|
29
|
15,6
|
|
Garrot de fortune
|
6
|
3,2
|
|
Soin traditionnel local
|
-
|
-
|
|
Aucun soin reçu
|
151
|
81,2
|
|
Total
|
186
|
100,0
|
3.2.1.3 Traitement reçu avant admission
Sur 53 patients référés, 16 (30,2%) n'ont
reçu aucun traitement, 3 (5,7%) ont reçu un traitement
traditionnel local, 7 (13,2%) ont reçu un traitement
médicamenteux seul, 12 (22,6%) ont bénéficié d'un
traitement chirurgical et 15 patients (28,3%) ont
bénéficié à la fois d'un traitement chirurgical et
d'un traitement médicamenteux.
3.2.1.4 Moyen d'admission
Tableau XXV: Répartition des
patients en fonction du moyen d'admission (Etude multicentrique
2011-2012).
|
Effectif
|
Pourcentage
|
|
Pieds
|
13
|
7,0
|
|
Motocyclettes
|
96
|
51,6
|
|
SMUR/ambulances
|
9
|
4,9
|
|
Taxis- brousses
|
67
|
36,0
|
|
Véhicule des sapeurs pompiers
|
1
|
0,5
|
|
Total
|
186
|
100,0
|
3.2.2 Données de l'examen physique
3.2.2.1 Signes généraux
Cent cinquante trois (153) patients ont été
admis avec un bon état général, ce qui correspond à
82,3% des cas. Les trente trois (33) autres présentaient un mauvais
état général, soit 17,7% des patients.
3.2.2.2 Nombre de lésions
Le nombre de lésions par patient variait de 1 à
8. Le traumatisme était de siège unique chez 114 patients (61,3%)
et de siège multiple chez 72 patients (38,7%).
3.2.2.3 Type de traumatisme
Tableau XXVI: Répartition des
patients en fonction des différentes atteintes (Etude multicentrique
2011-2012).
|
Effectif
|
|
Traumatismes crâniens et
crânio-encéphaliques
|
77
|
|
Traumatismes maxillo-faciaux
|
30
|
|
Traumatismes cervicaux
|
20
|
|
Traumatismes thoraciques
|
22
|
|
Traumatismes abdominaux
|
19
|
|
Traumatismes des membres
|
111
|
|
Traumatismes des OGE
|
1
|

Figure 11: Répartition des
patients selon le membre atteint (Etude multicentrique 2011-2012).
Plusieurs segments de membre pouvant être touchés
chez un même patient, le tableau ci-après renseigne sur les
atteintes de ceux-ci.
Tableau XXVII: Répartition des
patients traumatisés des membres en fonction du segment de membre
atteint (Etude multicentrique 2011-2012).
|
|
Effectif
|
|
Membre thoracique
|
Epaule
|
17
|
|
Bras
|
13
|
|
Coude
|
10
|
|
Avant-bras
|
36
|
|
Poignet
|
10
|
|
Main
|
47
|
|
Membre pelvien
|
Hanche
|
2
|
|
Cuisse
|
4
|
|
Genou
|
6
|
|
Jambe
|
2
|
|
Cou-de-pied
|
3
|
|
Pied
|
9
|
Tableau XXVIII: Relation entre le type de
traumatisme et le type d'arme en cause (Etude multicentrique
2011-2012).
|
Arme blanche tranchante
|
Arme blanche contondante
|
Arme à feu à plomb
|
Probabilités
|
|
Traumatisme crânien
|
36
|
11
|
1
|
p1=6,65 10-2
p2=34,06 10-2
p3=4,33 10-2
|
|
Traumatisme crânio-encéphalique
|
18
|
18
|
-
|
p1=0,72 10-2
p2=0,02 10-2
p3=1,91 10-2
|
|
Traumatisme maxillo-facial
|
21
|
9
|
1
|
p1=47,46 10-2
p2=30,83 10-2
p3=16,46 10-2
|
|
Traumatisme cervical
|
14
|
4
|
2
|
p1=48,41 10-2
p2=26,14 10-2
p3=35,28 10-2
|
|
Traumatisme thoracique
|
15
|
10
|
1
|
p1=44,22 10-2
p2=2,10 10-2
p3=29,33 10-2
|
|
Traumatisme abdominal
|
8
|
12
|
3
|
p1=0,54 10-2
p2=0,02 10-2
p3=11,87 10-2
|
|
Traumatisme des membres thoraciques
|
73
|
18
|
11
|
p1=5,67 10-2
p2=0,50 10-2
p3=5,15 10-2
|
|
Traumatismes des membres pelviens
|
17
|
1
|
7
|
p1=31,77 10-2
p2=0,30 10-2
p3=0,03 10-2
|
|
Traumatisme des OGE
|
-
|
-
|
1
|
p1=15,32 10-2
p2=36,83 10-2
p3=4,03 10-2
|
p1= probabilité avec arme blanche
tranchante
p2= probabilité avec arme blanche
contondante
p3= probabilité avec arme à feu
à plomb.
3.2.2.4 Signes physiques
Inspection
v Crâne
Les signes objectivés à l'inspection des
patients (n) traumatisés du crâne sont :
· Plaie du scalp
n = 67
· Hémorragie
n = 29
· OEdème n
= 22
· Hématome
n = 8
· Ecchymose
n = 5
· Dépression osseuse
n = 2
· Aucun signe
n = 1
v Face
L'inspection des patients (n) traumatisés de la face a
permis de noter les signes suivants :
· Plaie
n = 26
· OEdème
n = 15
· Hémorragie
n = 7
· Ecchymose
n = 4
· Rhinorrhée/ Rhinorragie n = 3
· Otorrhée/ Otorragie
n = 1
· Ecchymose périorbitaire en lunette
n = 1
· Déformation faciale
n = 1
· Aucun signe
n = 1
v Cou
Chez les patients (n) traumatisés du cou, les signes
objectivés à l'inspection sont :
· Plaie cervicale antérieure
n = 5
· Section de la trachée n = 2
· Section de l'oesophage n = 2
· Plaie cervicale postérieure
n = 8
· Plaie cervicale latérale
n = 4
· OEdème
n = 3
· Ecchymose n = 3
· Hémorragie
n = 1
· Aucun signe n = 1
v Thorax
Les signes suivants ont été objectivés
à l'inspection des patients (n) traumatisés du thorax :
· Ecchymose
n = 10
· Plaie thoracique postérieure, inter
scapulaire n = 9
· Plaie thoracique antérieure
n = 2
· Plaie paravertébrale
n = 1
· OEdème
n = 1
v Abdomen
Les patients (n) traumatisés de l'abdomen ont
présenté les signes suivants :
· Ecchymose
n = 10
· Eventration
n = 3
· Eviscération
n = 3
· Plaie punctiforme
n = 3
· Ballonnement abdominal
n = 1
v Membres
Les patients traumatisés des membres ont
présenté les signes suivants :
· Plaie
n = 99
· Impotence fonctionnelle
n = 50
· OEdème
n = 43
· Lésion tendineuse
n = 30
· Hémorragie
n = 23
· Lésion des grosses artères
n = 12
· Lésion nerveuse
n = 3
· Déformation
n = 15
· Section incomplète de segment de membre
n = 14
· Ecchymose n =
9
· Amputation n =
4
· Gangrène
n = 1
Palpation
v Crâne
Quarante trois (43) patients se sont plaint de douleur
périlésionnelle. Une mobilité osseuse a été
retrouvée chez six (06) patients et un creux osseux chez un (01)
patient.
v Face
L'examen a révélé chez les
traumatisés de la face :
- unedouleur locale chez 20 patients
- une mobilité osseuse anormale chez 1 patient.
La palpation a été indolore chez 10 patients.
v Cou
Les signes locaux objectivés étaient :
- une douleur locale chez 13 patients
- une mobilité osseuse anormale chez 2 patients.
La palpation a été négative chez 5
patients.
v Thorax
La palpation a révélé :
- une douleur thoracique chez 12 patients (54,6%)
- des crépitations sous-cutanées chez 1 patient.
Neuf (9) patients n'ont présenté aucun signe.
v Abdomen
Les signes objectivés étaient :
- la douleur abdominale chez 13 patients
- le syndrome d'irritation péritonéale chez 3
patients
La palpation a été sans anomalie chez 3
patients.
v Membres
A la palpation des membres, ont été
objectivés :
· une douleur locale chez 59 patients
· un point douloureux exquis chez 44 patients
· une mobilité osseuse anormale chez 37
patients
· une perte des repères osseux chez 8 patients
· un creux osseux chez 1 patient
· aucun signe chez 12 patients
Percussion
v Thorax
Aucun traumatisé du thorax n'a présenté
de signe local anormal à la percussion de la région
traumatisée.
v Abdomen
La percussion abdominale était sans anomalie chez 12
patients. Un patient a présenté une hypersonorité
abdominale et un autre, une matité déclive.
Test clinique
Seule la région abdominale a été l'objet
de test clinique. Celui-ci a consisté essentiellement en une exploration
digitale des plaies chez 4 patients (44,4% des plaies abdominales).
3.2.2.5 Examen neuro-psychique
Tableau XXIX: Résultats de
l'examen neuro- psychique (Etude multicentrique 2011-2012).
|
Effectif
|
|
Etat de conscience
|
Conscience claire
|
18
|
|
Coma léger
|
7
|
|
Coma modéré
|
5
|
|
Coma grave
|
7
|
|
Etat des pupilles
|
Normales
|
1
|
|
Mydriase unilatérale réactive
|
4
|
|
Mydriase unilatérale aréactive
|
1
|
|
Mydriase bilatérale aréactive
|
1
|
|
Myosis bilatéral
|
1
|
|
Motricité
|
Normale
|
31
|
|
Monoplégie
|
3
|
|
Hémiplégie
|
3
|
|
Tétraplégie
|
2
|
|
Sensibilité
|
normale
|
37
|
|
abolie
|
2
|
|
Etat des réflexes
|
ROT normaux
|
33
|
|
ROT diminués
|
2
|
|
ROT abolis
|
3
|
|
Babinski unilatéral
|
1
|
|
Convulsion
|
2
|
|
Délire
|
2
|
|
Céphalée
|
5
|
|
Agitation
|
2
|
|
Troubles sphinctériens
|
2
|
3.3 ASPECTS RADIOLOGIQUES
3.3.1 Types de lésions
radiologiques
3.3.1.1 Au niveau du crâne
La radiographie du crâne a été
demandée chez 43 patients traumatisés du crâne mais elle
n'a été réalisée que chez 17 d'entre eux (22,1%).
Six (6) scanners cérébraux ont été prescrits et
quatre réalisés (5,2%). Un (1) seul patient a
bénéficié d'une radiographie du rachis cervical (1,3%).
Les lésions objectivées par ces différents examens sont
les suivantes :
· solution de continuité osseuse
10 cas
· embarrure
3 cas
· contusion cérébrale
3 cas
· oedème cérébral avec effet de
masse 1 cas
· image hyperdense en forme de lentille biconvexe
1cas
· image hyperdense en forme de lentille biconcave
1 cas
· image hypodense en forme de lentille biconcave
1cas
· plage hyperdense intra parenchymateuse
1 cas
· opacité additionnelle
1 cas
Les iconographies suivantes montrent quelques lésions
crâniennes sur une incidence de profil de radiographies standards du
crâne et en fenêtre parenchymateuse de scanners
cérébraux:

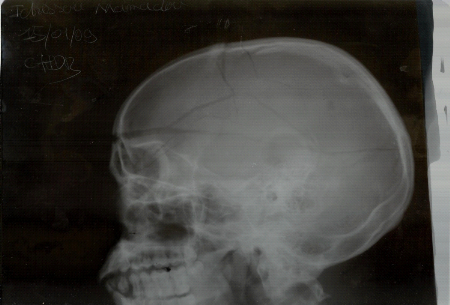
Figure 12: fractures multiples de la
voute crânienne par machette (Etude multicentrique
2011-2012).

Figure 13: Fracture de la voute
crânienne (Etude multicentrique 2011-2012).


Figure 14: Image hyperdense en forme de
lentille biconcave (Etude multicentrique2011-2012).


Figure 15: Image hypodense en forme de
lentille biconvexe (Etude multicentrique2011-2012).


Figure 16: Image hyperdense en forme de
lentille biconvexe (Etude multicentrique2011-2012).
3.3.1.2 Au niveau de la face
La radiographie du crâne a été prescrite
à 6 patients traumatisés de la face mais une (01) d'elles n'a pas
été honorée faute de moyens financiers. Une (01)
radiographie des sinus de la face a été réalisée et
4 patients ont bénéficié d'examens ophtalmologiques. Les
différentes lésions observées étaient :
· solution de continuité osseuse
3 cas
· opacité additionnelle
1 cas
· conjonctivite
2 cas
L'iconographie ci-après représente une solution
de continuité mandibulaire sur une radiographie du crâne,
incidence de profil:

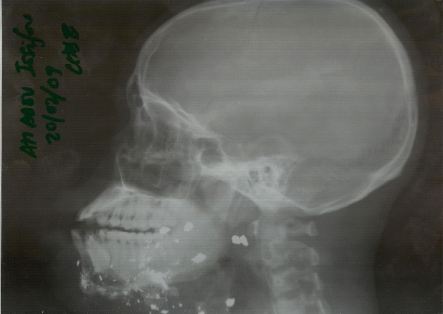
Figure 17: Fracas mandibulaire par arme
à feu avec opacités additionnelles (Etude multicentrique
2011-2012).
3.3.1.3 Au niveau du cou
Dix (10) patients traumatisés du cou ont
bénéficié d'une radiographie du rachis cervical (50%).
Trois (03) scanners cervicaux ont été prescrits mais aucun d'eux
n'a été honoré. Les lésions mises en
évidence sur les radiographies étaient :
· solutions de continuité vertébrale
2 cas
· opacités additionnelles
2 cas
La figure 11 est une radiographie du rachis cervical, une
incidence de profil

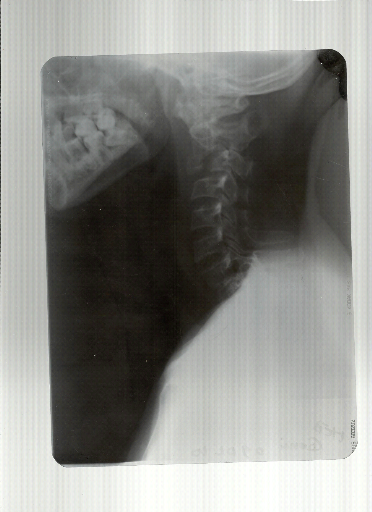
Figure 18: Fracture de l'axis et de
C3par arme blanche avec retrolystésis de C3
(Etude multicentrique 2011-2012).
3.3.1.4 Au niveau du thorax
Cinq (5) radiographies du gril costal (22,7%), 6 radiographies
pulmonaires (27,3%) et 1 radiographie du rachis dorsal (4,5%) ont
été réalisées chez les patients traumatisés
du thorax. Elles ont permis d'objectiver :
· unehyperclarté sous-cutanée diffuse chez
1 patient
· des opacités additionnelles chez 1 patient
3.3.1.5 Au niveau de l'abdomen
Six (06) patients ont bénéficié d'une
radiographie de l'abdomen sans préparation (31,6%) et 2 autres d'une
échographie abdominale (10,5%). Les lésions observées
étaient les suivantes :
· opacité diffuse
1 cas
· niveaux hydroaériques
1 cas
· solution de continuité splénique
1 cas
· croissant gazeux inter hépato
diaphragmatique 1 cas
· croissant gazeux inter gastro phrénique
1 cas
· grisaille
2 cas

· opacités additionnelles
2 cas

Figure 19: Croissants gazeux
inter-hépato-diaphragmatique et inter-gastro-phrénique par arme
à feu à plomb avec opacités additionnelles sur un
cliché d'ASP (Etude multicentrique 2011-2012).
3.3.1.6 Au niveau des membres
Les seuls examens réalisés chez les patients
traumatisés des membres étaient les radiographies standards.
Elles ont été prescrites à 61 patients. Faute de moyens
financiers, seuls 46 avaient été réalisées. Les
lésions retrouvées étaient:
· solution de continuité osseuse
43 cas
· perte de contact entre deux surfaces articulaires
4 cas
· solution de continuité + perte de contact entre
surfaces articulaires 5 cas
· image de soustraction de segment de membre :
1 cas
· opacités additionnelles :
9 cas
Les iconographies suivantes, tirées de clichés
de radiographie standards des membres, montrent différentes
lésions :


Figure 20: Image de soustraction de la
phalange distale du 1er doigt de la main droite par machette avec
multiples fragments osseux (Etude multicentrique 2011-2012).


Figure 21: Fractures multiples des
2e, 3e, 4e et 5e
métacarpiens et des phalanges proximale et distale respectivement des
4e et1er doigtsde la main gauche par coupe-coupe
(Etude multicentrique 2011-2012).


Figure 22: Fracture du 4e
métacarpien de la main droite par arme à feu à plomb avec
multiples opacités additionnelles (Etude multicentrique
2011-2012).


 
Figure 23: Fractures des 2 os de
l'avant-bras gauche par coupe-coupe (Etude multicentrique
2011-2012).

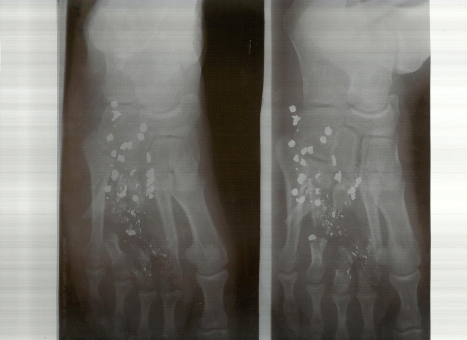
Figure 24: Fracas osseux des
2e, 3e et 4e métatarsiens du pied droit
par arme à feu à plomb avec multiples opacités
additionnelles (Etude multicentrique 2011-2012).
Au terme des examens physiques et radiologiques, un bilan
lésionnel soigneux a permis d'orienter les attitudes
thérapeutiques.
3.3.2 Diagnostic lésionnel
3.3.2.1 Au niveau du crâne
Tableau XXX:Lésions
crâniennes et cérébrales (Etude multicentrique
2011-2012).
|
Effectif
|
|
Contusions du cuir chevelu
|
14
|
|
Plaies du cuir chevelu
|
54
|
|
Fractures fermées
|
2
|
|
Fractures ouvertes de type 2
|
3
|
|
Fractures ouvertes de type 3
|
9
|
|
Hématomes extra-duraux aigus
|
2
|
|
Hématome sous-dural aigu
|
1
|
|
Hématome sous-dural chronique
|
1
|
|
Hématomes intra parenchymateux
|
2
|
|
Commotions cérébrales
|
12
|
|
Contusions cérébrales
|
8
|
|
Corps étrangers
|
1
|
Les traumatismes crâniens étaient purs dans 32
cas(41,6%). Les associations avec d'autres traumatismes étaient
rencontrées dans 45 cas (58,4%). Les associations les plus
fréquemment rencontrées étaient celles d'un traumatisme
crânien ou crânio-encéphalique avec :
· un traumatisme des membres (30 cas)
· un traumatisme maxillo-facial (17 cas)
· un traumatisme thoracique (10 cas)
· un traumatisme cervical (9 cas)
· un traumatisme abdominal (6 cas).
Tableau XXXI: Siège des solutions
de continuité osseuse au niveau du crâne (Etude multicentrique
2011-2012).
|
Effectif
|
|
Os pariétal
|
8
|
|
Os temporal
|
3
|
|
Os occipital
|
3
|
|
Ethmoïde
|
2
|
|
Sphénoïde
|
1
|
3.3.2.2 Au niveau de la face
Tableau XXXII: Diagnostic
lésionnel de la face (Etude multicentrique 2011-2012).
|
Effectif
|
|
Plaies faciales
|
20
|
|
Fractures ouvertes de la mandibule
|
2
|
|
Fractures ouvertes du malaire
|
2
|
|
Contusions faciales
|
5
|
|
Plaies oculaires
|
2
|
|
Contusion oculaire
|
1
|
|
Corps étrangers de la face
|
1
|
3.3.2.3 Au niveau du cou
Tableau XXXIII: Diagnostic des
lésions cervicales (Etude multicentrique 2011-2012).
|
Effectif
|
|
Fractures ouvertes de vertèbre cervicale
|
2
|
|
Contusions cervicales
|
3
|
|
Sections antérieures du cou
|
2
|
|
Sections postérieures du cou
|
3
|
|
Corps étrangers cervicaux
|
2
|
3.3.2.4 Au niveau du thorax
Tableau XXXIV: Diagnostic des
lésions thoraciques (Etude multicentrique 2011-2012).
|
Effectif
|
|
Plaies à thorax fermé
|
8
|
|
Plaies ouvertes du thorax
|
2
|
|
Contusions thoraciques
|
10
|
|
Contusion de la moelle dorsale
|
1
|
|
Emphysème sous-cutané
|
1
|
|
Corps étrangers thoraciques
|
1
|
3.3.2.5 Au niveau de l'abdomen
Tableau XXXV: Diagnostic des
lésions abdominales (Etude multicentrique 2011-2012).
|
Effectif
|
|
Plaies pariétales
|
3
|
|
Plaies pénétrantes
|
6
|
|
Plaie de l'estomac
|
1
|
|
Plaie de la rate
|
1
|
|
Plaie du grêle
|
1
|
|
Péritonite aigüe
généralisée
|
2
|
|
Contusions abdominales
|
10
|
|
Corps étrangers abdominaux
|
3
|
3.3.2.6 Au niveau des membres
Tableau XXXVI: Diagnostic
lésionnel des membres (Etude multicentrique 2011-2012).
|
Effectif
|
|
Fractures fermées
|
6
|
|
Fractures ouvertes type 1
|
1
|
|
Fractures ouvertes type 2
|
11
|
|
Fractures ouvertes type 3
|
44
|
|
Luxations
|
9
|
|
Contusions de membre
|
7
|
|
Corps étrangers des membres
|
11
|
v Os des membres traumatisés
Tableau XXXVII: Répartition des os
des membres traumatisés (Etude multicentrique 2011-2012).
|
Effectif
|
|
Phalanges des doigts
|
15
|
|
Métacarpiens
|
8
|
|
Carpe
|
3
|
|
Radius
|
16
|
|
Ulna
|
14
|
|
Olécrâne
|
4
|
|
Humérus
|
3
|
|
Clavicule
|
2
|
|
Scapula
|
1
|
|
Fémur
|
2
|
|
Patella
|
1
|
|
Tibia
|
3
|
|
Fibula
|
1
|
|
Métatarsiens
|
1
|
|
Phalanges des orteils
|
3
|
|
Total
|
77
|
3.3.2.7 Au niveau des parties molles
Soixante dix-sept (77) plaies des parties molles et 1 cas de
corps étranger scrotal ont été recensées.
3.4 ASPECTS THERAPEUTIQUES
3.4.1 Traitement médical
Les différents types de traitement médical
reçu par les patients sont représentés dans le tableau
ci-après:
Tableau XXXVIII: Type de traitement
médical réalisé (Etude multicentrique
2011-2012).
|
Effectif
|
Fréquence
|
|
Mise en condition
|
6
|
3,3
|
|
Apports hydro électrolytiques/ remplissage vasculaire
|
78
|
41,9
|
|
Antalgiques
|
180
|
96,8
|
|
Anti inflammatoires non stéroïdiens
|
81
|
43,6
|
|
Antibiotiques
|
149
|
80,1
|
|
SAT/VAT
|
131
|
70,4
|
|
Anti anémiques
|
29
|
15,6
|
|
Sang et dérivés
|
9
|
4,8
|
|
Protecteur gastrique
|
9
|
4,8
|
|
Anti convulsivants
|
9
|
4,8
|
|
Tranquillisants
|
4
|
2,2
|
|
Supplémentation calcique
|
3
|
1,6
|
|
Anti thrombotiques
|
2
|
1,1
|
3.4.2 Traitement chirurgical
spécifique
3.4.2.1 Au niveau du crâne
Concernant les lésions crâniennes,07 abstentions
thérapeutiques ont été réalisées. Du point
de vue opératoire, il a été réalisé 1
levée d'embarrure.
Les lésions cérébrales ont le plus
souvent bénéficié d'un traitement opératoire qui a
consisté en 2 évacuations d'hématome.
Chez 4 patients, le traitement proposé n'a pu
être réalisé faute de moyens financiers.
3.4.2.2 Au niveau de la face
Aucun traitement chirurgical n'a été
réalisé dans le service de Chirurgie Générale. Les
patients ont été orientés vers le spécialiste pour
une meilleure prise en charge.
3.4.2.3 Au niveau du cou
Comme traitement orthopédique, il a été
mis en place une minerve.
Le traitement chirurgical a consisté en une suture de
la trachée et de l'oesophage chez un patient.
Cinq (05) patients n'ont pas bénéficié du
traitement initié faute de moyens financiers ou par survenue de leur
décès.
3.4.2.4 Au niveau du thorax
Le traitement des lésions thoraciques a consisté
essentiellement en une suture de la plèvre chez un patient. Deux (02)
patients n'ont pas honoré leur traitement.
3.4.2.5 Au niveau de l'abdomen
Les patients ayant un traumatisme ouvert de l'abdomen ont tous
bénéficié d'un traitement chirurgical. Le tableau
ci-après résume l'attitude thérapeutique
adoptée:
Tableau XXXIX: Traitement sanglant des
lésions abdominales (Etude multicentrique 2011-2012).
|
Effectif
|
|
Vidanges d'épanchement
|
2
|
|
Suture d'une plaie gastrique
|
1
|
|
Suture d'une plaie du grêle
|
1
|
|
Splénectomie
|
1
|
|
Ablation de corps étrangers (plomb)
|
1
|
|
Suture pariétale
|
11
|
Une appendicectomie complémentaire a été
réalisée lors de la laparotomie chez 3 patients (60% des cas).
3.4.2.6 Au niveau des membres
Le traitement orthopédique des membres thoraciques et
pelviens a comporté les attitudes résumées dans le tableau
ci-après:
Tableau XL: Répartition des
traumatisés des membres thoraciques en fonction du traitement
orthopédique reçu (Etude multicentrique 2011-2012).
|
|
Effectif
|
|
Membres thoraciques
|
Plâtre brachio palmaire
|
9
|
|
Plâtre thoraco brachial
|
1
|
|
Echarpe
|
4
|
|
Plâtre pendant
|
1
|
|
Manchette plâtrée
|
4
|
|
Gant plâtré
|
5
|
|
Application de bandage à l'Elastoplast
|
5
|
|
Attèle
|
12
|
|
Réduction de luxation
|
9
|
|
Total
|
50
|
|
Membres pelviens
|
Plâtre cruro pédieux
|
1
|
|
Attèle
|
4
|
|
Botte plâtrée
|
1
|
|
Bottillon plâtré
|
1
|
|
Total
|
7
|
Le traitement n'a pu être réalisé dans 7
cas aux membres thoraciques et dans 1 cas aux membres pelviens.
Les traitements opératoires étaient les
suivants, résumés dans le tableau ci-après:
Tableau XLI: Traitement chirurgical des
lésions des membres (Etude multicentrique 2011-2012).
|
Effectif
|
|
Sutures artérielles
|
10
|
|
Suture nerveuse
|
1
|
|
Ténorraphies
|
26
|
|
Ténoplastie
|
1
|
|
Embrochages
|
4
|
|
Vissage
|
1
|
|
Pose de plaque vissée
|
1
|
|
Pose de fixateurs externes
|
1
|
|
Haubanage
|
1
|
|
Amputations
|
6
|
|
Régularisations de moignons
|
9
|
Dans 4 cas, le traitement opératoire proposé n'a pu
être réalisé, faute de moyens financiers ou par
décès du patient entretemps. Les figures ci-après
représentent quelques attitudes thérapeutiques opératoires
réalisées au niveau des membres.

Figure 25: Plaque vissée
posée en regard d'une fracture de l'extrémité
inférieure du fémur droit (Etude multicentrique
2011-2012).

Figure 26: Broche intra
claviculaire(Etude multicentrique 2011-2012).
3.4.2.7 Au niveau des OGE
Une ablation des corps étrangers a été
proposée mais non réalisée, le patient ne disposant pas de
moyens financiers pour payer le traitement.
3.5 ASPECTS EVOLUTIFS
3.5.1 Issue du traumatisme
Tableau XLII: Répartition des
patients selon l'issue du traumatisme (Etude multicentrique
2011-2012).
|
Effectif
|
Pourcentage
|
|
Exéat favorable/ Guérison
|
156
|
83,9
|
|
Sortie contre avis médical
|
22
|
11,8
|
|
Décès
|
8
|
4,3
|
|
Total
|
186
|
100,0
|
Tableau XLIII: Relation entre l'issue du
traumatisme et la formation sanitaire d'accueil (Etude multicentrique
2011-2012).
|
CHD-B
|
HEB
|
HSJD-Boko
|
HSMP
|
Total
|
|
Exéat favorable/ Guérison
|
39
|
102
|
7
|
8
|
156
|
|
Sortie contre avis médical
|
11
|
5
|
1
|
5
|
22
|
|
Décès
|
5
|
2
|
|
1
|
8
|
|
Total
|
55
|
109
|
8
|
14
|
186
|
p = 0,07 10-2
Tableau XLIV: Relation entre l'issue et
la cause du traumatisme (Etude multicentrique 2011-2012).
|
SCAM*
|
Décès
|
Exéat favorable/ guérison
|
Total
|
|
Cause indéterminée
|
2
|
-
|
14
|
16
|
|
Accident
|
-
|
-
|
24
|
24
|
|
Rixe
|
12
|
6
|
71
|
89
|
|
Règlement de compte
|
4
|
-
|
6
|
10
|
|
Conflit agriculteur- éleveur
|
-
|
1
|
25
|
26
|
|
Vol
|
1
|
1
|
10
|
12
|
|
Braquage
|
3
|
-
|
6
|
9
|
|
Total
|
22
|
8
|
156
|
186
|
p=2,67 10-2
* Sortie contre avis médical
Tableau XLV: Relation entre l'issue du
traumatisme et le type d'arme en cause (Etude multicentrique
2011-2012).
|
SCAM
|
Décès
|
Exéat favorable/ guérison
|
Probabilité
|
|
Arme blanche tranchante
|
13
|
6
|
110
|
p= 51,97 10-2
|
|
Arme blanche contondante
|
7
|
2
|
40
|
p= 82,41 10-2
|
|
Arme à feu à plomb
|
2
|
-
|
13
|
p= 68,79 10-2
|
Tableau XLVI: Relation entre l'issue du
traumatisme et les différentes atteintes (Etude multicentrique
2011-2012).
|
SCAM
|
Décès
|
Exéat favorable/ guérison
|
Probabilité
|
|
Traumatismes crâniens
|
5
|
-
|
41
|
p= 23,72 10-2
|
|
Traumatismescrânio encéphaliques
|
9
|
7
|
19
|
p= 0
|
|
Traumatismes maxillo- faciaux
|
6
|
-
|
24
|
p=16,35 10-2
|
|
Traumatismes cervicaux
|
3
|
3
|
14
|
p= 3,56 10-2
|
|
Traumatismes thoraciques
|
22
|
-
|
22
|
p= 9,08 10-2
|
|
Traumatismes abdominaux
|
-
|
-
|
19
|
p=13,07 10-2
|
|
Traumatismes des membres thoraciques
|
13
|
2
|
83
|
p=24,19 10-2
|
|
Traumatismes des membres pelviens
|
2
|
-
|
21
|
p=46,78 10-2
|
|
Traumatisme des OGE
|
-
|
-
|
1
|
p=90,79 10-2
|
Tableau XLVII: Relation entre l'issue du
traumatisme et le mode d'admission des patients (Etude multicentrique
2011-2012).
|
Exéat favorable/ Guérison
|
Décès
|
SCAM
|
Total
|
|
Direct
|
116
|
3
|
14
|
133
|
|
Référé
|
40
|
5
|
8
|
53
|
|
Total
|
156
|
8
|
22
|
186
|
p = 0,14 10-2
Tableau XLVIII: Relation entre l'issue du
traumatisme et le délai d'admission des patients (Etude
multicentrique 2011-2012).
|
Exéat favorable/ Guérison
|
Décès
|
SCAM
|
Total
|
|
<1h
|
6
|
-
|
1
|
7
|
|
[1-2h[
|
49
|
-
|
4
|
53
|
|
[2-6h[
|
67
|
3
|
6
|
76
|
|
[6-24h[
|
15
|
3
|
3
|
21
|
|
[1-7j[
|
14
|
2
|
5
|
21
|
|
[7-30j[
|
5
|
-
|
3
|
8
|
|
Total
|
156
|
8
|
22
|
186
|
p = 2,65 10-2
Tableau XLIX: Relation entre l'issue du
traumatisme et l'état général des patients (Etude
multicentrique 2011-2012).
|
Exéat favorable/ Guérison
|
Décès
|
SCAM
|
Total
|
|
Bon
|
139
|
-
|
14
|
153
|
|
Mauvais
|
17
|
8
|
8
|
33
|
|
Total
|
156
|
8
|
22
|
186
|
p<< 0
3.5.2 Morbidité
Soixante douze patients ont présenté 106
complications, soit un taux de morbidité de 38,7%. Les complications
recencées étaient les suivantes :
Ø Anémie
59 cas
Ø Cécité
2 cas
Ø Confusion mentale
1 cas
Ø Conjonctivite
3 cas
Ø Epilepsie
1 cas
Ø Escarres fessières
2 cas
Ø Etat de choc hémorragique
17 cas
Ø Etat de stress post traumatique
2 cas
Ø Insuffisance rénale aigue fonctionnelle
9 cas
Ø Raideur articulaire
7 cas
Ø Sepsis sévère
3cas
3.5.3 Durée d'hospitalisation
La durée moyenne d'hospitalisation était
égale à 6,4 #177; 6,4 jours avec des extrêmes de 1 et 40
jours. La médiane était 4 et le mode 3.
3.5.4 Facteurs pronostiques
3.5.4.1 Caractéristiques des patients
décédés
Elles étaient les suivantes :
v Formations sanitaires d'accueil : 5 patients (62,5%)
sont décédés au CHD-B, 2 (25%) à l'HEB et 1 (12,5%)
à l'HSMP.
v L'âge moyen des patients décédés
était égal à 22,75 ans.
v Tous les patients décédés
étaient de sexe masculin.
v Six (6) décès étaient secondaires
à une rixe, un (1) à un vol et un (01) à un conflit entre
agriculteur et éleveur.
v Toutes les armes impliquées étaient des armes
blanches et 7 armes sur 8 étaient des armes tranchantes. Etaient
impliquées : 4 machettes, 1 coupe-coupe, 1 couteau et 1
bâton.
v Trois (03) patients ont été admis entre 2 et 6
heures, trois autres entre 6 et 24 heures et les deux derniers entre 1 et 7
jours.
v Tous les patients décédés
présentaient un mauvais état général à leur
admission.
v Dans 50% des cas (4 patients), l'examen cardio-circulatoire
était normal. Trois patients ont présenté un état
de choc septique et un patient un état de choc hypovolémique.
v Six (06) patients avaient un TCE grave, associé dans
2 cas à un traumatisme vertébro-médullaire et dans 1 cas
à un traumatisme du membre thoracique. Un (01) patient présentait
un TCE léger et un patient a été victime d'un
égorgement.
v Aucun examen radiologique n'a été
réalisé chez ces patients, soit par instabilité
hémodynamique soit faute de moyens financiers.
v Le traitement spécifique n'a été
réalisé chez aucun des patients.
v Trois (3) patients sont décédés dans
les 24heures, 2 dans les 72 heures, 2 dans le mois et 1 dans les 6 semaines
après le traumatisme.
3.5.4.2 Facteurs de mauvais pronostic
Ils étaient représentés par :
v Les rixes, associées à un nombre important de
décès (p = 2,67 10-2).
v Les TCE (p = 0) et traumatismes cervicaux (p =
3,56 10-2) étaient les plus meurtriers.
v Le mode d'admission sur référence (p =
0,14 10-2)
v Le délai d'admission relativement long, compris entre 2
heures et 7 jours (p = 2,65 10-2)
v Le mauvais état général à
l'admission, associé à des lésions potentiellement graves
(p<<0).
Aucune étude n'ayant porté sur les traumatismes
par armes liés à un groupe socio-culturel donné, nous
comparerons les résultats obtenus dans cette étude à ceux
décrits par d'autres auteurs en population générale.
DISCUSSION
4. DISCUSSION
4.1 ASPECTS EPIDEMIOLOGIQUES
4.1.1 Fréquence
Au cours de la période allant du 1er janvier
2011 au 31 décembre 2012, les traumatismes par armes constituaient 22,3%
des cas de traumatismes survenus au sein des populations peules. Il s'agissait
de la deuxième cause de traumatismes au sein de ce groupe socio
culturel, après les accidents de circulation (58,9%) et avant les chutes
de lieux élevés (13,1%).
Cette observation est proche de celle rapportée par
Odimba et al. [36] pour lesquels les causes des traumatismes graves dans les
pays peu nantis d'Afrique étaient représentées par les
accidents de trafic routier (46%) puis les agressions traumatiques (26,7%).
Tomta et al. [37] ont cité les traumatismes par armes comme étant
la deuxième cause de traumatismes thoraciques au CHU de Lomé
(Togo) après les AVP (18,75% des cas). D'autres auteurs ont, par contre,
fait des constats différents. En effet, pour Dansou [38], les causes des
traumatismes graves dans la région Centre sont, dans l'ordre
décroissant : les AVP (64%), les chutes de lieux
élevés (13%) puis les traumatismes par armes (9%). L'Institut
Canadien d'Information sur la Santé [39] a rapporté dans le
même ordre : les AVP (44%), les chutes (38%) et les armes (5%)comme
causes des hospitalisations pour blessures graves.
Cette variation pourrait être liée aux
différences de modes de vie entre les populations des pays africains et
celles des pays occidentaux. En effet, la prédominance des traumatismes
par chutes sur ceux liés aux armes pourrait s'expliquer par les risques
encourus lors des activités en hauteur et des sports extrêmes,
plus pratiqués en occident qu'en Afrique. De même, la possession
et le port d'armes sont plus réglementés dans ces pays.
4.1.2 Formations sanitaires
Dans notre étude, l'HEB est la formation sanitaire qui
a enregistré le plus de traumatismes par armes (58,6% des cas). Cet
hôpital est en effet situé dans une zone à forte
densité peule avec de nombreux couloirs de transhumance.Le CHD-B,
hôpital de référence, n'a enregistré que 29,6% des
admissions. Bien que la commune de Parakou soit plus peuplée que les
autres communes du département, la faible fréquentation du CHD-B
peut s'expliquer par la multiplicité des cabinets de soins qui existent
dans la ville de Parakou. Ces derniers prennent en charge les
traumatisés par armes en première intention. Seuls les cas graves
et complexes sont orientés vers le CHD-B.
4.1.3 Age
Les traumatismes par armes s'observent
généralement chez les adultes jeunes. Dans notre série,
l'âge moyen des patientsest de 24 #177; 12,1 ans et la tranche
d'âge de 15 à 24 ans était la plus concernée (40,3%
des cas). Le même constat a été rapporté par
plusieurs auteurs [3 , 4 , 5] au CHD-B qui ont rapporté un âge
moyen compris entre 29 et 30,9 ans.
Dans une étude sur les peuples autochtones du
Canada, Santé Canada [40] a observé que la tranche
d'âge de 15 à 24 ans était la plus touchée.
Pour Diaw [41], l'âge moyen des patients victimes de
traumatismes physiques par agression était de 18 ans.
Ghariani et al. [42] en Tunisie et Randriamananjara à
Madagascar [43] ont retrouvé une moyenne d'âge de 27 ans alors que
Dakouré et al. [44] au Burkina Faso et Diallo et al. [45] en
Guinée retrouvaient une moyenne d'âge de 28 ans. Ango et al. [46]
en Côte d'Ivoire rapportaient quant à eux un âge moyen de
22,2 ans.
Dahami et al. [47] et Benjelloun et al. [48] ont mis en
évidence un âge moyen de 25 ans et la tranche d'âge la plus
touchée était celle de 20 à 30 ans.
Cette prédominance des jeunes peut s'expliquer par la
grande proportion des sujets jeunes dans la population du Borgou. De plus,
cette tranche de la population est très active mais aussi impulsive et
imprudente. Elle cède plus facilement à l'attrait du danger et
des rixes qui sont pour les jeunes peuls, un moyen de prouver leur force et
leur courage.
4.1.4 Sexe
Dans notre étude, le sexe masculin était le plus
touché (93% des cas). Ce constat est partagé par la plupart des
auteurs. En effet :
· Adjiwanou [4] avait trouvé une
prédominance masculine à 95,3%.
· Benjelloun et al.[48] ont mis en évidence
93,8% de sujets de sexe masculin.
· Ghariani et al. [42] et Dahami et al. [47] ont
rapporté une prédominance masculine avec 95% des cas
· Dekou et al. [49] retrouvaient dans leur série
97,4% de patients de sexe masculin.
· Diaw [41] avait relevé 89% d'hommes et
Dakouré et al. [44] 87,2% de patients de sexe masculin.
Cette prédominance des sujets de sexe masculin dans
notre série peut s'expliquer par le fait qu'en milieu peul, ce sont les
hommes qui détiennent et manipulent les armes. Ils sont par
conséquent, plus que les femmes, exposés aux risques de
traumatismes par armes.
4.1.5 Profession
Les bouviers qui représentaient 63,4% des cas sont le
groupe socio professionnel le plus concerné par les traumatismes par
armes en milieu peul. Mensah et al. [50] ont rapporté que les
éleveurs, les cultivateurs et les artisans étaient les plus
touchés. Pour Allode et al. [51], ce sont les éleveurs,
cultivateurs, commerçants et chasseurs qui étaient les plus
concernés. Ce constat s'explique par le fait que l'activité
principale despopulations peules est l'élevage de gros bétail et
que les conflits avec les agriculteurs sont fréquents. De plus les
bouviers, au cours des transhumances, sont des cibles faciles pour les voleurs
et braqueurs.
Dakouré et al. [44] quant à eux, dans une
étude sur les traumatismes balistiques au CHU de Bobo-Dioulasso au
Burkina Faso, ont relaté que les cultivateurs et les commerçants
étaient à 71,8% les principales victimes. Cette différence
serait liée à la prédominance de ces professions dans
le milieu d'étude. Aussi, dans la population générale, les
traumatismes balistiques sont le plus souvent liés aux braquages et aux
accidents de chasse de même qu'aux mauvaises manipulations des armes
à feu.
4.1.6 Mode de vie
Dans notre étude, les populations nomades
étaient les plus touchées (68,8% des cas). Cette forte proportion
de nomades peut s'expliquer par l'environnement d'insécurité qui
caractérise ce mode de vie. Les nomades, solitaires et isolés,
constamment aux aguets, sont des victimes désignées de
l'insécurité.
4.1.7 Mois de survenue des traumatismes
Les mois de novembre, mars et janvier sont ceux où il a
été enregistré le plus de cas : 15%, 10,7% et 10,2%.
Ces résultats sont similaires à ceux d'Adjiwanou [4] pour qui les
mois de mars (14,9%) et novembre (12,2%) avaient enregistré le plus de
cas. Ces mois correspondent, dans le nord-est du Bénin,à la
saison sèche et sont associés aux transhumances avec tous les
conflits et rivalités qu'elles engendrent.Pour Diaw [41], les mois
d'avril et mai étaient ceux qui comptaient le plus de cas mais aucune
explication n'avait été trouvée à ce
phénomène.
Dans notre série, la saison sèche est celle
pendant laquelle les traumatismes ont été les plus
fréquents. Cependant,la petite différence de cas observée
entre les deux saisons (95 cas pendant la saison sèche contre 91 cas
pendant la saison pluvieuse) peut s'expliquer par le fait que les ressources
naturelles sont disputées toute l'année. En effet, si pendant la
période de sécheresse les transhumants se déplacent plus
au sud du département et du pays pour y trouver de meilleures conditions
climatiques et se disputent entre eux, au cours de la période des pluies
qui signe leur retour, ils se confrontent à l'occupation anarchique des
espaces par les cultivateurs. Certains éleveurs, peu scrupuleux,
n'hésitent pas à détruire des champs sur leur passage,
d'où l'éclatement de conflits entre agriculteurs et
éleveurs.
4.1.8 Année de survenue
Au cours de l'année 2012, 102 cas ont été
enregistrés (54,8%), soit une hausse de 9,7% par rapport à
l'année 2011 (45,2%). Ceci est la preuve que les actions menées
pour réduire ces traumatismes sont jusque-là inexistantes ou
inefficaces.
4.1.9 Lieu de survenue
Les villages (53,2%) et les champs (21,5%) sont les lieux
où sont survenus le plus de traumatismes.Agavoedo [3] et Adjiwanou [4]
ont aussi noté que les traumatismes survenaient pour la plupart en
milieu rural dans de fortes proportions: 90% pour Agavoedo et 63,6% pour
Adjiwanou.
La prépondérance des traumatismes dans les
villages peut s'expliquer par le fait que les sentiers de transhumance, points
d'eau et pâturages sont objets de rivalités entre éleveurs.
Ils sont sources de conflits permanents entre les populations. Les champs sont
le lieu fréquent des conflits entre agriculteurs et éleveurs.
4.1.10 Heure de survenue
Les traumatismes par armes en milieu peul surviennent en
majorité dans la journée. En effet, 52,7% des patients ont
été victimes de traumatisme entre 7 et 18heures. Ce
résultat est semblable à celui rapporté par Kpomahou [5]
selon qui 56,5% des traumatismes par armes à feu et 58,9% des
traumatismes par armes blanches sont survenus entre 7 et 18 heures. Ce constat
peut s'expliquer par l'importance des activités qui se déroulent
dans la journée notammentles transhumances qui sont à l'origine
de nombreux conflits.
Diaw [41] quant à lui a enregistré 42% des
traumatismes physiques par agression dans la soirée. Selon cet auteur,
les agresseurs profitaient de l'obscurité dans les quartiersmal
éclairés pour commettre leurs forfaits; d'autantplus que les
forces de police n'avaient pas les moyens humains et matériels pour
assurerla quiétude des populations.
4.1.11 Causes des traumatismes
Les principales causes des traumatismes par armes en milieu
peul révélées par notre étude sont intentionnelles
(78,5% des cas). La cause intentionnelle la plus représentée est
la rixe (61% des causes intentionnelles et 47,8% de l'ensemble des causes).
Aucun cas de suicide n'a été enregistré.Il faut souligner
que la langue peule, le fulfulde, à la fois langue et manière de
vivre et de penser, recèle une valeur fondamentale : le
pulaaku, qui enseigne le discernement (hakiilo), la
résignation (munyal) et la réserve (semteende)
[31]. Ainsi, il serait impensable et surtout déshonorant pour un peulh
de se donner la mort. D'où l'absence de suicide ou tentative de suicide
dans notre étude.
Allodé et al. [51] ont rapporté, dans une
étude sur les traumatismes abdominaux par armes à feu en pratique
civile au CHDU de Parakou, 85% de causes intentionnelles (dont 10% de tentative
de suicide) et 15% de causes non intentionnelles.
Dongas et al. [52] dans une étude sur les fractures de
la mandibule en Tasmanie (Australie) ont trouvé que 55% des patients
étaient impliqués dans des rixes.
Dakouré et al. [44] ont mis en cause, dans une
série de 39 cas de traumatismes balistiques, une origine accidentelle
dans 58,9% des cas. De même, Masmoudi et al. [53], dans une étude
sur les traumatismes balistiques des membres, trouvaient une cause accidentelle
dans la moitié des cas. Ces auteurs ayant étudié les
traumatismes balistiques, l'on peut comprendre la prédominance des
causes accidentelles liées surtout aux erreurs de manipulation et aux
accidents de chasse. L'usage des armes à feu à des fins
criminelles est peu fréquent en pratique civile. Les armes blanches
retrouvées dans notre sériequant à elles sont des armes
par destination ; dont la fonction première n'est pas de tuer ou
blesser mais qui peuvent être destinées par leur utilisateur
à cet effet.On comprend alors que le facteur intentionnel soit
prédominant dans notre étude. Les rivalités qui existent
entre bouviers d'une part et entre bouviers et cultivateurs d'autre part pour
l'accès aux points d'eau et aux pâturages, les contentieux sociaux
sont chose courante en milieu peul. L'explosion démographique et les
changements climatiques avec comme corolaire la diminution des ressources
naturelles alimentent ces rivalités.
4.1.12 Nombre d'agresseurs
Le nombre d'agresseurs impliqués dans les traumatismes
par armes en milieu peul est variable. Le cas de figure le plus retrouvé
est celui qui implique un seul agresseur (72,6% des cas). Une relation
statistiquement significative (p << 0) a été établie
entre le nombre d'agresseurs et la cause du traumatisme. Ainsi, les braquages
sont les causes qui impliquent le plus souvent plusieurs agresseurs. Ceci peut
s'expliquer par le fait que, sachant les individus peuls armés et
téméraires, les braqueurs s'y prennent à plusieurs pour
multiplier leurs chances de réussite.
4.1.13 Types d'armes
Les types d'armes les plus représentés sont les
armes blanches (92,5% des cas) avec une prédominance des armes
tranchantes (69,3% des cas). Les armes tranchantes les plus utilisées
étaient les coupe-coupe(50,4% des armes tranchantes et 34,9% du total
des armes) et les machettes (38% des armes blanches tranchanteset 26,3% du
total des armes).
Pour Ogougbemy et al. [54], les armes blanches étaient
les plus incriminées, dominées par le couteau-poignard (66,7% des
cas) et la machette (20,4% des cas). Monneuse et al. [55] ont mis en cause,
dans les plaies pénétrantes de l'abdomen,59% d'armes blanches.
Ango et al. [46] en Côte d'Ivoire, ont retrouvé 65,9% d'armes
à feu et seulement 34,1% d'armes blanches. Cette
prépondérance des traumatismes par armes à feu s'explique
par les conflits armés qui sévissaient en Côte d'Ivoire
avec une circulation plus importante des armes à feu au sein des
populations.
Le coupe-coupe et la machette sont d'utilisation
répandue en milieu peul. Ils servent à tailler le bois pour le
feu et les abris des animaux, à se frayer un chemin dans les hautes
herbes et à se protéger des animaux sauvages. Ces outils faisant
partie du quotidien des peuls, il est compréhensible qu'ils soient
autant impliqués dans les traumatismes par armes.
Aucune arme à feu à balle n'a été
retrouvée dans notre étude. Ceci est lié à la
stabilité politique qui prévaut dans le pays, raison pour
laquelle ce type d'arme n'est pas de circulation courante. Les armes à
feu utilisées sont des fusils de chasse utilisant des plombs que peuvent
se procurer plus facilement les agriculteurs pour pratiquer la chasse ou
défendre leurs champs et les braqueurs pour accomplir leurs forfaits.
4.2 DONNEES ANAMNESTIQUES
4.2.1 Mode d'admission
Nous avons enregistré 71,5% d'admissions directes dans
le cadre d'étude. Il s'agit du mode d'admission le plus fréquent,
comme le rapportentFatigba et al. [56] avec 71,2%.
4.2.2 Délai d'admission
Les délais d'admission varient de 45 minutes à
30 jours. Dans notre série, 40,9% des patients ont été
admis entre la deuxième et la sixième heure après le
traumatisme. Ce délai d'admission relativement long correspond au temps
nécessaire aux patients pour sortir de l'isolement de la brousse,
trouver un moyen de transport avant de se rendre dans le centre de santé
le plus proche.
Mensah et al. [57] ont rapporté un délai
d'admission de 40 minutes à 72 heures. Pour Niang et al. [58], les
délais d'admission étaient inférieurs à 6 heures
pour l'essentiel.
Faye et al. [59] ont rapporté un délai
d'admission inférieur à 3 heures mais il s'agissait du cas
particulier d'un accident de train, catastrophe qui mobilise les secours dans
un bref délai. Dahami et al. [47] ont retrouvé un délai de
consultation de 1 à 32 jours.
4.2.3 Moyen d'admission
Les moyens d'admission enregistrés étaient
variés. Dans notre série, 51,6% des patients ont
été admis à motocyclette, 36% en "taxi-brousse", 7%
à pieds et seulement 4,9% par transport médicalisé. Les
motocyclettes étaient le moyen de transport le plus utilisé dans
notre milieu d'étude, facilement accessible et peu coûteux. Le
choix des "taxi-brousse"est fait sur la base de longs trajets et de
l'état d'instabilité du patient. Les patients venus à
pieds sont les traumatisés dont l'état leur permettait de se
déplacer mais qui n'ont pas trouvé de moyen de transport ou
n'avaient pas de quoi le payer.Il n'existe pas partout de transport public
organisé pour le ramassage des blessés. Les ambulances servent
plutôt à évacuer un malade vers un autre hôpital
qu'à le ramasser. Le ramassage du blessé vers l'hôpital
était assuré par des véhicules motorisés ou non,
des membres de la famille, des amis ou de bons samaritains.
Mensah et al. [57] ont enregistré 62,9% de patients
reçus par transport médicalisé. Mais les patients ayant
pour la plupart été traumatisés dans les environs de la
ville de Parakou, le SMUR y a été largement sollicité,
d'où ce taux important d'admission aux moyens de transport
médicalisé. Pour Niang et al. [58], seulement 9% des patients
avaient bénéficié d'un transport
médicalisé.
4.3 ASPECTS ANATOMO-CLINIQUES, LESIONNELS
ETRADIOLOGIQUES
Le nombre de lésions par patient variait de 1 à
8. Le traumatisme était de siège unique chez 114 patients (61,3%)
et de siège multiple chez 72 patients (38,7%). Les membres
étaient le plus souvent touchés (111 cas, soit 65,1%
répartis en 88 atteintes des membres thoraciques, 13 atteintes des
membres pelviens et 10 traumatismes des membres thoracique et pelvien) suivis
du crâne chez 81 patients (43,5%). Les traumatismes thoraciques et
abdominaux ont représenté respectivement 11,8 et 10,2% des
cas.
Carr et al. [60] avaient objectivé 1 à 12
lésions par sujet et le traumatisme était de siège
multiple dans 62% des cas. Cowey et al. [61] quant à eux avaient
retrouvé 1 à 9 lésions par patient. Pour Adjiwanou [4], le
siège des lésions était multiple dans 37,4% des cas et
localisé de façon prépondérante aux membres
thoraciques (32,8%), au crâne (27,9%) et au thorax (15,7%). Agavoedo [3]
a mis en évidence que les lésions étaient de siège
multiples dans seulement 42,5% des cas et localisés le plus souvent aux
membres pelviens (41,2%) et aux membres thoraciques (36,2%). Le crâne
n'était pour lui atteint que dans 12,5% des cas. La prédominance
selon Agavoedo de l'atteinte des membres pelviens pourrait s'expliquer par le
fait que l'intention première des agresseurs dans ce type de traumatisme
(dont la cause dominante est le braquage) est d'immobiliser la victime,
l'empêchant de s'enfuir.
Chez Diaw [41], c'est le crâne qui était le plus
touché (45,0% des cas) suivi des membres (39,6% des cas). Ceci peut
être expliqué par l'effet de surprise qui prévaut dans le
cadre des agressions traumatiques par armes, empêchant ou retardant les
réactions défensives.
L'atteinte prédominante des membres thoraciques dans
notre étude est surtout relevée dans le cadre des rixes où
elle constitue des lésions défensives. En effet, au cours des
rixes qui représentent la première cause des traumatismes par
armes en milieu peul, les adversaires sont parés à recevoir des
coups et quand ils ne peuvent les esquiver, ils protègent les parties
plus vulnérables de leur corps en interposant leurs membres
supérieurs, quitte à riposter ensuite. Les autres types de
lésions surviennent alors une fois cette défense tombée et
concernent surtout le crâne qui est perçu par les peuls comme la
partie la plus vulnérable de leur adversaire, capable de le neutraliser
voire d'induire la mort. Telles pourraient être les raisons pour lesquels
le radius (16 fractures), les phalanges des doigts (15 factures), l'ulna (14
fractures), les métacarpiens et l'os pariétal (8 fractures
chacun) étaient les os les plus atteints.
Les fractures étaient dans notre étude plus
souvent ouvertes que fermées, témoignant de l'utilisation
fréquentes des armes tranchantes qui accompagnent la plupart des peuls
dans tous leurs déplacements. Ainsi, sur 82 fractures
objectivées, 74 étaient ouvertes (90,2%) et 8 fermées
(9,8%).
Parmi les patients atteints de traumatismes maxillo-faciaux,
13,3% ont présenté une fracture des os de la face et 10% un
traumatisme oculaire. Diallo et al. [45] ont trouvé 14,7% de fracture
des os de la face et Galvan [62] 10% de traumatismes oculaires.
Les traumatismes de l'abdomen étaient constitués
à 52,6% de contusions abdominales et 47,4% de plaies. Gaudeuille et al.
[63] ont retrouvé quant à eux 75% de plaies de l'abdomen et 25%
de contusions. Benjelloun et al. [48] retrouvaient seulement 2% de contusions
contre 98% de plaies. Un cas de laparotomie blanche a été
recensé dans notre étude. Ceci correspond à 20% de
l'ensemble des cas opérés. Bahebeck et al. [64] ont
retrouvé, dans une série de 86 cas de plaies abdominales par
balle en 2005, 22% de laparotomies blanches. Allode et al [65], dans une
étude sur les plaies pénétrantes de l'abdomen au CHDU de
Parakou, a rapporté seulement 9,6% de laparotomies blanches.
Les examens radiologiques standards ont largement
contribué au bilan lésionnel. L'apport de la scannographie est
resté faible, témoignant de la faible disponibilité de cet
examen mais aussi de son coût trop élevé pour certains
patients peuls. En effet, l'élevage extensif que pratiquent les peuls
est caractérisé par un investissement financier moindre, les
dépenses étant limitées à l'achat des vaccins pour
les animaux. La plupart de leurs biens étant leur troupeau, la
mobilisation en urgence des fonds nécessaires à leur propre prise
en charge est difficile. Ceci explique qu'une grande partie des patients n'ait
pas été en mesure d'honorer les examens radiologiques et parfois
le traitement définitif de leurs lésions.
4.4 ASPECTS THERAPEUTIQUES
4.4.1 Traitement médical
Les prescriptions d'antalgiques, les prophylaxies antibiotique
et antitétanique ont été les plus instituées. Pour
Dakouré [44], tous les patients avaient bénéficié
d'une prophylaxie antitétanique et antibiotique. Ango et al. [46] ont
noté que la prescription d'antalgiques, d'antibiotiques et
d'antianémiques était systématique.
4.4.2 Traitement chirurgical
spécifique
Le traitement des lésions crâniennes a surtout
consisté en une abstention thérapeutique. Quant aux
lésions encéphaliques, elles ont été
opérées une fois l'indication posée et l'ordonnance
honorée par le patient.
Les patients présentant des lésions de la face
ont été orientés vers le spécialiste
(odontostomatologue, otorhino laryngologue, ophtalmologue).
Les lésions cervicales graves ont connu peu de
traitement spécifique. Peu de patients ont consenti à être
opérés, les résultats espérés (recouvrement
de la marche) ne pouvant toujours être obtenus.
Le traitement spécifique des lésions thoraciques
a consisté en la suture d'une plaie de la plèvre.
Au niveau de l'abdomen, 5 laparotomies ont été
pratiquées dont une blanche. Les organes abdominaux les plus
touchés étaient le grèle (2 cas), la rate (1 cas) et
l'estomac (1 cas). Aucune plaie hépatique n'a été
recensée. Les lésions viscérales étaient toujours
uniques. Le traitement spécifique a consisté en la suture simple
des plaies du grèle et de l'estomac, une splénectomie et la
vidange d'épanchements.
Pour Ghariani et al. [42] les plaies du foie étaient
les plus fréquentes, suivies des plaies du grèle et de l'estomac
puis les plaies de la rate. Les plaies du foie et de la rate étaient
alors traitées par abstention thérapeutique et
électrocoagulation. Celles de l'estomac par suture simple et celles du
grèle par suture simple ou résection-anastomose
termino-terminale.
Ango et al. [46] ont noté 10 cas
d'hémopéritoine avec plus de lésions du foie et du colon
que de plaies de la rate et de l'estomac.
Pour Gaudeuille et al. [63] à Bangui, les organes les
plus atteints étaient le colon et la rate.
Le traitement chirurgical spécifique des traumatismes
des membres a été orthopédique chez 50 patients et
sanglant chez 23 patients. Six (6) amputations secondaires ont
été réalisées. Pour Dakouré et al. [44], le
traitement orthopédique a été 2 fois plus fréquent
que le traitement chirurgical et 7 patients avaient été
amputés secondairement.
Le choix des thérapeutiques spécifiques
était influencé aussi bien par le type de lésion que par
le besoin pour le patient de conserver sa mobilité et les moyens
financiers dont disposait celui-ci.
4.5 ASPECTS EVOLUTIFS
La durée moyenne d'hospitalisation des patients dans
notre étude était de 6,4 #177; 6,4 jours avec des extrêmes
de 1 et 40 jours.
Mensah et al [50] ont rapporté une hospitalisation
moyenne de 3 jours avec des extrêmes de 1 et 92 jours. Pour Kpomahou [5],
la durée moyenne d'hospitalisation était égale à 8
#177; 6,4 jours pour les patients traumatisés par armes blanches et 10,3
#177; 14,8 jours pour les patients traumatisés par armes à feu.
Dahami et al. [47] ont noté une durée d'hospitalisation de 12
jours alors que pour Ango et al. [46], elle était de 8,2 #177; 3
jours.
Le taux de mortalité intra hospitalière
retrouvé dans notre étude était de 4,3%. Les ¾ des
décès étaient liés à un TCE grave. Cette
mortalité imputable aux TCE est due à la gravité de ces
traumatismes, aux difficultés rencontrées pour
l'établissement du bilan lésionnel et la mise en route du
traitement adéquat ; la prise en charge étant coûteuse
pour la plupart des traumatisés graves du crâne.
Le CHD-B est la formation sanitaire qui a enregistré
le plus de décès (62,5% des décès) avec une
différence statistiquement significative (p = 7.
10-4). Parmi les patients admis au CHD-B, 9,1% sont
décédés et 80% de ces décès concernaient des
patients référés d'autres centres. Le CHD-B étant
l'hôpital de référence du département du Borgou, les
cas les plus graves y sont référés, d'où le taux de
mortalité élevé qui y est enregistré. Mensah et al
[50] ont retrouvé 9,3% de décès. Dakouré et al.
[44] ont enregistré 10,3% de mortalité intrahospitalière.
Fatigba et al. [56] ont trouvé que 75% des décès
étaient liés à un TCE grave et 8,3% à un TCE
léger. Ango et al. [46] ont rapporté 3,1% de
décès.
CONCLUSION
ET
SUGGESTIONS
CONCLUSION
Les armes représentent une cause importante de
traumatismes en milieu peul dans les formations sanitaires du Borgou.
Au plan épidémiologique
· Les sujets jeunes d'âge compris entre 15 et 24
anset de sexe masculinétaient les plus touchés.
· Les bouviers, les cultivateurs et les peuls nomades en
étaient les principales victimes.
· Ces traumatismessurvenaient surtout pendant la
période de sécheresse, favorisés par les transhumances et
alimentés par les changements climatiques.
· Les causes intentionnelles étaient les plus
retrouvées, dominées par les rixes et les conflits entre
agriculteurs et éleveurs.
· L'agression était le plus souvent le fait d'un
seul sujet et les armes blanches, notamment les armes tranchantes
étaient les plus incriminées.
· Les membres thoraciques et le crâne
étaient les régions du corps les plus souvent atteintes.
Au plan diagnostique
· Les tableaux cliniques présentés
étaient variés, allant des plaies des parties molles aux
polytraumatismes, associant de multiples atteintes de gravité variable.
· Les radiologies standards permettaient de mettre en
évidence une multitude de lésions, variant entre l'absence de
signes et les fracas osseux les plus complexes d'une part ; entre la
simple présence de corps étrangers et les atteintes
viscérales les plus graves d'autres part.
Au plan thérapeutique
· La prescription d'antalgiques, d'antibiotiques et de
sérums antitétaniquesétait courante mais pas
systématique.
· Le traitement chirurgical spécifique des
lésions relevait parfois d'une prise en charge multidisciplinaire et
était plus souvent orthopédique qu'opératoire.
· Nombreux sont les patients qui, faute de moyens
financiers rapidement mobilisables, n'ont pu bénéficier d'un
bilan lésionnel complet et d'une prise en charge adéquate.
· Le choix des thérapeutiques était
influencé par le type de lésion, le besoin pour le patient de
conserver sa mobilité et les moyens financiers dont il disposait.
Au plan évolutif
· L'évolution des traumatismes par armes en milieu
peul était favorable dans la majorité des cas.
· Les rixes, les
atteintescrânio-encéphaliques graves et cervicales, l'admission
par référence avec un délai d'admission relativement long,
le mauvais état général des patients et le manque de
moyens financiers étaient autant de facteurs de mauvais pronostic.
· Les principales complications recensées
étaient l'anémie et l'état de choc hypovolémique.
Il s'en suit l'importance de la prise en charge de ces
lésions et la nécessité de mener des actions
préventives en vue de réduire ces traumatismes et toutes les
conséquences qui en découlent. Telles sont les raisons pour
lesquelles, au terme de notre travail, nous formulerons quelques
suggestions.
SUGGESTIONS
Ø A l'endroit des autorités
politico-administratives du Bénin
· Améliorer et actualiser la législation
actuelle sur les transhumances (voir ANNEXE 5) en y apportant certaines
modifications telles que:
- Définir clairement les acquis propres aux
éleveurs d'une part et aux agriculteurs d'autre part.
- Délimiter les couloirs d'accès aux points
d'eau et aux pâturages et les sécuriser.
· Assurer une meilleure réglementation de
l'acquisition, du port et du transport des armes en général et
des armes blanches tranchantes en particulier.
· Assurer la diffusion de ces lois au sein des
populations concernées.
· Faire respecter la législation en vigueur par
les principaux acteurs et sanctionner convenablement toute infraction à
celle-ci. Nous proposons pour cela de doter les directions du CeRPA et des
brigades forestières des moyens législatifs, matériels et
humains pour patrouiller et traquer tous contrevenants.
· Assurer une décentralisation effective des
prises de décision et la régularisation des transhumances par les
autorités locales pour un meilleur suivi et une meilleure gestion des
espaces, adaptés aux réalités de chaque
localité.
· Déléguer des commissions de
contrôle pour se rassurer de la bonne mise en oeuvre et du respect des
décisions prises.
· Lutter contre la corruption qui mine les
systèmes politico-administratifs de nos communes et qui favorisent les
inégalités sociales entre agriculteurs et éleveurs, entre
nomades et sédentaires, entre populations locales et
étrangères.
· Assurer une meilleure réglementation des
conflits entre agriculteurs et éleveurs et veiller à ce que les
sanctions soient à la hauteur des infractions commises.
· Accélérer la mise en pratique des
politiques de développement en multipliant notamment les forages et
points d'eau pour que ceux-ci ne soient plus des sources de conflits permanents
entre les populations.
· Améliorer le système de prise en charge
des patients indigents et veiller à ce que ceux-ci souscrivent au
RAMU.
· Doter les hôpitaux de moyens diagnostiques et
thérapeutiques modernes, permettant de rendre les meilleurs soins plus
accessibles aux patients.
· Doter les différents hôpitaux de moyens de
transport médicalisés afin d'assurer une meilleure prise en
charge pré-hospitalière des patients traumatisés.
Ø A l'endroit des populations en
général et des populations peules nomades en
particulier :
· S'enquérir et respecter les lois en vigueur dans
les pays et régions hôtes, ne pas se faire justice soi-même
et opter pour un règlement pacifique des contentieux. Il s'agit pour
cela de porter les infractions commises envers soi à la connaissance des
autorités compétentes.
· Adhérer aux thérapeutiques
instituées par les agents de santé et mieux s'occuper de leurs
malades.
Ø Aux chefs des Services de Chirurgie
Générale
· Poursuivre les recherches sur le sujet d'étude
en initiant une étude prospective sur plusieurs années dans les
départements les plus exposés (Alibori, Borgou, Zou). Ceci
permettra de mieux évaluer l'impact socio-économique et les
déterminants psychosociaux des traumatismes par armes en milieu peul.
REFERENCES
REFERENCES
1. OMS.
Traumatismes et violences, les faits, 2004 ; 12.
2. Lagarde E.
Epidémiologie des blessures par armes à feu.
In : Lagarde E, dir. Congrès de balistique lésionnelle, 1-3
décembre 2008 ; Marseille. Bordeaux : Inserm, 2004 ;
35.
3. Agavoedo G.
Les traumatismes par armes à feu en pratique civile au
Centre Hospitalier Départemental du Borgou.
Thèse de doctorat en Médecine ;
Faculté de médecine de Parakou, 2008 ; 002 :95p.
4. Adjiwanou N.
Les urgences traumatologiques par armes non à feu au
Centre Hospitalier Départemental du Borgou.
Thèse de doctorat en médecine ;
Faculté de médecine de Parakou, 2009 ; 023 :90p.
5. Kpomahou R.
Les urgences traumatiques des membres par armes au Centre
Hospitalier Départemental du Borgou.
Thèse de doctorat en médecine ;
Faculté de médecine de Parakou, 2012 ; 200 :94p.
6. Cadiou L.
Guide d'intervention du sauveteur : victimes, violences
et secours.
Paris : Estem, 2005 ; 278-87.
7. Carli P, Riou B, Télion C, Goldstein
P.
Urgences médico-chirurgicales de l'adulte. 2.
Paris : Arnette, 2004 ; 576-81.
8. Patel JC.
Pathologie chirurgicale. 3.
Paris : Masson, 1978 ; 296-7.
9. Rouvier B, Lenoir B, Rigal S.
Les traumatismes balistiques.
Société Française d'Anesthésie et
de Réanimation, 1997; 1-14.
10. Fackler M.
Gunshotwoundreview.
Ann Emerg Med, 1996 ; 28: 194-203.
11. Castel JP.
Traumatismes crâniens.
Société Française de Neurochirurgie. 2006
; 18-9.
12. GiraudO, de Soultrait F, Goasguen O, Thiery G,
Cantaloube D.
Traumatismes craniofaciaux.
EMC(Elsevier Masson SAS, Paris), Stomatologie, 22-073-A-10,
2004.
13. Kassan A, Laloo R, Kariem G.
A retrospective analysis of gunshot injuries to the
maxilla-facial region.
SADJ, 2000;55(7):359-63.
14. Duhamel P, Gauthier J, Teyssères N, Giraud
O, Denhez F, Bey E.
Examen d'un traumatisé facial.
EMC, Stomatologie, 22-068-A-05, 2008.
15. TiemdjoToché H.
Aspects épidémiologiques et cliniques des
traumatismes du thorax dans les services des urgences chirurgicales et de
traumatologie de l'HGT : à propos de 125 cas.
Thèse de doctorat en médecine ;
Faculté de médecine, de pharmacie et d'odontostomatologie de
Bamako, 2004 ; 158p.
16. Vincent J.
Le manuel de réanimation, soins intensifs et
médecine d'urgence. 3.
Berlin : Springer-Verlag, 2010 ; 421-5.
17. Gervaise A, Foscolo S, Rivierre AS, Derelle AL,
Schimitt E, Braun M et al.
Imagerie des traumatismes crâniens par arme à
feu.
J Radiol, 2010 ; 91 : 1113-20.
18. Padonou J.
Les traumatismes crânio-
encéphaliques à Porto-Novo.
Publications Universitaires. 2008; 110p.
19. Kim P, Go JL, Zee C.
Radiographic assessment of cranial gunshot wounds.
Neuroimaging Clin N Am,2002;12:229-48.
20. Kaufman Y, Cole P, Hollier L.
Contemporary issues in facial gunshot wound management.
J Craniofac Surg,2008;19(2):421-7.
21. Glapa M, Kourie JF, Doll D, Degiannis
E.
Early management of gunshot injuries to the face in civilian
practice.
World J Surg, 2007 ; 31(11) : 2104-10.
22. Demetriades D, Theodorou D, Cornwell E, Asensio J,
Belzberg H, Velmahos G.
Transcervical gunshot injuries: mandatory operation is not
necessary.
J Trauma, 1996 ; 40(5) : 758-60.
23. Macfarlane C.
Aide memoire for the management of gunshot wounds.
Ann R Al Surg Engl, 2002 ; 84 : 230-3.
24. Degiannis E, Benn CA, Leandros E, Goosen J,
Boffard K, Saadia R.
Transmediatinal gunshot injuries.
Surgery, 2000 ; 128 : 54-8.
25. Renz BM, Cava RA, Feliciano DV, Rozycki
GS.
Transmediastinal gunshot wounds: a prospective study.
J Trauma, 2000 ; 48 : 416-21.
26. Van den Berg HR, Lere SG, Schipper IB, Patka
P.
Abdominal gunshot wounds: possibilities for selective
conservative management.
Ned TijdschrGeneeskd, 2007; 151(15): 841-7.
27. DemetriadesD, Hadjizacharia P, Costas C, Brown C,
Inaba K, Rhee P et al.
Selective Nonoperative Management of Penetrating Abdominal
Solid Organ Injuries.
Ann Surg, 2006 ; 244(4) : 620-62.
28. Dieng M, Wilson E, Konaté I, Ngom G, Ndiaye
A, Ndoye JM.
Plaies pénétrantes de l'abdomen:
«abstentionnisme sélectif» versus laparotomie
systématique.
e-mémoires de l'Académie National de Chirurgie,
2003 ; 2(2) : 22-5.
29. ARYA N.
Confronting the small arms pandemic, unrestricted access
should be viewed as a public health disaster.
British Medical Journal, 2002 ;324 : 990-1.
30. Institut National de la Statistique et de
l'Analyse Economique
Cahier des villages et quartiers de ville, Département
du BORGOU.
INSAE. Cotonou, 2004 ; 2-5.
31. IWGIAFrance.
PEULS.
2010 ; 12p.
32. Institut National de la Santé et de
l'Analyse Economique
Enquête démographique et de santé du
Bénin (EDSB III).
Cotonou, 2006 ; 32-3.
33. International Institute for Environment and
Development (IIED), SOS Sahel UK.
Modernité, mobilité : l'avenir du
pastoralisme dans les zones arides d'Afrique. Oxford : Helen De Jode,
2010;88p.
34. Sambiéni E.
Peul et Somba de la région de Tanguiéta au
Bénin : Etude comparative des pratiques d'accouchement.
In : Sambieni E, dir ; Séminaire doctoral
transfrontalier des universités de Luxembourg, Liège, Sarre et de
Metz ; 08 Février 2008 ; Luxembourg. Liège ;
2008:7-8.
35. Herby C. Pulakuproject : un projet
socio-documentaire sur la culture peule.
Actu-Express [En ligne]. 2010 Novembre [consulté le 24
Janvier 2013] ; 1(1) : [2 pages]. Consultable à l'URL :
http://www.actuexpress.com/?p=5513.
36. ODIMBA E.
Aspects particuliers des traumatismesdans les pays peu nantis
d'Afrique.Un vécu chirurgical de 20 ans.
e-mémoires de l'Académie Nationale de
Chirurgie,2007 ; 6(2) : 44-56.
37. Dansou D.
Étude rétrospective descriptivedes patients
victimesde traumatisme grave dans la région Centre.
Journée scientifique du Collège de
Médecine d'Urgence de la région Centre,2011; 15-8.
38. Tomta K, Ouedraogo N, Bang'na F,Songne
B.
Les traumatismes du thorax : aspects
épidémiologiques, cliniques et thérapeutiques de 320 cas
colligés au CHU de Tokoin.
AJOL, 2005; 7(2) : 7-12.
39. Institut Canadien d'Information sur la
Santé.
Rapport de 2011 du Registre National des traumatismes :
hospitalisations pour blessures graves au Canada (données de
2008-2009) ; 116p.
40. Santé Canada.
Les lésions traumatiques accidentelles et intentionnelles
chez les Autochtones du Canada : 1990-1999.2001 ; 16-9.
41. Diaw M.
Les traumatismes physiques par agression: aspects cliniques,
medico-légaux, thérapeutiques et pronostiques. Expérience
de l'Hôpital Général de Grand Yoff à propos de 114
cas.
Thèse de doctorat en Médecine ;
Faculté de médecine, de pharmacie et d'odonto-stomatologie de
Dakar,1998 ; 65 : 95p.
42. Ghariani B, Houissa H, Sébai F.
Prise en charge laparoscopique des plaies de la paroi
abdominale par arme blanche.
La Tunisie Médicale, 2010 ; 18(4) : 245-9.
43. Randriamananjara N, Ratovoson H,Ranaivozanany
A.
Plaies pénétrantes du thorax :bilan de notre
prise en charge en urgence à propos de 151 observations colligées
dans le Service de Chirurgie Générale et Thoraciquedu CHU
Ampefiloha (Madagascar).
Médecine d'Afrique Noire, 2001 ; 48(6) : 270-3.
44. Dakouré P, Abalo A, Sanon B, Da S, Some O,
Ouedraogo R.
Traumatismes balistiques au CHU de Bobo-Dioulasso (Burkina
Faso): à propos de 39 cas.
AJOL, 2011 ; 13(1) : 55-60.
45. Diallo OR, Camara SAT, Diallo A, Bah AT, Kane BT,
Camara AD et al.
Les plaies traumatiques cervico-faciales a l'hôpital
national Donka du CHU de
Conakry.
Mali Medical, 2012 ; 27(1) : 1-5.
46. Ango P, Boua N, Konan DK, Kone N, Mignonsin
D.
Traumatismes du thorax par armes blanches et armes à
feu : analyse retrospective à propos de 129 cas en Côte
d'Ivoire.
Revue internationale desservices de santé des forces
armées, 2013 ; 86(1) : 6-7.
47. Dahami Z, Saghir O, Elganouni NC, Dakir M,
Moudouni MS, Sarf I et al.
Plaies rénales par armes blanches : à
propos de 20 cas.
Prog Urol, 2009 ; 19(1) : 15-20.
48. Benjelloun El B, Hafid H, Karim I, Ousaden A,
Mazaz K, Taleb KA.
Le traumatisme du colon: l'expérience du CHU Hassan II
de Fes.
Pan Afr MedJ, 2012 ; 13 : 61-2.
49. Dekou A, Konan PG, Kouame B, Vodi C,Ouegnin GA,
Kouame N et al.
Les traumatismes de l'appareil génito-urinaire :
aspects épidémiologiques et lésionnels.
African Journal of Urology, 2008 ; 14(2) : 105-13.
50. Mensah E, Allode A, DossouF, Zoumenou E, Hodonou
M,
Padonou N.
Les traumatismes par armes non à feu au Centre
Hospitalier Départemental et Universitaire de Parakou au
Bénin : Aspects épidémiologiques, diagnostiques,
lésionnels et évolutifs.
Guinée Médicale, 2011; 71(1) : 35-43.
51. AllodeA, Mensah E, Dossou F, Fatigba H, Hounkpatin
S, Agavoedo G et al.
Aspects épidémiologiques et lésionnels
des traumatismes abdominaux par armes à feu en pratique civile au CHDU
de Parakou (Bénin).
Rev. CAMES-Série A,Sciences et Médecine, 2010 ;
11 : 75-7.
52. Dongas P, Hall GM.
Mandibular fracture patterns in Tasmania, Australia.
Australian Dental Journal, 2002 ; 47(2): 131-7.
53. Masmoudi S, Boughamoura H, Bouattour K, Gaiech G,
Frikha R,
Siala A et al.
Traumatismes balistiques des membres en pratique civile. A
propos d'une série de 11 cas.
37th World Congress on Military
Medicine.Tunisia,2007 ;144.
54. Ogougbemy M, Niang C, Diouf M, Ndiaye M, Jaud
V.
Les plaies par agression en milieu urbain dakarois.Prise en
charge chirurgicale de 108 blessés.
Bull Soc PatholExot,2003;96(3) : 231-4.
55. Monneuse O, Barth X, Gruner L,Pilleul F, Valette
P,Oulie O et al.
Les plaies pénétrantes de l'abdomen, conduite
diagnostique et thérapeutique : à propos de 79 patients.
EM Consulte, 2004 ; 129(3) : 156-63.
56. Fatigba OH, Mensah E, Allode SA, Babio R, Savi de
Tovè KM, Gandaho P.
Aspects cliniques et radio-anatomiques des traumatismes
crânio- encéphaliques par accident de la circulation dans un
centre hospitalier du Bénin.
La TunisieMédicale, 2011 ; 89(11) : 837-40.
57. Mensah E, Allodé A, Savi de TOVE KM, Mama
B, Agavoedo G,
Boco V.
Les urgences par armes à feu au Centre Hospitalier
Départemental et Universitaire de Parakou (Bénin).
Revue Africaine d'Anesthésiologie etMédecine
d'Urgence, 2008 ; 13(2) : 64-70.
58. Niang CD, Ogougbemy M, Diouf MB, Faye M,
Sène M, JaudV.
Lésions traumatiques en milieu urbain.Expérience de
l'hôpital principal de Dakar.
Bull Soc PatholExot,2003;96(3) : 231-2.
59. Faye M, Niang CD, Sene M, Ogougbemy M, Diatta B,
Badiane CI.
Organisation d'une prise en charge d'unafflux de blessés
en traumatologie urbaine :exemple de l'accident de train deDiamniadio ;
à propos de 79 blessés.
Bull Soc PatholExot,2003 ;96(3) : 231-4.
60. Carr BG, Schwab CW, Branas CC, Killen M, Wiebe
DJ.
Outcomes related to the number and anatomic placement of
gunshot wounds.
J Trauma, 2008 ; 64(1) : 197-203.
61. Cowey A, Mitchell P, Gregory J, Maclennan I,
Pearson R.
A review of 187 gunshot wound admissions to a teaching hospital
over a 54-month period: training and service implications.
Ann R Al Surg Engl, 2004 ; 86(2) : 104-7.
62. Galvan GNB.
Evaluation of Mandibular Fractures in a TertiaryMilitary
Hospital: A 10-year Retrospective Study.
Philippine Journal Of Otolaryngology-Head And NeckSurgery,
2011 ; 26(1) : 16-20.
63. Gaudeuille A, Doumgba AD, Kamoune JN, Sacko E,
Nali NM.
Les traumatismes abdominaux à Bangui (Centrafrique):
aspects épidémiologiques et anatomo cliniques.
Mali Médical, 2007 ; 22(2) : 19-22.
64. Bahebeck J, Masso-Misse P, Essomba A, Takongmo S,
Ngo-Nonga B, Ngo-Nyeki AR et al.
La plaie abdominale par balle : à propos de 86
observations au Cameroun.
MedTrop,2005;65: 554-8.
65. Allode A, Mensah E, Fatigba H, Tchaou B,
Hounkpatin S, Mehinto D et al.
Plaies pénétrantes de l'abdomen au CHDU de
Parakou (Bénin).
Journal Africainde Chirurgie Digestive, 2011 ; 11(1) :
1141-5.
ANNEXES
ANNEXE 1 : Classification topographique des
traumatismes maxillo-faciaux
Elle distingue :
Ø les lésions des parties molles
Ø les traumatismes alvéolo-dentaires, de
gravité variable, soit :
- les contusions
- les subluxations
- les luxations
- les fractures dentaires : fracture coronaire
parcellaire sans atteinte pulpaire, fracture coronaire parcellaire avec
atteinte pulpaire, fracture radiculaire, fracture de l'apex, fracture
alvéolodentaire
- traumatismesgingivomuqueux : plaie ou contusion avec
hématome sous muqueux
Ø les traumatismes de l'étage inférieur
de la face : mandibule et articulation temporo-mandibulaire
- fractures de la mandibule : fractures de la portion
dentée et fractures de la portion non dentée
- luxations dynamiques de l'articulation temporo-
mandibulaire
Ø les traumatismes du massif facial (étages
moyen et supérieur) : fractures occluso-faciales
Ø les traumatismes du tiers latéral de la
face
- fracture de l'arcade zygomatique et du malaire ou fracture
orbito-maxillo-zygomatique
- fracture du plancher orbitaire
Ø les traumatismes du tiers médial vertical de
la face
- fracture de la pyramide nasale
- fractureorbito-crâniennes ou fracture du toit de
l'orbite
ANNEXE 2 : Législation française sur
les armes blanches :
TITRE II - FABRICATION ET COMMERCE
CHAPITRE Ier - Déclaration
Article 6:
Toute personne qui veut se livrer à la fabrication ou
au commerce des matériels des sept premières catégories
est tenue d'en faire au préalable la déclaration au préfet
du département dans lequel elle se propose de créer ou d'utiliser
à cette fin un établissement. Il lui est délivré
récépissé de cette déclaration
TITRE III - ACQUISITION, DETENTION,
PORT, TRANSPORT ET CONSERVATION DES ARMES ET DES MUNITIONS
CHAPITRE Ier - Autorisation d'acquisition et
détention
Article 23:
2) L'acquisition et la détention par des personnes
âgées de dix-huit ans au moins des armes d'épaule,
éléments d'arme et munitions des 5e et 7e catégories non
soumis à déclaration et de 8e catégorie ainsi que des
armes de 6e catégorie sont libres.
3) L'acquisition et la détention par des personnes
âgées de dix-huit ans au moins des armes et éléments
d'arme de la 5e et de la 7e catégorie soumis à déclaration
s'effectuent dans les conditions prévues aux articles 47, 48 et 69
ci-dessous.
4) Les armes, les éléments d'arme, les munitions
ou les éléments de munition des catégories 5, 7 et 8, les
armes nommément désignées de la 6e catégorie ne
peuvent, sous réserve des dispositions du 5e ci-dessous, être
acquis et détenus par des mineurs que s'ils ont plus de seize ans, s'ils
sont autorisés par la personne exerçant l'autorité
parentale et s'ils satisfont en outre à l'une des conditions suivantes
lorsqu'il s'agit d'armes de la 5e, 6e ou 7e catégorie.
TITRE IV - DEROGATIONS A LA PROHIBITION
D'IMPORTATION
Article 72
Par dérogation à la prohibition d'importation de
l'article 11 du décret du 18 avril 1939 susvisé, des
autorisations peuvent être accordées par le ministre chargé
des douanes sur avis favorable des ministres de la défense, de
l'intérieur et des affaires étrangères:
Paragraphe 2. - En ce qui concerne les armes,
éléments 'arme, munitions et éléments de munition
classés dans la 5e catégorie et les armes nommément
désignées classées dans la 6e catégorie:
1) Aux fabricants ou commerçants qui ont
effectué la déclaration prévue à l'article 6
ci-dessus.
2) Aux autres personnes, pour les acquérir ou les
détenir à titre personnel ou professionnel.
ANNEXE 3 : Carte du Bénin situant le
département du Borgou
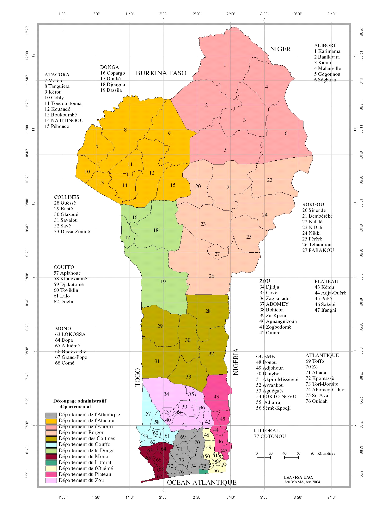
Figure 27: Carte du Bénin avec les
différents départements.
ANNEXE 4 : Carte du Borgou
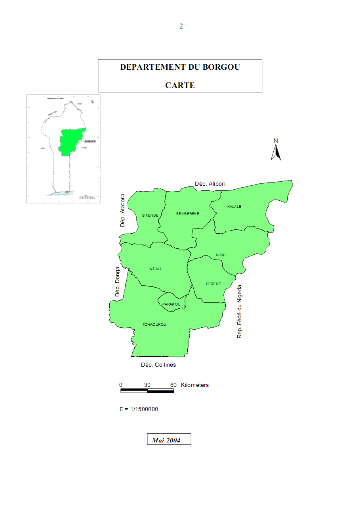
Figure 28: Découpage en communes
du département du Borgou.
ANNEXE 5 : LoiN° 87-013 du
21 septembre 1987 portant réglementation de la vaine pâturage, de
la garde des animaux domestiques et la transhumance.
Article 1er
La vaine pâture, la divagation des animaux domestiques
et latranshumance sont soumises aux dispositions de la présente Loi.
CHAPITRE I : DEFINITIONS
Article 2.
La vaine pâture est le droit pour un éleveur de
faire paître son bétail sur les espaces naturels et non clos
d'autrui après la récolte. Peut faire l'objet de vaine
pâture, l'ensemble des espaces libres ou pâturages utilisés
pour l'alimentation des animaux domestiques. Il est distingué quatre
types de pâturages :
- Les pâturages naturels ou parcours du bétail
qui constituent l'ensemble des espaces libres naturels traditionnellement
destinés à la pâture des animaux ;
- Les jachères ou espaces cultivables laissés au
repos ou non exploités ;
- Les pâturages artificiels aménagés pour
la production de fourrages ou réservés à cet effet ;
- Les pâturages post-culturaux, ou ensemble des surfaces
cultivées entièrement libérées des récoltes,
constituées, par les restes des sous-produits agricoles (pailles,
foin...).
Article3
Est en divagation tout un lot ou troupeau qui aura
échappé au contrôle de son propriétaire ou de celui
qui en a la charge.
Article4
La transhumance est un déplacement organisé, de
nature saisonnière et cyclique, des troupeaux à la recherche
d'eau et de pâturage.
CHAPITRE II :DE LA VAINE PATURE
Article 5
La vaine pâture est exercée, après la
récolte et l'évaluation des récoltes sur les terres
ensemencées ou couvertes d'une production aussi bien vivrière
qu'industrielle. Il est interdit de procéder à tout
défrichement et culture
- à l'intérieur des pâturages naturels,
- dans les zones délimitées autour des forages
pastoraux, autour des marchés à bétail, parcs de
vaccination, points de rassemblement ou d'abreuvement du bétail.
Les conditions techniques de délimitation de ces zones
seront déterminées par arrêté conjoint des ministres
concernés.
Article 6
I1 est créé au niveau de chaque chef-lieu de
District un comité local de gestion des pâturages et des parcours
pour bétail dont la composition et les attributions seront
déterminées par décret pris en conseil exécutif
national.
Article 7
Les agents assermentés des services de
l'élevage, des eaux-forêts et chasses, ainsi que les officiers de
police judiciaire, recherchent et constatent, sur procès-verbal, les
infractions aux dispositions de la présente Loi.
Article 8
Les actions et poursuites devant le tribunal territorialement
compétent ne peuvent être exercées qu'après
échec d'une tentative de conciliation par le comité prévu
à l'article 6.
CHAPITRE IV : DE LA TRANSHUMANCE
Article 12
Tout troupeau transhumant étranger doit
nécessairement passer par l'un des postes vétérinaires
frontaliers définis à cet effet à travers l'article 15 de
la présente loi réglementé par décret pris en
conseil exécutif national.
Article 13
Le ministre du développement rural fixe tous les deux
ans, de concert avec les membres des comités d'état
d'administration de province, le nombre maxima d'animaux étrangers
à recevoir par province et par les postes d'entrée obligatoires
en République Populaire du Bénin ci-après :
Atacora : Porga
Atlantique :Comé
Borgou : Malanville et Waria
Mono : Abomey et Lanta
Ouémé : Itikimou et Gbanago
Zou :Toui et Kaboua.
Article 14
Les itinéraires à partir de ces postes
d'entrée en direction des zones d'accueil (zones de transhumance) sont
arrêtés comme suit :
- En provenance du Burkina-faso par l'Atacora :
·
*Porga-Tanguiéta-Natitingou-Djougou-Bassila
*ou
Porga-Gouandé-datori-Korontières-Boukombé-Perma-Madjatom-Bassila
;
- En provenance du Niger par le Borgou :
*Malanville-Bodjécali-Guéné-Goun-Angaradébou.
- En provenance du Nigeria à destination du
Borgou : Waria-Boukovo-Malété ;
- En provenance du Nigeria pour le Zou :
*Kaboua-Savè-Glazoué-Savalou-Tchetti ;
*Toui-Kilibo-Djègbè (pour les animaux en
provenance du Borgou) ;
-En provenance du Zou pour le Mono : Atomey, le long du
fleuve Mono et du côté Ouest ;
- En provenance du Togo pour le Mono : Lanta, le long du
fleuve Mono et du côté Ouest ;
- En provenance du Nigeria pour
l'Ouémé :
*Ilikimou-Idigni-Iladji-Dogo,
*Ibatè-Towé-Illoulofin-Gbanago ;
- En provenance du Zou pour l'Atlantique :
*Akiza-Toffo-Gare-Coussi-Ouagbo-Hinvi ;
*Kpomè-Assagota-Agon-Hinvi soit aussi
Assagota-Agon-Koundo-Kpoé.
Article 15
Les zones de transhumance dont la liste susceptible de
modification, correspondent aux points terminaux des itinéraires
cités à l'article précédent se répartissent
comme suit :
Borgou : -Comme d'Angaradébou (D.R Kandi)
-Triangle Waria-Boukovo-Malété (DR.Tchaourou)
Atacora : Bassila(D.R. Bassila)
-Triangle Copargo-Anadana-Madjatom (D.R Copargo)
Zou : -Triangle Toui-Kilibo-Djègbè (D.R
Ouéssè)
-Triangle Savè-Glazoué- Savalou
Mono : - Le long des fleuves Mono et Couffo sur 5 km de large
et du côtéOuest.
Ouémé : - Dogo entre Offia, Kétou et
Okpomèta (D.R. Kétou)
Atlantique : - Autour de Hinvi
- Autour de Agon
- Autour de Assagota
- Autour de Koundokpoé.
Les districts recevant habituellement le cheptel local tels
que les réserves de faune et les parcs nationaux sont exclus des zones
de transhumance.
Article 16
Le Conseil Exécutif National à compétence
pour recenser et modifier, chaque fois que de besoin, et sur proposition des
ministres concernés, les postes d'entrée, les itinéraires
ainsi que les zones de transhumance définis aux articles 13, 14 et 15
ci-dessus.
Article 17
La transhumance des troupeaux étrangers en
République Populaire duBénin commence annuellement sur tout le
territoire national à la mi-décembre. Le retour des
éleveurs et troupeaux étrangers dans leurs pays d'origine est
obligatoire.
*avant la fin d'avril pour ce qui concerne le Borgou et
l'Atacora ;
*à la fin de mars au plus tard pour ce qui concerne les
provinces du Zou, de l'Atlantique, du Mono et de l'Ouémé.
Article 18
Chaque transhumant étranger doit apporter la preuve que
les animaux par lui convoyés et dont il a la garde ne sont ni
volés, ni acquis frauduleusement.
Toute discordance non justifiée lors d'une visite de
centre entre les données du certificat de transhumance et la composition
du troupeau entraîne, aux frais du convoyeur ou du propriétaire,
une mise en quarantaine de quinze (15) jours. Les frais de quarantaine sont
fixés à deux mille francs (2000 F) par jour et par tête de
bétail.
Article 19
Sur toute l'étendue du territoire national et notamment
aux postes frontaliers d'entrée, tout transhumant doit exhiber à
tout agent compétent du service de l'élevage, son certificat de
transhumance ; lequel doit faire état des vaccinations contre les
épizooties majeures suivantes : peste bovine, charbons
bactéridiens et symptomatiques, pasteurellose bovine.
Article 20
Tout troupeau non en conformité vis-à-vis des
mesures définies à l'article précédent sera mis en
quarantaine et vacciné.
Lés frais occasionnés par ces vaccinations sur
le territoire béninois seront à la charge de l'éleveur
transhumant. En cas de refus, les troupeaux en cause seront
immédiatement refoulés vers leurs pays d'origine.
Article 21
Après vérification ou accomplissement sur place
des formalités vétérinaires ci-dessus mentionnées
et sur autorisation de l'agent du service de l'élevage, le troupeau sera
dirigé vers la zone de transhumance à lui
désignée.
Article 22
Tout éleveur transhumant autorisé à
passer la transhumance enRépublique Populaire du Bénin se doit
:
- de contribuer au contrôle permanent des maladies du
bétail en acceptant les interventions payantes ou gratuites des Agents
de l'Elevage dans son troupeau ;
- de séjourner dans la localité à lui
prescrite et de ne se déplacer qu'après autorisation des services
compétents et ce, conformément aux itinéraires
agréés.
Article 23
La conduite et le gardiennage des animaux sont soumis aux
dispositions des textes réglementant la vaine pâture et la
divagation des animaux domestiques en République Populaire du
Bénin. Tout éleveur est tenu d'assurer de jour comme de nuit le
gardiennage de ses animaux par des personnes âgées de quinze (15)
ans au moins.
Tout éleveur ou propriétaire de troupeau est
civilement responsable des dégâts causés aux tiers par son
troupeau.
Article 24
Aux fins de statistiques, il sera procédé au
recensement espèce par espèce, et catégorie par
catégorie, des troupeaux étrangers en transhumance en
République Populaire du Bénin.Ce recensement est effectué
par les agents de l'élevage en place qui certifient aux autorités
politico-administratives (délégué, maire de la
localité hôte) l'arrivée des éleveurs
étrangers et la durée de leur séjour en République
Populaire du Bénin telle qu'elle a été
précisée à l'article 17 de la présente Loi.
Article 25
Les éleveurs transhumants peuvent formuler des demandes
d'approvisionnement de leur bétail en produits pharmaceutiques à
usage vétérinaire et en vaccins. Les frais d'intervention sont
alors à leur charge.
Article 26
Les éleveurs transhumants sont tenus d'observer la
réglementation envigueur en République Populaire du Bénin
en matière de circulation des biens et des personnes.
CHAPITRE IV : DES PENALITES
Article 27
Est puni d'une amende de 10.000 à 100.000F tout
propriétaire de bestiaux ou toute personne ayant la garde qui laisse ses
bestiaux divaguer ou se nourrir sur le terrain aménagé d'autrui,
qui laisse ses animaux dégrader ou causer des déprédations
aux récoltes, champs ou plantations d'autrui.
En cas de dommages occasionnés dans les champs,
plantations et récoltes d'autrui, la poursuite est subordonnée
à l'échec de la conciliation prévue de l'article 8 de la
présente loi.
Article 28
Est puni d'un emprisonnement d'un mois à trois mois et
d'une amende de 5.000 à 50.000 Fou de l'une de ces deux peines
seulement, quiconque en violation des dispositions de l'article 5 de la
présente Loi aura procédé au défrichement et
à la mise en culture des zones réservées au
pâturage.
Article 29
Est puni d'un emprisonnement de six mois à cinq ans et
d'une amende de
100.000 à 500.000F ou de l'une de ces deux peines
seulement, tout éleveur qui aura frauduleusement fait entrer son
bétail sur le territoire national.En cas de récidive, les
bêtes seront purement et simplement saisies indépendamment des
peines prévues à l'alinéa précédent.
Article 30
Sont et demeurent abrogées toutes dispositions
antérieures contraires à celles de la présente loi,
notamment l'arrêté n° 50 / MAC /EL du 16 Mars 1961.
Article 31
La présente Loi sera exécutée comme loi
de l'Etat.
ANNEXE 6 :FICHE D'ENQUETE ET DE DEPOUILLEMENT
Etude multicentrique des traumatismes par armes en
milieu peul dans le département du Borgou (Bénin) :aspects
épidémiologiques, diagnostiques, thérapeutiques et
évolutifs.
Fiche d'enquête N° ......... Formation
sanitaire : ....................................
Dossier N° : .........
1- Identité du malade
v Date
d'admission........................................................................
v Age :<15ans /__/ 15-24ans /__/
25-34ans /__/
35-44ans /__/ 45-54ans /__/ =55ans
/__/
v Sexe : /__/ 1=M 2=F
v Profession
Bouvier /__/ Cultivateur /__/ Commerçant /__/
Ménagère /__/ Autre..........
v Ethnie de la victime : peul /__/ ditamari /__/
bariba /__/ haoussa /__/ djerma /__/ 5=autre :
.................................
v Ethnie de ou des auteurs :peul/__/ bariba /__/
ditamari/__/ haoussa /__/ djerma /__/
5=autre : .....................................
v Mode de vie : /__/ 1= nomade 2=
sédentaire
2- Interrogatoire :
v Lieu exact du traumatisme : /__/ 1=Ville
2=Village
3=Domicile 4=Champ 5=Route 6=Autre :
........................
v Date de survenue :
v Heure de survenue : 7h- 18h /__/ 18h- 00h /__/
00h- 7h /__/
v Causes du traumatisme : /__/ 1=Règlement de
compte2=Vol 3=Braquage 4=Rixe
5=conflit agriculteur-éleveur 6=Accident
7=Indéterminée 8=Autre :
......................................................
v Type d'arme : /__/
1=Arme blanche tranchante Préciser
.......................................
2=Arme blanche contondante Préciser
.......................................
3=Arme à feu à plomb (arme de chasse)
4=Arme à feu à balle (arme de guerre)
v Nombre d'agresseur : /__/ 1=un
2=plusieurs
v Délai avant consultation : /__/ 1=1 h
2= 1h-2h 3=2h-6h 4=6h-24h 5=1j-7j 6=7j-30j
7=30j
v Soins reçus sur le lieu du
traumatisme :.............................................
v Mode d'admission : /__/ 1=Direct
2=Référé
v Si malade référé ou orienté, soins
reçus avant admission :
.........................................................................................
v Moyen de transport : /__/ 1=SMUR/ Ambulance
2=véhicule des sapeurs- pompiers3=Véhicule de la police ou de la
gendarmerie4=Taxi- brousse 5=Motocyclette
3- Examen physique
3. 1- Signes généraux : Température
Pouls TA
Etat général /__/ 1= bon
2=mauvais
3. 2- Signes locaux :
3. 2. 1- Siège des lésions et signes
d'inspection :
v Crâne /__/ Préciser :.........
..................................................
v Face /__/ Préciser :
..........................................................
v Cou : /__/ Préciser :
.........................................................
v Thorax : /__/ Préciser :
....................................................
v Abdomen :/__/ Préciser :
....................................................
v Membres /__/ Préciser :
...................................................
v Surfaces corporelles /__/ Préciser :
........................................
3.2.2- Résultats de la
palpation :.......................................... ...............
3.2.3- Résultats de la
percussion :.........................................................
3. 3- Signes neuro psychiatriques
v Trouble de la conscience : Oui /__/
Non /__/
Si oui, cotation du score de Glasgow : GCS=
..........................................
v Déficit moteur : Oui /__/
Non /__/
Si oui, préciser :..................
...........................................................
v Déficit sensitif : Oui /__/ Non
/__/
Si oui, préciser :
.............................................................................
Etat des pupilles : Normal /_/ Mydriase
réactive /_/ Mydriase aréactive /_/Myosis unilatéral
/_/ Myosis bilatéral /_/
v Trouble des réflexes :ROT abolis au membre
thoracique /_/ ROT abolis au membre pelvien /_/ Babinski
unilatéral /_/ Babinski bilatéral /_/
v Trouble du langage : Oui /__/ Non
/__/
Si oui,
préciser :..............................................................................
v Agitation : Oui /__/ Non /__/
v Convulsion : Oui /__/ Non /__/
v Délire : Oui /__/ Non /__/
v Autre :........................
............................................................
3. 4- Signes respiratoires :
v Dyspnée : Oui /__/ Non /__/
v Respiration paradoxale : Oui /__/
Non /__/
v Gasp :Oui /__/ Non /__/
v Autre :.............................................
.......................................
3. 5- Signes cardio- circulatoires :
v Etat de choc hypovolémique : Oui /__/
Non /__/
v Etat de choc cardiogénique : Oui /__/
Non /__/
v Etat de choc septique : Oui /__/ Non
/__/
v Autres :
..................................................................................
3.6- Autres examens
physiques :........................................................
4. Examens radiologiques
v Crâne
Scanner cérébral : Oui /__/ Non /__/Si
oui, résultat : .........................Rx du crâne : Oui
/_/ Non /_/ Si oui, résultats :
............................
Rx du rachis cervical : Oui /_/ Non /_/ Si oui,
résultats : ..........................
v Cou
Scanner cervical : Oui /_/ Non /_/ Si oui,
résultats : ...........................
Rx du rachis cervical : Oui /_/ Non /_/ Si oui,
résultats :........................
v Face
Rx des sinus de la face : Oui /_/ Non /_/ Si oui,
résultats : ......................
Rx du crâne : Oui /_/ Non /_/ Si oui,
résultats : ....................................
Consultation ophtalmologique : Oui /_/ Non /_/ Si
oui, résultats : ............
Scanner cérébral : Oui /_/ Non /_/ Si
oui, résultats : ...............................
v Thorax
Gril costal : Oui /_/ Non /_/ Si oui,
résultats : .......................................
Rx pulmonaire : Oui /_/ Non /_/ Si oui,
résultats : ..................................
v Abdomen
Echographie abdominale : Oui /_/ Non /_/ Si oui,
résultats : ..................
ASP:Oui /_/ Non /_/ Si oui, résultats :
..........................................
PLP: Oui /_/ Non /_/ Si oui, résultats :
..........................................
v Membres et pelvis
Rx des membres : Oui /_/ Non /_/ Si oui,
résultats : ...........................
v Surfaces corporelles Préciser :
....................................................
5. Diagnostic positif
.............................................................................................
6. Attitudes thérapeutiques
6.1 Traitement médical
Apports hydro-électrolytiques /_/ TS /_/
Antibiotiques /_/
Antalgiques /_/ AINS /_/ SAT /_/
Anticonvulsivants /_/
Anti thrombotiques /_/ Protecteur gastrique /_/
Tranquillisants /_/
Supplémentation calcique /_/
6.2- Traitement chirurgical non sanglant
v Crâne :
....................................................................................
v Cou :
......................................................................................
v Face :
.....................................................................................
v Thorax :
..................................................................................
v
Abdomen :................................................................................
v Membres :
................................................................................
v Surfaces corporelles :
..................................................................
6.3- Traitement chirurgical sanglant
v Crâne :
...................................................................................
v Face :
....................................................................................
v Cou :
.....................................................................................
v Thorax :
.................................................................................
v Abdomen :
..............................................................................
v Membres :
...............................................................................
6.4- Observations per opératoires
.............................................................................................
7. Evolution
v Durée
d'hospitalisation :...............................................................
v Complications :
........................................................................
v Séquelles :
..............................................................................
v Issue :
Guérison /__/ Décès /__/
Sortie contre avis médical /__/
Autres observations :
..................................................................................................................................................................................................
TABLE DES MATIERES
DEDICACE
..............................................................................
i
REMERCIEMENTS
.................................................................... ii
HOMMAGES............................................................................
iv
LISTE DES TABLEAUX
.............................................................. vi
LISTE DES FIGURES
.................................................................. ix
LISTE DES ABREVIATIONS ET SYMBOLES
................................... xi
SOMMAIRE
............................................................................
xiii
INTRODUCTION
........................................................................ 1
1. GENERALITES
..................................................................... 4
1.1 DEFINITIONS
.......................................................................5
1.2 CIRCONSTANCES DE SURVENUE DES TRAUMATISMES PAR ARMES
................................................................................................
......6
1.3 CLASSIFICATION DES ARMES
................................................6
1.3.1 Classification technique des armes
.............................................6
1.3.2 Classification classique des armes
............................................. 7
1.3.2.1 En pratique civile
.............................................................7
1.3.2.2 En pratique militaire
..........................................................8
1.4 CONSEQUENCES IMMEDIATES DES ARMES
.............................9
1.4.1 Blessures par armes blanches
...................................................9
1.4.2 Blessures par armes à feu
...................................................... 10
1.4.2.1 Lésions par cartouches à balles
............................................ 10
1.4.2.2 Lésions par cartouches à plomb
................................................ 12
1.5 PHYSIOPATHOLOGIE
............................................................... 13
1.5.1 Lésions par armes blanches
......................................................... 13
1.5.2 Lésions par armes à feu
......................................................... 14
1.5.2.1 Facteurs balistiques
......................................................... 14
1.5.2.2 Facteurs
anatomiques ............................................................
15
1.6 ASPECTS ANATOMO-CLINIQUES
.......................................... 16
1.6.1 Lésions crânio-cérébrales
...................................................... 16
1.6.2 Lésions maxillo-faciales
........................................................ 17
1.6.3 Lésion cervicales
................................................................. 17
1.6.4 Lésions thoraciques
..............................................................18
1.6.4.1 Traumatismes fermés
........................................................ 18
1.6.4.2 Plaies pénétrantes du thorax
................................................ 18
1.6.5 Lésions abdominales
............................................................ 19
1.6.6 Traumatismes des membres
................................................... 21
1.7 ASPECTS RADIOLOGIQUES
.................................................. 22
1.7.1 Traumatismes crânio-cérébraux
............................................... 22
1.7.2 Traumatismes maxillo-faciaux
................................................. 23
1.7.3 Traumatismes cervicaux
........................................................ 24
1.7.4 Traumatismes du thorax
........................................................ 25
1.7.5 Traumatismes abdominaux
..................................................... 25
1.7.6 Traumatismes des membres
.................................................... 26
1.8 ASPECTS THERAPEUTIQUES
................................................ 27
1.8.1 Buts
....................................................................................
27
1.8.2 Moyens thérapeutiques et indications
......................................... 27
1.8.2.1 Réanimation médicale
....................................................... 27
1.8.2.2 Traumatismes crânio-cérébraux
............................................ 28
1.8.2.3 Traumatismes maxillo-faciaux
................................................. 29
1.8.2.4 Traumatismes cervicaux
.................................................... 29
1.8.2.5 Traumatismes du thorax
..................................................... 29
1.8.2.6 Traumatismes abdominaux
................................................. 30
1.8.2.7 Traumatismes des membres
................................................ 32
1.8.3 Prévention des traumatismes par armes
...................................... 33
1.8.3.1 Prévention primaire
.......................................................... 34
1.8.3.2 Prévention secondaire
....................................................... 35
1.8.3.3 Prévention tertiaire
........................................................... 35
2. CADRE, PATIENTS ET METHODE D'ETUDE
.................................. 36
2.1 CADRE D'ETUDE
................................................................. 37
2.1.1 Présentation du département du Borgou
..................................... 37
2.1.2 Présentation du Centre Hospitalier
Départemental du Borgou............ 38
2.1.2.1 Présentation du service de Chirurgie
Générale du CHD-B................ 39
2.1.2.2 Présentation du Service d'Anesthésie,
Réanimation et
Urgences du CHD-B
................................................................. 40
2.1.3 Présentation de l'Hôpital Evangelique de
Bembéréké et de son
Service de Chirurgie Générale
.....................................................41
2.1.4 Présentation de l'Hôpital Saint Jean de Dieu
de Boko et de son
Service de Chirurgie
..................................................................... 43
2.1.5 Présentation de l'Hôpital Saint Martin de
Papané et de son
Service de Chirurgie
.................................................................... 44
2.2 PATIENTS
..........................................................................
45
2.2.1 Origines
...........................................................................
45
2.2.2 Localisation
........................................................................ 45
2.2.3 Activités et ressources
............................................................ 46
2.2.4 Organisations sociale et politique
................................................ 46
2.2.4.1 Structures sociales
........................................................... 46
2.2.4.2 Institutions politiques
....................................................... 47
2.2.5 Peulhs nomades et outils
....................................................... 47
2.2.6 Conflits
............................................................................
47
2.3 METHODE D'ETUDE
........................................................... 48
2.3.1 Type d'étude
..................................................................... 48
2.3.2 Population d'étude
............................................................... 49
2.3.2.1 Critères d'inclusion
........................................................... 49
2.3.2.2 Critères de non inclusion
.................................................... 49
2.3.3 Définition des variables étudiées
............................................... 49
2.3.3.1 Variables dépendantes
...................................................... 50
2.3.3.2 Variables indépendantes
..................................................... 50
2.3.4 Plan de collecte des données
................................................... 50
2.3.4.1 Méthode de collecte
......................................................... 50
2.3.4.2 Moyens humains
............................................................. 50
2.3.4.3 Procédé de collecte des données
........................................... 50
2.3.4.4 Traitement et analyse des données
........................................ 51
2.3.5 Difficultés du travail
............................................................ 51
2.3.5.1 Difficultés liées au système
d'archivage des différents
Hôpitaux
..................................................................................
52
2.3.5.2 Difficultés liées aux patients
............................................... 52
2.3.5.3 Difficultés liées au personnel de
santé .................................... 52
2.3.6 Considérations éthiques
......................................................... 53
3 RESULTATS
........................................................................ 54
3.1 ASPECTS EPIDEMIOLOGIQUES
............................................. 55
3.1.1 Fréquences
........................................................................ 55
3.1.1.1 Dans le cadre d'étude
........................................................ 55
3.1.1.2 Au sein des populations peulhes
.......................................... 55
3.1.2 Formations sanitaires d'accueil
................................................. 56
3.1.3 Age
.................................................................................
56
3.1.4 Sexe
...............................................................................
57
3.1.5 Profession
........................................................................ 58
3.1.6 Ethnie
.............................................................................
58
3.1.7 Mode de vie
...................................................................... 59
3.1.8 Période de survenue des traumatismes
....................................... 60
3.1.9 Lieu de survenue des traumatismes
........................................... 61
3.1.10 Causes des traumatismes
...................................................... 62
3.1.11 Nombre d'agresseurs
.......................................................... 67
3.1.12 Type d'arme
.....................................................................67
3.1.12.1 Type d'arme blanche tranchante
.......................................... 68
3.1.12.2 Type d'arme blanche contondante
......................................... 68
3.1.13 Mode d'admission
............................................................. 71
3.2 ASPECTS CLINIQUES
.......................................................... 71
3.2.1 Données anamnestiques
......................................................... 71
3.2.1.1 Délai de consultation
.......................................................... 71
3.2.1.2 Soins reçus sur le lieu du traumatisme
....................................... 72
3.2.1.3 Traitement reçu avant admission
............................................ 72
3.2.1.4 Moyen d'admission
........................................................... 72
3.2.2 Données de l'examen physique
............................................... 73
3.2.2.1 Signes généraux
............................................................... 73
3.2.2.2 Nombre de lésions
............................................................ 73
3.2.2.3 Type de traumatisme
.......................................................... 73
3.2.2.4 Signes physiques
.............................................................. 77
3.2.2.5 Examen neuro-psychique
..................................................... 82
3.3 ASPECTS RADIOLOGIQUES
................................................ 83
3.3.1 Types de lésions radiologiques
................................................ 83
3.3.1.1 Au niveau du crâne
........................................................... 83
3.3.1.2 Au niveau de la face
.......................................................... 86
3.3.1.3 Au niveau du cou
.............................................................. 87
3.3.1.4 Au niveau du thorax
.......................................................... 88
3.3.1.5 Au niveau de l'abdomen
..................................................... 88
3.3.1.6 Au niveau des membres
...................................................... 89
3.3.2 Diagnostic
lésionnel ............................................................
94
3.3.2.1 Au niveau du crâne
.............................................................. 94
3.3.2.2 Au niveau de la face
.......................................................... 95
3.3.2.3 Au niveau du cou
.............................................................96
3.3.2.4 Au niveau du thorax
.......................................................... 96
3.3.2.5 Au niveau de l'abdomen
..................................................... 97
3.3.2.6 Au niveau des membres
...................................................... 97
3.3.2.7 Au niveau des parties molles
............................................... 98
3.4 ASPECTS THERAPEUTIQUES
............................................... 99
3.4.1 Traitement médical
............................................................. 99
3.4.2 Traitement chirurgical spécifique
............................................ 99
3.4.2.1 Au niveau du crâne
.......................................................... 99
3.4.2.2 Au niveau de la face
....................................................... 100
3.4.2.3 Au niveau du cou
........................................................... 100
3.4.2.4 Au niveau du thorax
....................................................... 100
3.4.2.5 Au niveau de l'abdomen
.................................................. 100
3.4.2.6 Au niveau des membres
................................................... 101
3.4.2.7 Au niveau des OGE
........................................................ 105
3.5 ASPECTS EVOLUTIFS
....................................................... 105
3.5.1 Issue du traumatisme
......................................................... 105
3.5.2 Morbidité
....................................................................... 108
3.5.3 Durée d'hospitalisation
....................................................... 109
3.5.4 Facteurs
pronostiques .........................................................
109
3.5.4.1 Caractéristiques des patients
décédés ..................................... 109
3.5.4.2 Facteurs de mauvais pronostic
............................................. 110
4 DISCUSSION
...................................................................... 111
4.1 ASPECTS EPIDEMIOLOGIQUES
............................................ 112
4.1.1 Fréquences
...................................................................... 113
4.1.2 Formations sanitaires
.......................................................... 113
4.1.3 Age
...............................................................................
113
4.1.4 Sexe
..............................................................................
114
4.1.5 Profession
....................................................................... 114
4.1.6 Mode de vie
..................................................................... 115
4.1.7 Mois de survenue
.............................................................. 115
4.1.8 Année de survenue
............................................................. 116
4.1.9 Lieu de survenue
............................................................... 116
4.1.10 Heure de survenue
............................................................ 116
4.1.11 Causes
..........................................................................
117
4.1.12 Nombre d'agresseurs
........................................................ 118
4.1.13 Types d'armes
................................................................ 118
4.2 DONNEES ANAMNESTIQUES
............................................. 119
4.2.1 Mode d'admission
............................................................. 119
4.2.2 Délai d'admission
..............................................................119
4.2.3 Moyens d'admission
........................................................... 120
4.3 ASPECTS ANATOMO-CLINIQUES, LESIONNELS ET RADIOLOGIQUES
................................................................... 121
4.4 ASPECTS THERAPEUTIQUES
.............................................. 123
4.4.1 Traitement médical
............................................................. 123
4.4.2 Traitement chirurgical spécifique
............................................. 123
4.5 ASPECTS EVOLUTIFS
........................................................ 125
CONCLUSION ET SUGGESTIONS
............................................... 126
Conclusion
..............................................................................
127
Suggestions
.............................................................................
129
REFERENCES
........................................................................ 131
ANNEXES
..............................................................................
I
Annexe 1
................................................................................
II
Annexe 2
................................................................................
III
Annexe 3
................................................................................
V
Annexe 4
...............................................................................
VI
Annexe 5
........................................................................................................
VII
Annexe 6
..............................................................................
XIV
SERMENT D'HIPPOCRATE
En présence des Maîtres de cette faculté,
de mes chers condisciples,
Je promets et je jure d'être fidèle aux lois de
l'honneur
Et de la probité dans l'exercice de la
médecine.
Je donnerai mes soins gratuits à l'indigent et
n'exigerai jamais
Un salaire au-dessus de mon travail.
Je ne participerai à aucun partage clandestin
d'honoraire.
Admis dans l'intérieur des maisons, mes yeux ne verront
pas
Ce qui s'y passe ; ma langue taira les secrets qui lui
seront confiés
Et mon état ne servira ni à corrompre les moeurs,
ni à favoriser le crime.
Je ne permettrai pas que des considérations de religion,
de sexe,
De nation, de race, de parti ou de classe sociale
Viennent s'interposer entre mon devoir et mon patient.
Je garderai le respect absolu de la vie humaine.
Même sous menace, je n'admettrai pas de faire usage de
mes connaissances médicales contre les lois de l'humanité.
Respectueux et reconnaissant envers mes Maîtres,
Je rendrai aux générations futures l'instruction
que j'ai reçue d'eux.

Que les hommes m'accordent leur estime si je suis fidèle
à mes promesses.
Que je sois couvert d'opprobre et méprisé de mes
confrères si j'y manque.
|
VU
LE PRESIDENT DU JURY
|
|
VU
LE DOYEN
|
|
VU ET PERMIS D'IMPRIMER
LE RECTEUR DE L'UNIVERSITE DE PARAKOU
|
| 


